Рефлюксе секрета поджелудочной железы в желчные протоки
В 30—75% случаев панкреатит возникает у людей с заболеваниями желчевыводящих путей. У некоторых больных желчнокаменной болезнью острый панкреатит протекает с симптомами острого холецистита, т. е.. с характерной болью (желчная колика), сепсисом и механической желтухой. В некоторых случаях развитие острого панкреатита не связано с обострением холецистита или желчнокаменной болезни. Описанные различные клинические проявления имеют две общие черты:
- 1) обычно в том и другом случае возникает отечный панкреатит средней тяжести, при котором отечно-воспалительные изменения полностью рассасываются, хотя в некоторых случаях может развиться геморрагический панкреатит, чреватый серьезными осложнениями;
- 2) хирургическое лечение заболеваний желчевыводящей системы в дальнейшем избавляет больных от повторных приступов острого панкреатита.
Каким образом заболевания желчевыводящих путей предрасполагают к возникновению острого панкреатита? В эксперименте установлено, что острый холецистит может вызывать острый панкреатит вследствие проникновения токсических или инфекционных веществ через лимфатические протоки из желчевыводящих путей в поджелудочную железу. Имеет ли место этот механизм и у людей, остается неясным.
Ряд исследований способствовал пониманию механизмов развития острого панкреатита при обострении заболеваний желчевыводящих путей. У больных желтухой и сопутствующим панкреатитом с фекальными массами всегда выделялись желчные камни, тогда как при наличии желтухи без панкреатита такое явление наблюдалось редко. Логично предположить, что острый панкреатит может быть вызван миграцией желчных камней из желчного пузыря в общий желчный проток, затем в ампулу большого дуоденального сосочка и просвет кишечника. Тот факт, что при обострении панкреатита учащается выделение желчных камней с калом, подтверждает это предположение. Однако до сих пор не проведено исследований фекальных масс у больных бессимптомным холелитиазом и острым холециститом. Если миграция желчных камней является общим звеном в механизме развития острого панкреатита, связанного с заболеваниями желчевыводящей системы, то желчные камни должны обнаруживаться в кале при всех клинических формах острого панкреатита.
Opie в статье, опубликованной в 1901 г., описал камень в дистальном отделе желчного протока, обнаруженный при вскрытии больного, умершего от тяжелого панкреатита, осложненного абсцессом поджелудочной железы. Автор полагал, что камень, создав временную закупорку протока поджелудочной железы, вызвал панкреатит. В связи с концепцией о миграции желчных камней, являющихся причиной развития панкреатита, более вероятно предположить, что камень, ставший причиной смертельного панкреатита, мигрировал в двенадцатиперстную кишку, а повторные приступы и тяжелое течение болезни были обусловлены оставшимися в желчном протоке камнями. В другой статье Opie сообщил о случае смертельного геморрагического панкреатита, вызванного ущемлением желчного камня в ампуле большого дуоденального сосочка. По мнению автора, камень, препятствуя оттоку желчи из общего желчного протока, вызвал панкреатит. Очевидно, временная закупорка желчным камнем ампулярной части желчного протока способствует регургитации желчи в проток поджелудочной железы. Однако длительная закупорка, как показано в исследованиях Opie, встречается очень редко.
Имеются убедительные данные, подтверждающие механизм рефлюкса желчи, однако в связи с этим возникает ряд спорных вопросов. С точки зрения анатомического строения, регургитация желчи в панкреатический проток зависит от наличия общего канала, соединяющего дистальный отдел общего желчного протока с протоком поджелудочной железы. Если проток поджелудочной железы и общий желчный открываются в просвет двенадцатиперстной кишки раздельно, то закупорка желчным камнем ампулярной части не влияет на отток секрета в прилегающем панкреатическом протоке. Однако считается, что у 70 % людей имеется общий канал (что согласуется с данными Opie) и повышен риск возникновения панкреатита при условии регургитации желчи в панкреатический проток.
Другим анатомически уязвимым местом является мускулатура двенадцатиперстной кишки вокруг сфинктера Одди, охватывающая также проток поджелудочной железы. Спазм сфинктера Одди, возникающий при закупорке камнем, может изолировать панкреатический проток от общего желчного с большей вероятностью, чем регургитация желчи в панкреатический проток. Однако констрикторный механизм является очень сложным и закупорка дистального отдела общего желчного протока может возникать одновременно с сокращением панкреатического протока.
Третий вопрос заключается в том, что только в очень малом числе случаев панкреатита, связанного с заболеваниями желчевыводящих путей (примерно в 5%), действительно обнаруживается камень, ущемленный в ампуле большого дуоденального соска, препятствующий оттоку желчи и вызывающий регургитацию ее под высоким давлением. У большинства больных с обтурацией большого дуоденального соска камнем рефлюкс желчи, вероятно, происходит при более физиологическом давлении. В таком случае панкреатит обусловлен повреждающим действием желчи на поджелудочную железу. Имеются данные о том, что рефлюкс желчи из общего желчного протока в панкреатический периодически имеет место и у здоровых людей. При заболеваниях желчевыводящих путей рефлюкс «токсической желчи» может стать причиной острого панкреатита даже при физиологическом давлении. В частности, введение инфицированной желчи в панкреатический проток при физиологическом давлении сопровождается развитием тяжелых деструктивных изменений в эпителии протока и некрозом паренхимы поджелудочной железы. Наличие же возбудителя Escherichia coli в желчи непосредственно или опосредованно путем превращения одного или нескольких ее компонентов в токсические ингредиенты может вызвать поражение поджелудочной железы
В случае возникновения панкреатита по механизму рефлюкса при обтурации ампулярной части общего желчного протока желчным камнем можно ожидать изменения показателей функции печени в виде повышения уровня щелочной фосфатазы. Тот факт, что при остром панкреатите, связанном с острым холециститом и бессимптомным холелитиазом, печеночные тесты остаются совершенно нормальными, мог бы свидетельствовать против концепции транзиторной закупорки камнем ампулярной части протока. С другой стороны, два проведенных недавно эксперимента на крысах показали, что даже полная обтурация желчных путей на протяжении 2 ч не сопровождается повышением уровня щелочной фосфатазы. Таким образом, концепция о миграции желчного камня, вызывающего временную закупорку ампулы большого дуоденального соска, является вполне обоснованной и объясняет развитие панкреатита при заболеваниях желчевыводящих путей.
Питер А. Бенкс Панкреатит, 1982г.
Источник
 Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит – хроническое воспалительно-дистрофическое заболевание поджелудочной железы, вызывающее при прогрессировании патологического процесса нарушение проходимости её протоков и значительное нарушение функций поджелудочной железы.
Хронический панкреатит — достаточно частое заболевание: в разных странах заболеваемость хроническим панкреатитом составляет 5 – 7 новых случаев на 100 000 человек населения. При этом за последние 40 лет произошел примерно двукратный прирост заболеваемости панкреатитом. Это связано не только с улучшением способов диагностики хронического панкреатита, но и с увеличением употребления алкоголя в некоторых странах, усилением воздействия неблагоприятных факторов внешней среды, которые ослабляют различные защитные механизмы.
Острый и хронический панкреатит нередко рассматривают, как два отдельных заболевания. Дело в том. что у 60% больных острая фаза панкреатита остаётся нераспознанной или распознанной как пищевая токсикоинфекция, желчнокаменная болезнь и т.д. Поэтому становится понятным, что хронический панкреатит является исходом осторго.
Причины развития хронического панкреатита
Основные причины развития хронического панкреатита —алкогольный и билиарный (желчный) — чаще встречаются в развитых странах с высоким потреблением алкоголя, белка и жира.
Злоупотребление алкоголем (алкогольный панкреатит). Ведущая причина – от 40 до 95% всех форм панкреатита, в основном у мужчин. Распознать его природу трудно. При опросе больной часто заявляет, что пьёт «как все, не больше». Тем не менее пациент с алкогольным панкреатитом потребляет алкоголя существенно больше, чем рекомендуется современными медицинскими постулатами. Поджелудочная железа более чувствительна к алкоголю, чем печень (токсические дозы для печени больше доз для поджелудочной железы на 1/3). Тип алкогольных напитков (бытует миф, что дорогой алкоголь безвреден) и способ их употребления не имеет решающего влияния на развитие хронического панкреатита. Клинически выраженные проявления развиваются у женщин через 10— 12 лет, а у мужчин через 17 — 18 лет от начала систематического злоупотребления алкоголем.
Основные факторы, влияющие на развитие и обострения хронического алкогольного панкреатита:
Первое — это токсическое действие алкоголя. Даже после разового приёма большого количества алкоголя развиваются дегенеративные и гипоксические изменения в ткани поджелудочной железы. При продолжительном употреблении алкоголя образуются очаги некроза поджелудочной железы, образуются камни в пртоках железы.Кроме того алкоголь вызывает спазм сфинктера Одди (место впадения главного панкреатического протока в двенадцатиперстную кишку), тем самым препятсвуя нормальному оттоку сока поджелудочной железы. Но это еще не все. Злоупотребление алкоголя приводит к сгущению панкреатического сока, что так же способствует задержке его в протоках поджелудочной железы. При продолжении секреторной деятельности поджелудочной железы это приводит к прогрессирующему увеличению давления в протоках поджелудочной железы и её отёку.
Заболевания билиарной (желчевыводящей) системы
вызывают хронический панкреатит в 25 — 40% случаев, в основном у женщин. Билиарный хронический панкреатит связан с желчнокаменной болезнью (ЖКБ). Частые рецидивы билиарного панкреатита обычно возникают при миграции мелких и очень мелких камней. Особенно тяжелые и длительные обострения хронического панкреатита наблюдаются после проведения каменогонной терапии (назначения желчегонных препаратов).Болевые приступы развиваются не у всех больных, даже со сверхмелкими камнями, а у «гурманов», которые вкусными кушаньями провоцируют спазм желчного пузыря, сфинктера Одди и отёк поджелудочной железы. В качестве провокаторов чаще других выступают пироги с мясом, рыбой, грибами, свежие булочки, торты, шоколад, окрошка, солянка, шампанское, холодные шипучие напитки.
Заброс желчи в протоки поджелудочной железы
Нарушение функции печени при гепатите, циррозе приводит к продукции патологически измененной желчи, содержащей большое количество, свободных радикалов, которые при попадании с желчью в панкреатические протоки приводят к образованию камней и развитию воспаления.
Заболевания двенадцатиперстной кишки (ДПК) и большого дуоденального сосочка в развитии хронического панкреатита (БДС)
При патологии ДПК развитие хронического панкреатита часто связано с рефлюксом содержимого ДПК в протоки поджелудочной железы. Рефлюкс возникает при:
- Наличие недостаточности (гипотонии) – папиллиты, дивертикулиты, прохождение камня, нарушение моторики;
- Развитие дуоденального стаза (хронической дуоденальной непроходимости);
- Комбинации этих двух состояний.
Развитие хронического панкреатита может быть осложнением язвенной болезни – пенетрация язвы в поджелудочную железу (вторичный панкреатит).
Алиментарный фактор в развитии хронического панкреатита
Употребление жирной, жареной, острой пищи, низкое содержание белка в рационе (например, фиброз и атрофия поджелудочной железы и её выраженная секреторная недостаточность — наблюдается при циррозе печени, синдроме мальабсорбции).
Генетически обусловленные (наследственные) панкреатиты
Выделяют так называемый наследственный панкреатит – аутосомно-доминантный тип наследования с неполной пенетрантностью. Так же по сути наследственным является панкреатит при муковисцидозе.
Лекарственные панкреатиты
Встречаются редко. К числу панкреатоповреждающих факторов относят:
- Азатиоприн;
- Эстрогены;
- Глюкокортикостероиды;
- Сульфаниламиды;
- Нестероидные противовоспалительные (бруфен);
- Фуросемид;
- Тиазидные диуретики;
- Тетрациклин;
- Непрямые антикоагулянты;
- Циметидин;
- Метронидазол;
- Ингибиторы холинэстеразы.
Клиническая картина первичного хронического панкреатита.
Исходы хронического панкреатита
Клиническая картина хронического панкреатита характеризуется 3 основными синдромами:
- Болевой синдром при хроническом панкреатите;
- Синдром внешнесекреторной недостаточности поджелудочной железы (нарушение переваривания пищи, диарея);
- Синдром инкреторной недостаточности (нарушение секреции инсулина, сахарный диабет).
Болевой синдром при хроническом панкреатите
Боль — ведущий признак хронического панкреатита. Она ощущается преимущественно в левом боку, может иметь характер «опоясывающих» болей, т. е. захватывать весь левый бок с заходом на спину. Отличие болевого синдрома при остром панкреатите в том, что интенсивность болей такова, что больной корчится и не может даже разогнуться. Чаще такие приступы возникают после злоупотребления алкоголем, особенно низкого качества, или его суррогатами, содержащими большое количество токсических примесей. Однако эти приступы могут провоцироваться и приемом избыточного количества чрезмерно жирной или острой пищи.
Обострение хронического панкреатита характеризуется, во-первых, менее сильными болями, а во-вторых, как правило, такие болевые эпизоды повторяются периодически после погрешностей в диете или злоупотреблений алкоголем.
Чаще всего боли появляются после обильной еды, особенно жирной, жаренной, часто боли появляются натощак или через 3 — 4 часа после еды, что требует исключить язвенную болезнь двенадцатиперстной кишки. При голодании боли успокаиваются, поэтому многие больные мало едят и худеют.
Существует определённый суточный ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или появляются) и нарастают к вечеру.
Боли могут быть давящими, жгучими, сверлящими, значительно выражены боли в положении лёжа и уменьшаются в положении сидя с наклоном туловища вперёд.
Боль при хроническом панкреатите имеет разнообразное происхождение: она может быть связана с нарушением оттока панкреатического сока, увеличением объема секреции поджелудочной железы, ишемией органа, воспалением окружающей клетчатки, изменением нервных окончаний, сдавлением окружающих органов (желчных протоков, желудка, двенадцатиперстной кишки). В связи с этим первым шагом при лечении такого пациента является проведение тщательного обследования (ультразвуковое исследование, ФГДС, рентгенологическое исследование желудка и двенадцатиперстной кишки, компьютерная томография, эндоскопическое ультразвуковое исследование), которое может выявить некоторые осложнения панкреатита, например псевдокисты, стриктуры желчных протоков или заболевания, часто сочетающиеся с хроническим панкреатитом.
После предварительного обследования при отсутствии осложнений больным назначают высокую дозу панкреатических ферментов (креон, мезим-форте, панкреатин и т.д.). Чаще всего боль удается купировать при легкой степени тяжести хронического панкреатита, при отсутствии стеатореи, при преимущественном поражении паренхимы органа («болезнь мелких протоков»), а также у женщин.
Диспепсический синдром при панкреатите — гиперсаливация (повышенное слюноотделение), отрыжка воздухом или съеденной пищей, тошнота, рвота, отвращение к жирной пищи, вздутие живота, иногда изжога.
Похудание вызвано ограничением в еде из-за болей в животе + недостаточная выроботка ферментов поджелудочной железой.
Панкреатогенные поносы и синдромы нарушения всасывания в полости кишечника характерны для тяжёлых и длительно существующих форм хронического панкреатита с выраженным нарушением внешнесекреторной функции (когда функциональная способность поджелудочной железы 10% от исходной). Поносы обусловлены нарушениями выделения ферментов поджелудочной железы и кишечного пищеварения.
Ненормальный состав химуса раздражает кишечник и вызывает появление поноса. Характерно выделение большого количества зловонного кашецеобразного кала с жирным блеском (стеаторея) и кусочками непереваренной пищи.
При тяжёлых формах хронического панкреатита развиваются симптомы нарушения всасывания питательных веществ, что приводит к снижению массы тела, сухости кожи, полигиповитаминозу, обезвоживанию, электролитным нарушениям, анемии, в кале обнаруживаются крахмал, непереваренные мышечные волокна.
Инкреторная недостаточноть проявляется нарушением толерантности к глюкозе, в тяжелых случаях развивается инсулинпотребный сахарный диабет.
Этапы заболевания хроническим панкреатитом
В течение хронического панкреатита можно выделить этапы заболевания:
- начальный этап болезни протяженностью в среднем 1 — 5 лет (до 10 лет). Наиболее частое проявление — боль различной интенсивности и локализации: в верхней части правой половины живота при поражении головки поджелудочной железы, в эпигастральной области при поражении тела, в левом подреберье при поражении хвоста поджелудочной железы; боли опоясывающего характера связаны с парезом поперечно-ободочной кишки и встречаются нечасто. Диспепсический синдром если и наблюдается, то имеет явно сопутствующих характер и купируются при лечении первым.
- Развернутая картина болезни выявляется чаще позднее и продолжается в основном 5 — 10 лет. Основные проявления: боль; признаки внешнесекреторной недостаточности; элементы инкреторной недостаточности (повышение или понижение уровня сахара крови). Признаки внешнесекреторной недостаточности выходят на первое место.
- Осложненный вариант течения хронического панкреатита (в любом периоде). Стихание активного патологического процесса или развитие осложнений чаще возникает через 7-15 лет от начала болезни. У 2/3 больных наблюдается стихание патологического процесса за счет адаптации больного к хроническуму панкреатиту (алкогольная абстиненция, санация билиарной системы, соблюдение диеты), у 1/3 развиваются осложнения. Изменяется интенсивность болей, или их иррадиация, динамика под влиянием лечения.
Осложнения хронического панкреатита
- панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока);
- кисты и псевдокисты поджелудочной железы;
- холестаз (застой желчи);
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния);
- обструкция ДПК;
- тромбоз портальной и селезеночной вен;
- подпечёночная портальная гипертензия;
- кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы);
- выпотной плеврит;
- панкреатический асцит;
- гипогликемические кризы;
- абдоминальный ишемический синдром.
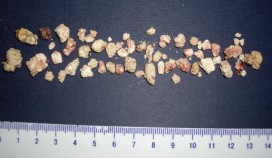
Камни удаленные из протока поджелудочной железы
Лечение хронического панкреатита
Лечением больных с неосложненным хроническим панкреатитом занимается терапевт- гастроэнтеролог, оно направлено на:
- устранение болевого синдрома,
- компенсацию экзокринной недостаточности,
- компенсацию эндокринной недостаточности.
Одной из главных проблем в лечении больных хроническим панкреатитом является своевременная диагностика осложнений и направление больного в специализированный хирургический гастроэнтерологический центр на консультацию и возможное оперативное лечение. Чем раньше больной получит квалифицированную помощь, тем больше шансов сохранить функцию поджелудочной железы и высокое качество жизни.
В свою очередь грамотная диагностика хронического панкреатита не возможна без квалифицированной оценки изменений паренхимы поджелудочной железы, ее протоковой системы врачами, а это возможно только в специализированных клиниках имеющих большой опыт в лечении панкреатита. Поэтому мы рекомендуем больным с панкретитом, неоднократно поступающим в стационар с обострением хронического панкреатита, либо с постоянным болевым синдромом, просить лечащего врача направить его на лечение в такую клинику, для избежание диагностических ошибок.
Возможности консервативного лечения в хронической фазе панкреатита ограничены; медикаментозные препараты, специфически влияющие на развитие хронического панкреатита, практически отсутствуют. Поэтому основные усилия должны быть направлены на смягчение болей, рациональную диетотерапию, коррекцию внешне- и внутрисекреторной недостаточности ПЖ, а также на устранение причин развития панкреатита путем купирования воспалительного процесса в желчных путях, борьбы с алкогольной зависимостью пациента.
Необходимость диетотерапии обусловлена снижением у больных хроническим панкреатитом массы тела, наличием авитаминоза; она является также важным средством профилактики обострений панкреатита. Наличие признаков внешнесекреторной недостаточности ПЖ (похудание, стеаторея, повышенное газообразование) требует проведения заместительной терапии современными препаратами с повышенным содержанием липазы, облегчающие коррекцию стеатореи и нарушенного всасывания жирорастворимых витаминов. Использование микрогранулированных препаратов в капсулах, защищенных специальным покрытием (Креон), предупреждает дезактивацию липазы в кислой среде желудка.
Прием ферментных и антисекреторных препаратов также обладаетпротивоболевым эффектом, так как повышая содержание протеаз в просвете начального отдела кишечника, позволяет снизить секрецию панкреатических ферментов и уменьшить давление в протоковой системе и тканях ПЖ.
Показания к хирургическому лечению хронического панкреатита
Осложнения панкреатита являются показанием к его оперативному лечению.
Для ликвидации осложнений выполняются прямые операции на поджелудочной железе. Арсенал их разнообразен, учитывает различные варианты поражения железы, но все они делятся на две большие группы – операции, направленные на дренирование главного панкреатического протока , и вторая группа – операции, направленные на резекцию фиброзных тканей самой поджелудочной железы.
Автор: к.м.н. Макаренко Александр Владимирович – заведующий отделением хирургии поджелудочной железы Российского центра функционалной хирургической гастроэнтерологии
Для получения более полной информации или очной консультации, с автором можно связаться по тел.+79615172073 или по электронной почте. ( medbaza23@mail.ru )
Источник

