Резекция поджелудочной железы у детей
ЛАПАРОСКОПИЧЕСКАЯ РЕЗЕКЦИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ У ДЕТЕЙ С
СОЛИДНОЙ ПСЕВДОПАПИЛЛЯРНОЙ ОПУХОЛЬЮ
Ю.Ю. Соколов, С.В. Стоногин, О.Я. Поварнин, В.А. Алейникова,
Е.В. Тимохович, А.Л. Леонидов, Л.П. Катасанова, Т.Р. Лаврова
Кафедра детской хирургии РМАПО,
Тушинская городская детская больница г. Москвы
Солидная псевдопапиллярная опухоль поджелудочной железы
относится к доброкачественным или низко злокачественным эпителиальным
новообразованиям, поражающим преимущественно девочек и женщин молодого возраста.
Впервые подобная опухоль была описана Frantz в 1959 году у 2-х летнего ребенка,
погибшего в ходе выполнения панкреатодуоденальной резекции. Частота
встречаемости данной опухоли составляет 0,2 – 2,7% от всех неэндокринных
опухолей поджелудочной железы. За последние 50 лет в литературе было
опубликовано около 450 наблюдений солидной псевдопапиллярной опухоли
поджелудочной железы, из них у 78 детей и подростков в возрасте до 16 лет.
Происхождение солидной псевдопапиллярной опухоли поджелудочной железы остается
неизвестным. Было высказано предположение о том, что данная опухоль развивается
из плюрипотентных эмбриональных стволовых клеток. В случаях радикальной резекции
прогноз благоприятный. К настоящему моменту в мировой литературе имеется
описание только 3-х клинических наблюдений лапароскопической резекции
поджелудочной железы у детей с солидной псевдопапиллярной опухолью.
В связи с низкой частотой встречаемости данной патологии описание единичных
клинических наблюдений могут представлять большой практический интерес для
детских хирургов. За последние 2 года нами по поводу солидной псевдопапиллярной
опухоли были выполнены две лапароскопические резекции поджелудочной железы.
Клиническое наблюдение 1. Больная Б., 14 лет, поступила в экстренном порядке с
болями в верхних отделах живота и рвотой. В лабораторных и биохимических
анализах отклонений от нормы не отмечено. При ультразвуковом исследовании и
компьютерной томографии в области перешейка ПЖ выявлен опухолевый узел размерами
65х55х50 мм с неровными контурами, тонкой капсулой и гипоэхогенными включениями.
С диагнозом «опухоль поджелудочной железы» больная была оперирована: выполнена
лапароскопическая сегментарная резекция поджелудочной железы с наложением
дистального панкреатогастроанастомоза (рисунок 1а, б).
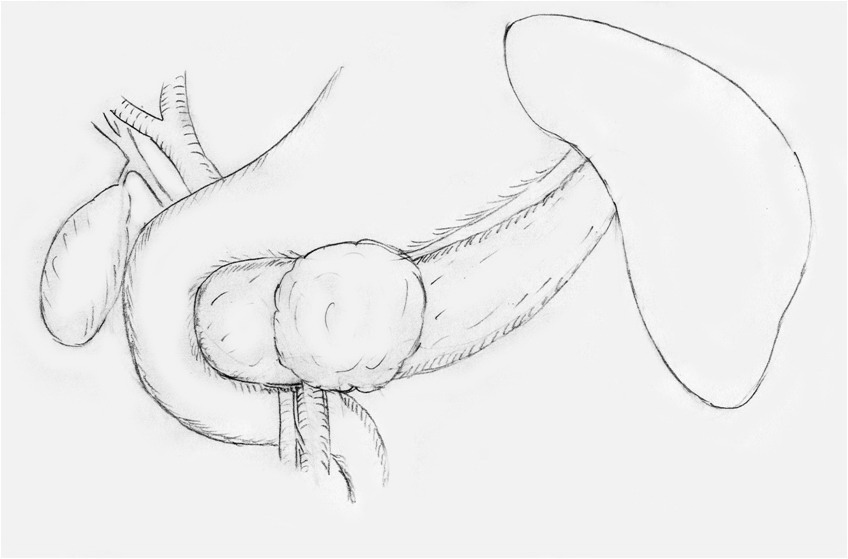
Рисунок 1 а.
Схема выявленной патологии: опухоль локализуется в области
перешейка поджелудочной железы
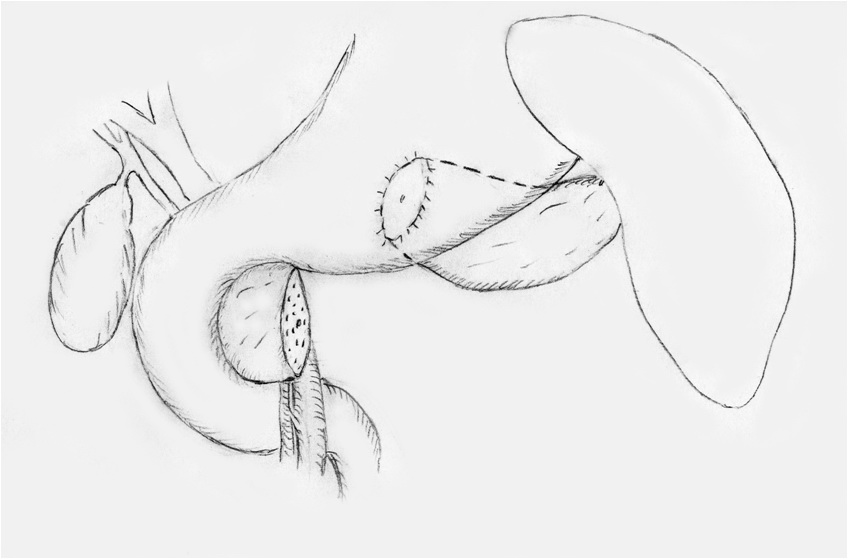
Рисунок 1 б.
Схема операции: секторальная резекция поджелудочной железы с
дистальным панкреатогастроанастомозом
После открытого введения через пупочное кольцо 10-мм троакара наложили
карбоксиперитонеум и ввели 10-мм оптику. Дополнительные 5-мм троакары установили
справа и слева от пупка, 3-мм троакар – в эпигастральной области. С помощью
электрокоагуляции широко рассекли желудочно-ободочную связку. Заднюю стенку
желудка фиксировали двумя тракционными швами, проведенными через переднюю
брюшную стенку. По нижнему и верхнему контуру поджелудочной железы на уровне
перешейка железы вскрыли задний листок брюшины. Тупым путем мобилизовали железу
по задней поверхности и создали туннель впереди верхней брыжеечной вены. На этом
уровне железу взяли на держалку и поперечно пересекли паренхиму с помощью моно-
и биполярной электрокоагуляции справа от опухоли (рисунок 2).
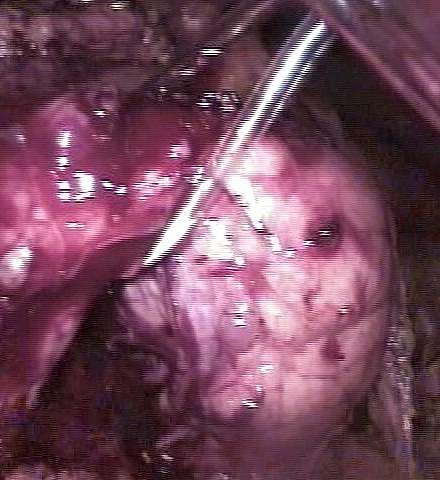
Рисунок 2.
При лапароскопии в перешейке поджелудочной железы выявляется
опухоль до 6см в диаметре.
Культю головки поджелудочной железы ушили обвивным интракорпоральным швом нитью
PDS 5-0. После этого мобилизовали тело поджелудочной железы и пересекли
паренхиму железы слева от опухоли. Вмешательство завершили наложением
двухрядного анастомоза между дистальной частью поджелудочной железы и задней
стенкой желудка. Для этого культю железы по окружности сшили обвивным швом нитью
викрил 4-0 с рассеченной задней стенкой желудка. Наружный ряд анастомоза
наложили отдельными узловыми швами нитью PDS 5-0, инвагинировав культю
поджелудочной железы в просвет желудка (рисунок 3).
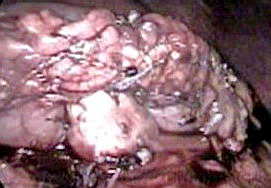
Рисунок 3.
Окончательный вид дистального панкреатогастроанастомоза.
Через правое троакарное отверстие в сальниковую сумку установили дренаж с
активной аспирацией. Резецированную опухоль поджелудочной железы погрузили в
целлофановый контейнер и удалили через расширенное до 2,5см околопупочное
троакарное отверстие. Длительность операции – 240 мин. При гистологическом
исследовании была установлена солидная псевдопапиллярная опухоль поджелудочной
железы с низкой вероятностью злокачественности.
Послеоперационный период протекал без осложнений. Энтеральный прием жидкой пищи
начали с 7 суток. Дренаж из сальниковой сумки удалили на 9 день. Выписана из
стационара на 15 сутки. Осмотрена через 1,5 года – рецидива опухоли нет.
Клиническое наблюдение 2. Больная С., 13 лет поступила в инфекционное отделение
Тушинской ГДБ в экстренном порядке с гастритической формой бактериальной
кишечной инфекцией неясной этиологии. При поступлении отмечалась рвота и
незначительные боли в животе. Пальпаторно в левом подреберье определялось
плотное опухолевидное образование с ровным краем. Лабораторные и биохимические
показатели были в норме. При ультразвуковом исследовании в верхних отделах
брюшной полости слева определялось объемное округлое образование 73х62х70мм с
капсулой, неоднородное с гипоэхогенными включениями. При спиральной компьютерной
томографии в верхних отделах брюшной полости между селезенкой, левой почкой и
желудком выявлено округлое образование до 6,5см в диаметре с капсулой, четкими
ровными контурами и единичными кальцификатами (рисунок 4).
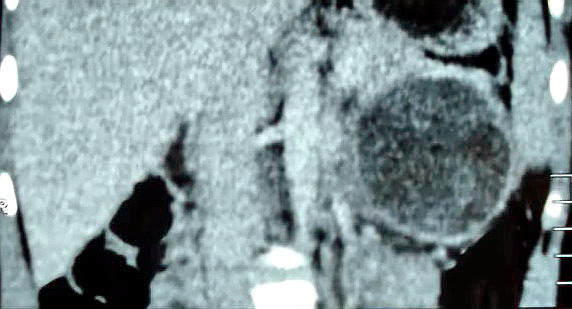
Рисунок 4.
Спиральная компьютерная томография: в проекции хвоста
поджелудочной железы выявляется кистозная опухоль с ровными контурами.
После внутривенного контрастирования 40 мл «визипаком 320» плотность капсулы
увеличилась незначительно, плотность содержимого кисты не изменилась. С
предположительным диагнозом «дермоидная киста» больная была оперирована:
выполнена лапароскопическая дистальная резекция поджелудочной железы с
сохранением селезенки.
Через пупочное кольцо ввели 10-мм троакара и оптику, наложили
карбоксиперитонеум. Дополнительные 5-мм троакары ввели справа и слева от пупка,
3-мм троакар – в эпигастральной области. В сальниковой сумке выявлено
опухолевидное образование до 6см в диаметре с плотной капсулой, которое интимно
связано с хвостом поджелудочной железы. После рассечения желудочно-ободочной
связки стенка опухоли прошита и фиксирована двумя тракционными швами,
проведенными через переднюю брюшную стенку. При последующей мобилизации
новообразования на одном из участков была вскрыта стенка кисты, выделился
тканевой детрит грязного цвета. С помощью моно- и биполярной коагуляции была
произведена резекция хвоста поджелудочной железы вместе с опухолью. При этом
сохранена целостность селезеночной артерии и вены, кровоснабжение селезенки не
нарушено. Культю поджелудочной железы ушили обвивным швом нитью PDS 5-0.
Сальниковую сумку через левое троакарное отверстие дренировали трубчатым
дренажом. Резецированную опухоль поджелудочной железы поместили в целлофановый
контейнер и удалили через расширенное до 3см околопупочное троакарное отверстие.
Длительность операции составила 180 мин.
При гистологическом исследовании солидные области чередуются с характерными
псевдопаппилярными структурами, имеются мелкие очаги некроза и периваскулярные
розетки (рисунок 5).
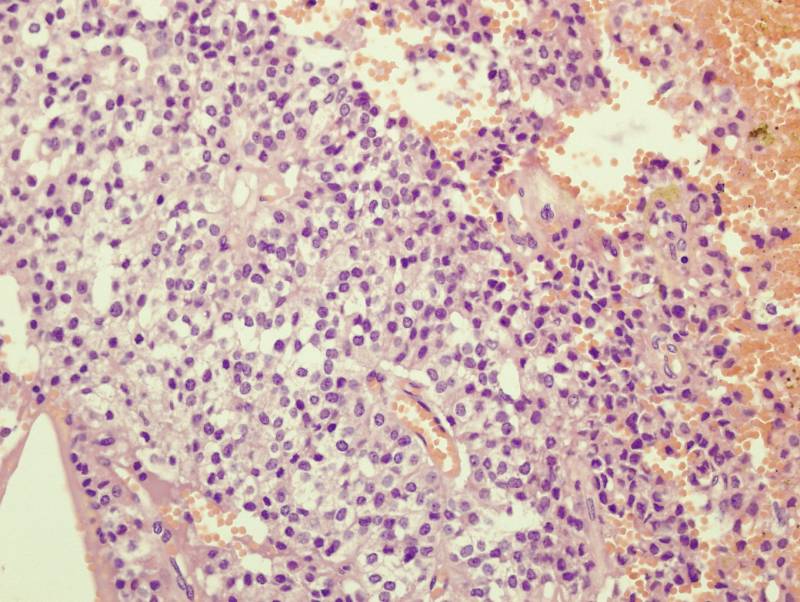
Рисунок 5.
При гистологическом исследовании резецированной опухоли
выявляются поля моноформных округлых или полигональных клеток среднего размера с
овальными ядрами и светлой цитоплазмой.
Заключение: «Солидная псевдопапиллярная опухоль поджелудочной железы».
Послеоперационный период протекал гладко. Прием жидкости через рот разрешили с 7
суток. Дренаж из брюшной полости был удален на 8 день. Выписана на 14 сутки.
Осмотрена через 4 месяца – данных за рецидив опухоли нет.
Цель данной демонстрации – показать возможность выполнения у детей с солидной
псевдопапиллярной опухолью лапароскопических резекций поджелудочной железы. При
локализации опухоли в перешейке железы секторальную резекцию поджелудочной
железы можно завершить наложением дистального панкреатогастроанастомоза. При
расположении опухоли в хвосте поджелудочной железы оптимальной является
лапароскопическая дистальная резекция поджелудочной железы с сохранением
селезенки.
Данные об авторах
| 1) Юрий Юрьевич Соколов – доктор медицинских наук, профессор, заведующий кафедрой детской хирургии Российской Медицинской Академии Последипломного Образования (РМАПО), e-mail: sokolov@permlink.ru | |
| 2) Сергей Васильевич Стоногин – хирург инфекционного корпуса Тушинской детской городской больницы, кандидат медицинских наук. e-mail: svas70@mail.ru | |
| 3) Олег Ярославович Поварнин – врач-хирург высшей категории, заведующий отделением плановой хирургии Тушинской детской городской больницы, хирург первой категории. 123480 Москва, Героев Панфиловцев 28, отделение плановой хирургии. | |
| 4) Валентина Александровна Алейникова – заместитель главного врача по хирургии Тушинской детской городской больницы, врач-хирург высшей категории. 123480 Москва, Героев Панфиловцев 28. | |
| 5) Евгений Васильевич Тимохович – врач-хирург отделения экстренной хирургии Тушинской детской городской больницы, 123480 Москва, Героев Панфиловцев 28, отделение экстренной хирургии. Тел 496-93-22. | |
| 6) Любовь Петровна Катасонова – заведующая отделением патологической анатомии Тушинской детской городской больницы, врач высшей категории. 123480 Москва, Героев Панфиловцев 28, отделение патологической анатомии. | |
| 7) Татьяна Романовна Лаврова – врач отделения лучевой диагностики Тушинской детской городской больницы, кандидат медицинских наук. 123480 Москва, Героев Панфиловцев 28, отделение лучевой диагностики. |
Источник
Изолированные закрытые повреждении поджелудочной железы у детей встречаются крайне редко. Единичные случаи из практики, опубликованные за последние годы в отечественной и зарубежной литературе, указывают на последствия нераспознанной травмы (Г. В. Чистович-Цимбалина, 1963; Г. А. Гаджимирзаев, 1964; Н. Л. Кущ, А. Д. Тимченко, 1972, и др.).
Наряду с этим имеются сообщения и об оперативном лечении изолированных закрытых повреждений поджелудочной железы у 13 детей в возрасте от 1 года 2 месяцев до 14 лет (Г. В. Чикшиева, 1964, Г. Н. Акжигитов, З. И. Грач, 1967; В. П. Билич, 1967; В. А. Гулин и др.). Мы прооперировали 6 детей с повреждением поджелудочной железы (в 4 случаях изолированный разрыв, в 2 — сочетанный с повреждением печени и желудка). Все дети доставлены через 30— 75 минут после травмы.
Закрытые повреждения поджелудочной железы у детей относят к числу тяжелых травм. Разрывы наступают при прямом воздействии значительной силы на живот (удар, падение с высоты, транспортная травма и др.). Принято различать ушиб, разрыв и частичное или полное разрушение поджелудочной железы. Разрывы поджелудочной железы могут сопровождаться тромбозом сосудов и развитием обширных некрозов собственно ткани органа. В случае присоединения инфекции очень быстро развивается тяжелая форма панкреатита и перитонита. Когда разрыв поджелудочной железы спонтанно организуется, возникает травматическая киста поджелудочной железы.
Больная К., 10 лет. поступила в клинику 14/V11 1967 г. с жалобами на наличие опухолевидного образования в эпигастральной области. Мать считает, что девочка больна с 1/V 1967 г. когда упала с велосипеда на живот. Непосредственно после падения была однократная рвота. В последующие дни на фоне хорошего общего состояния беспокоила боль в животе, появилась субфебрильная температура. Вскоре боль утихла, однако появилась вялость, слабость. После обследования в различных стационарах девочке поставлен диагноз: ревматизм 1, сердечно-суставная форма. После соответствующего лечения состояние ребенка улучшилось и она была выписана домой.
8/VII 1967 г. во время одного из очередных осмотров у больной было обнаружено опухолевидное выпячивание в эпигастральной области. Заподозрен эхинококкоз печени.
При поступлении в клинику общее состояние средней тяжести, кожа и видимые слизистые бледные. Живот ассиметричен за счет опухолевидного выпячивания в элигастральной области. Анализ крови без отклонения от нормы, за исключением ускоренной РОЭ (61 мм/час). Анализ мочи в норме. Диастаза мочи — 32 ел. Реакция Каццони не поставлена в связи с отсутствием антигена.
9/VIII 1967 г. ребенок оперирован. Во время операции обнаружено кистозное образование размером 15Х9Х7 см, интимно связанное с нижней поверхностью левой доли печени, желудком, диафрагмой и поджелудочной железой. Частично тупым, частично острым путем киста выделена из окружающих тканей.
После удаления кисты оказалось, что передняя поверхность поджелудочной железы полностью декапсулирована. Макроскопически ткань железы не изменена.
Диагноз после операции: травматическая киста поджелудочной железы. Через 32 дня после операции ребенок в удовлетворительном состоянии выписан домой.
Клиническая картина повреждений поджелудочной железы имеет мало характерных симптомов. У большинства детей сразу после травмы возникает боль в животе, локализующаяся в эпигастральной области. Возможна иррадиация в лопатку, поясницу или носит опоясывающий характер. Общее состояние тяжелое. Развивается картина шока. Ребенок становится вялым, бледным, заторможенным, временами кричит от боли. Одновременно появляется многократная рвота.
Пульс частый, слабого наполнения, артериальное давление снижено. Живот отстает в дыхании в верхних отделах, резко болезненный, напряжен. Могут выявляться симптомы внутрибрюшного кровотечения, однако общий анализ красной крови остается без изменении. Лейкоцитоз значительный, без заметного сдвига нейтрофильной формулы. При подозрении па травму поджелудочной железы необходимо исследовать мочу на диастазу. В первый час после травмы диастаза может быть понижена до 2—4 ед. (спазм сосудов железы в связи с травмой).
В более легких случаях при ушибах или надрывах капсулы железы наблюдается двухмоментное течение (И. Г. Климнюк, 1966, и др.). В первые часы ребенок жалуется на умеренные болевые ощущения в эпигастральной области, отрыжку, иногда рвоту. Затем внезапно наступает резкое ухудшение общего состояния, появляется боль в животе, неукротимая рвота. Развивается клиническая картина шока. Подобные симптомы могут возникать при повреждениях других органов брюшной полости. В связи с этим диагностика закрытой травмы поджелудочной железы у детей чрезвычайно сложна.
Однако правильная оценка выявленных изменений и вспомогательные методы позволяют в ряде случаев установить правильный диагноз. Резкая боль в животе с одновременным развитием перитонеальных явлений позволяет заподозрить разрыв полого органа или травму поджелудочной железы. Обзорные рентгенограммы брюшной полости (отсутствие свободного газа) не свидетельствуют о разрыве желудка или кишки. Выявленное увеличение диастазы в моче говорит о повреждении поджелудочной железы. Окончательно диагноз устанавливают во время пробной лапаротомии.
Н. Л. Куш, Л. Д. Тимченко (1973) указывают, что после травмы органов брюшной полости при разрыве только капсулы поджелудочной железы бурно развивается картина тяжелого панкреатита.
Для иллюстрации приводим выписку из истории болезни.
Больной Т., 10 лет, доставлен реанимационной бригадой 28/IX 1971 г. Обстоятельства травмы не помнит, была однократная рвота. Жалуется на боль в левой половине живота. Ребенок бледен, возбуждение сменяется заторможенностью. Пульс 100 ударов в 1 минуту, артериальное давление 120/80 мм рт. ст. Живот правильной формы, не вздут, в дыхании участвует слабо. Пальпация левой его половины и поясничной области слева болезненна, там же отмечается напряжение мышц. Положительные симптомы Щеткина—Блюмберга, Пастернацкого. Перкуссия передней брюшной стенки болезненна, боль иррадиирует в эпигастральную область.
Анализ крови: lib — 7С од., эр — 4-100000. Met — 40. л. — 21 100. п. — 15, с. — 56, лимф. — 24, мои. — 5. Анализ мочи: белок — 0,165%, л. — 2—3 в поле зрения, свежие. Диастаза — 4 сл.
На рентгенограмме в латеропозиции свободного таза в брюшной полости нет. Внутривенная урография патологии не выявила.
После короткой предоперационной подготовки, через 4 часа от момента травмы, больного взяли в операционную с диагнозом: повреждение внутренних органов брюшной полости. Травма поджелудочной железы (?). При вскрытии брюшной полости обнаружено около 50 мл темной крови. На париетальной брюшине слева отдельные бляшки стеатонекроза. После вскрытия сальниковой сумки через желудочноободочную связку осмотрена поджелудочная железа. В области хвоста — разрыв капсулы около 2 см, поверхностное размозжение ткани, кровотечения нет. К месту повреждения поджелудочной железы подведены 3 тампона и ниппельный дренаж. Выздоровление.
Оперативное лечение
Хирургическое вмешательство производят по срочным показаниям. При тяжелом общем состоянии необходима кратковременная интенсивная предоперационная подготовка, направленная на выведение ребенка из шока (трансфузия крови, обезболивающие средства и др.). Операцию проводят под эндотрахеальным наркозом с управляемым дыханием и постоянным переливанием крови.
Техника операции пробной лапаротомии
Производят верхнюю срединную лапаротомию. Имеющуюся кровь из брюшной полости убирают электроотсосом и влажными салфетками. Характерным признаком разрыва поджелудочной железы являются «стеариновые пятна» (бляшки жирового некроза), которые отчетливо определяются на большом сальнике и брюшине, чаще у корня брыжейки тонкой кишки.
Для осмотра поджелудочной железы тупым путем разделяют желудочно-ободочную связку и освобождают сальниковую сумку от сгустков крови. Если при вскрытии брюшной полости свободной крови не обнаружено, а выявлена гематома или кровоизлияние в области желудочно-ободочной связки, то это также является абсолютным показанием для ревизии поджелудочной железы.
Дальнейшая тактика хирурга зависит от степени найденных повреждений, оценка которых должна быть предельно точной.
Ушиб железы сопровождается кровоизлиянием и отеком. Имеющаяся гематома связана с повреждением окружающих тканей. В таких случаях достаточно ввести 0,25% раствор новокаина с антибиотиками (15—25 мм). Брюшную полость ушивают наглухо.
Надрывы (частичные разрывы) поджелудочной железы подлежат ушиванию отдельными узловыми швами (тонкие капроновые нити) с дополнительной перитонизацией сальником. Производят блокаду окружающих тканей 0,25% раствором новокаина с антибиотиками. Через отдельный прокол брюшной стенки вводят ниппельную трубку для орошения антибиотиками. Рапу брюшной стенки зашивают послойно наглухо.
Полные разрывы железы требуют избирательной тактики в зависимости от локализации повреждения. Если имеется разрыв хвостовой части, то наиболее рациональное вмешательство — удаление поврежденного участка. Для этого рассекают (если нет широкого разрыва) задний брюшинный листок, тупым путем мобилизуют дистальную часть железы от подлежащих тканей и удаляют после перевязки мелких артериальных и венозных веточек, идущих от селезеночных сосудов. Культю железы ушивают 2—3 капроновыми швами и пиритонизируют.
При разрыве тела поджелудочной железы (ближе к хвостовой части) поврежденную часть удаляют. В случаях одновременного повреждения сосудов селезенки производят одновременную спленэктомию. После удаления оторванной части железы следует изолированно перевязать панкреатический проток, тщательно ушить культю П-образными швами (2—3 шва) и перитонизировать сальником.
Методику Lettoni, Wilson (1959) — вшивание оставшейся части железы в изолированною петлю тощей кишки у детей обычно не применяют. Резекция даже значительной части поджелудочной железы может закончиться практически полным выздоровлением (М. Ф. Гапоненко, 1965; Г. Н. Агжигитов, З. А. Грач, 1967, и др.).

Операция при разрыве поджелудочной железы с повреждением выводного протока
Разрыв железы на границе с головкой или повреждение выводного протока наиболее сложны для лечения. Одномоментпое сшивание травмированного протока у детей практически невозможно. В таких случаях вскрывают двенадцатиперстную кишку, расширяют сфинктер Одди и интубируют проток через проксимальный отдел по направлению к хвостовой части и над ним сшивают железу. Другой конец дренажа выводят кнаружи через начальный отдел тощей кишки (Sulamaa, Viitman, 1964).
Для этого на расстоянии 15—20 см от plica duodenojejunal вскрывают кишку (0,5 см) подтягивают в образованное отверстие полиэтиленовый дренаж, фиксируя его кисетным швом. Переднюю брюшную стенку прокалывают скальпелем и выводят дренаж, вокруг которого кишку изнутри подшивают к брюшине 3—4 швами. Двенадцатиперстную кишку ушивают в косопоперечном направлении (Doudilet. Mulholl, 1959, рекомендуют наружный дренаж выводить через duodenum, холедох и желчный пузырь).

Лапаротомия при ушибе передней брюшной стенки с обширными кровоизлияниями

Лапароскопически травматическая киста поджелудочной железы

Этапы правосторонней гемигепатэктомии
Во всех случаях при полных разрывах поджелудочной железы операцию заканчивают подведением к месту травмы «сигарного» и ниппельного дренажей. Рану ушивают до дренажа.
Повреждения поджелудочной железы часто бывают комбинированными с разрывами других органов брюшной полости и забрюшинного пространства (Т. У. Алимов, 1969, и др.). В таких случаях очередность манипуляций и объем вмешательства решается индивидуально в зависимости от тяжести повреждений органов, непосредственно угрожающих жизни ребенка.
Послеоперационное лечение должно быть комплексным. Обязательно проводят продленную перидуральную анестезию (4—6 дней). Антибиотики широкого спектра действия вводят через ниппельный дренаж (3—4 дня по одной суточной дозе) и подкожно в обычных возрастных дозировках. Так как у ребенка во всех случаях развивается травматический панкреатит, необходимо проводить соответствующее консервативное лечение.
Общее состояние в первые дин после операции тяжелое. Постепенно уменьшается боль в животе, появляется аппетит. Анализы крови приходят к норме, снижается диастаза в моче.

«Двойная травматическая киста» поджелудочной железы (схема операционной находки)
Швы снимают на 7—9-й день. Тампоны удаляют на 8—10-й день. Образующийся после этого свищ закрывается самостоятельно спустя несколько недель. Для предупреждения мацерации кожи перевязки проводят 2—3 раза в день (лучше с эмульсией синтомицина). При значительном отделяемом из свища следует продолжить введение атропина, трасилола (внутривенно, капельно по 5000—10000 ед.), ограничить прием жидкостей, назначить диету Вольгемута.
При нерациональной оперативной тактике (сшивание железы при полном ее разрыве, недостаточная перитонизация и др.) или раннем закрытии свища иногда развивается травматическая киста поджелудочной железы (З. Т. Сенчилло-Явербаум, 1959; Н. Д. Бех, 1963, и др.). В таких случаях необходимо повторное хирургическое вмешательство, которое проводят вслед за установлением диагноза.
Однако в ряде случаев первоначально разрывы поджелудочной железы могут протекать легко. В последующем может наступить внезапное ухудшение, с катастрофически молниеносным нарастанием клиники кишечной непроходимости и шока. В подобных случаях показана срочная операция, объем которой будет определен в зависимости от характера повреждения поджелудочной железы.
Г. А. Баиров, Н. Л. Кущ
Источник