Сгустки крови поджелудочная железа
Панкреатит — серьезное заболевание, в основе которого лежит воспаление поджелудочной железы. Болезнь носит не локальный характер, от нее страдает весь организм. Хитрое заболевание не щадит никого, и часто приводит к серьезным осложнениям, одним из которых является кровотечение.
Обильные кровотечения при острой форме заболевания проявляются не так часто. Но их появление – свидетельство серьезного сбоя в работе организма, который может привести к летальному исходу.
Причиной этого явления может быть аррозия, или разъедание стенок сосудов, которые находятся в районе поджелудочной. Кровоизлияние происходит в пространство за брюшиной, в просвет ЖКТ или полость брюшины.
Симптомы кровотечения
К симптомам аррозивного кровотечения относят:
- рвоту;
- чувство тошноты;
- обморочное состояние и обморок;
- выступающий холодный пот;
- понижение артериального давления;
- учащенное сердцебиение.
Основным признаком кровоизлияния в области желудочно-кишечного тракта станет примесь крови в рвотных массах и стул ярко выраженного черного цвета.
Виды кровотечений при панкреатите
При воспалении поджелудочной железы могут появиться ранние и поздние кровотечения. Ранние, как правило, происходят вследствие эрозии стенок толстого кишечника или слизистой кишечника. Они не обильны и прекращаются после приема кровеостанавливающих лекарственных препаратов.
Поздние кровотечения (начинающиеся иногда на 200 сутки течения заболевания) являются результатом гнойного осложнения поджелудочной.
Рак поджелудочной
К появлению крови при панкреатите может привести рак поджелудочной железы (карцинома). Обнаружить его очень непросто, поэтому необходимо при малейшем намеке на заболевание пройти необходимую диагностику. Эта форма рака весьма агрессивна и быстрота действий может спасти жизнь.
К развитию рака поджелудочной приводят:
- курение;
- алкоголь;
- бедная свежими фруктами и овощами пища;
- наследственная предрасположенность;
- хронический панкреатит;
- сахарный диабет.
К симптомам карциномы поджелудочной железы относят: запор, слабость, общая утомляемость. У 90% больных заболевание проявляется болью и желтухой. Боль мучительная, локализуется или в спине, или в верхнем левом углу живота.
Желтуха может сопровождаться темной мочой, зудом и светлым калом. Желтизна кожных покровов и белков глаз появляется как следствие попадания желчи в кровь. Происходит это из-за того, что опухоль блокирует желчный проток. Этаже причина и появления зуда по всему телу.
При раке большое количество жирных кислот попадает в кал и выводится из организма больного. Это приводит к резкому снижению веса на фоне хорошего аппетита.
Поскольку опухоль оказывает сдавливающее действие на желудок и 12-перстную кишку, появляются сильные приступы тошноты и рвота.
Лечение при карциноме поджелудочной железы
Устраняется проблема хирургическим путем. Только так можно спасти больного. В клинике проводят резекцию поджелудочной и последующую химиотерапию.
Остальные виды лечения могут быть направлены на облегчение некоторых симптомов. Болевые ощущения снимают:
- обезболивающие;
- химио- и радиотерапия.
Народные средства
Чтобы правильно подобрать немедикаментозное лечение, следует учитывать: наличие метастаз, тяжесть состояния, стадия развития заболевания и пр. С этими знаниями можно приступать к подбору отваров и настоек. Благотворное влияние оказывают золотой ус, полынь, картофельные цветки, календула, свекольный сок и пр.
Питание
Особое внимание следует обратить на тепловую обработку продуктов. Пищу следует готовить на пару, запекать или отваривать. Перед подачей больному еду следует измельчить.
Продукты допускаются к употреблению только те, что легко усваиваются организмом. Поэтому жирная пища полностью исключается.
Идеальным блюдом станут супы-пюре. У них подходящая консистенция и они хорошо усваиваются. В их состав можно включить овощи и насытить организм полезными витаминами и микроэлементами.
Обязательно в меню должно входить богатое белком нежирное мясо, но только хорошо измельченное в блендере. Полезны будут и нежирные кисломолочные продукты в небольших количествах.
Поддержку организму окажут и различные крупы, но хорошо разваренные. Их также можно добавлять в супы.
Источник
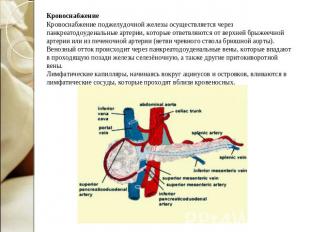
Некроз поджелудочной железы – одно из наиболее опасных заболеваний брюшной полости, в основе которого — травмирование соединительной ткани и стенок сосудов. Первопричина заболевания – тяжелый панкреатит, который при несвоевременной диагностике и негативных вспомогательных факторах приобретает тяжелые формы, что в свою очередь приводит к негативным последствиям. Начинает проявляться жировой панкреонекроз, процесс, когда клетки поджелудочной железы прекращают свою жизнедеятельность.
Спровоцировать заболевание могут многие факторы. Неумеренное употребление лекарственных препаратов, алкоголя и жирной пищи способствуют закупориванию проток поджелудочной железы, которое происходит за счет преждевременной активации собственных ферментов, вынуждая орган самостоятельно переваривать себя.
Переваренные участки некротизируются (отмирают), это помогает некрозу распространяться на прилегающие органы. Стенки кишечника, которые находятся в тесном контакте с поджелудочной, воспаляются. Образующаяся рыхлость тканей помогает болезнетворным бактериям без труда преодолевать преграды и заражать все органы вокруг.
Водно-солевой баланс организма нарушается, происходит заражение крови, которая начинает свертываться в разных местах, провоцируя кровотечения. Одновременно выходят из строя остальные органы желудочно-кишечного тракта. В результате чего появляется полиорганная недостаточность.
Прогноз на успешное выздоровление зависит исключительно от своевременного диагностирования.
Шансы на полное выздоровление небольшие и составляют от 30 до 60%. Во время повреждения соединительнойткани, процесс выходит за пределы органа и становится почти необратимым. Если некроз диагностировать несвоевременно, шансы больного равны нулю.
Причины заболевания
Чтобы добиться максимального эффекта, нужно выявить первопричину болезни. Статистика утверждает, что почти 70% пациентов с диагнозом некроз злоупотребляли спиртным. Оставшиеся проценты приходятся на больных страдающих желчекаменной болезнью и рядом причин, среди которых:
- Калькулезный холецистит;
- Инфекционные заболевания;
- Язвенная болезнь;
- Переедание;
- Регулярное употребление жирной пищи;
- Инфекционные заболевания;
- Операции на брюшной полости и ее травмы.
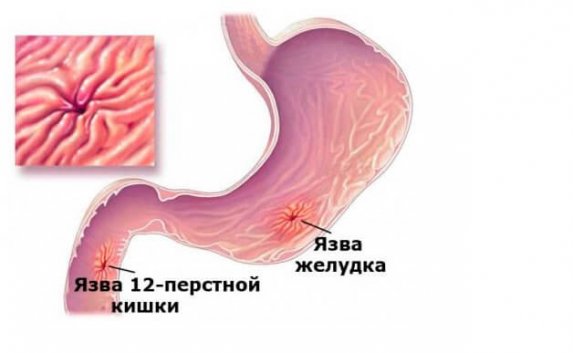 Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
Причины некроза поджелудочной железы у каждого пациента индивидуальны. Способствовать развитию некроза может назначение неправильных препаратов и их длительное применение. Развитие болезни может протекать медленно, ничем не проявляясь, или прогрессировать с огромной скоростью. Все зависит от типа распространения заболевания и вида патологического процесса. Его, в свою очередь разделяют на:
- Отечный;
- Гемостатический;
- Деструктивный;
- Геморрагический.
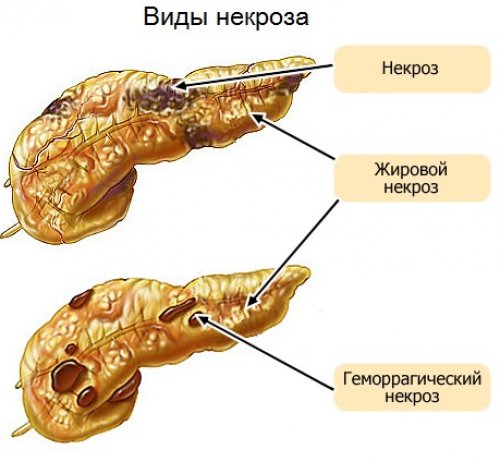
При отечной форме протекания болезни, шансы больного на выздоровления увеличиваются. Это наиболее благоприятный паталогический тип, при котором перенхима органа отекает, за счет чего происходит нарушения микроцеркуляции с увеличением давления на нее. При грамотно подобранном и своевременном лечении, шансы пациента на выздоровление очень высоки.
Симптомами некроза могут быть как индивидуальные особенности организма, так и какой-либо патологический процесс организма. Боль в левом подреберье, отдающая порой выше, в грудную клетку или зону плеча — один из основных симптомов. Иногда пациенту трудно описать локацию боли, так называемую боль опоясывающую.

Чтобы отличить некроз от сердечного приступа, которые имеют схожую природу болевых ощущений, нужно иметь представление о главном отличии: если в положении сидя подтянуть колени к области живота, боль при панкреонекрозе становиться слабо выраженной или вовсе сходит на нет.
Основные признаки
- Боль. Сила болевого синдрома зависит от степени тяжести и течения болезни, поэтому не всегда ярко выражена. Нестерпимые и изнуряющие боли встречаются почти у 90% больных, некоторые из них сопровождаются внезапной сердечно-сосудистой недостаточностью (коллапсом), иногда со смертельным исходом. Остальная же часть пациентов отмечают у себя боли умеренного характера.
- Рвотные позывы или рвота, которая не имеет отношения к приемам пищи и необлегчают самочувствие пациента. В связи с разрушением кровеносных сосудов, всвоем составе рвотная масса имеет кровь в виде сгустков с примесью желчи. Изнуряющая рвота способствует обезвоживанию организма, происходит снижение диуреза, которое влечет за собой отсутствие мочеиспускания и сильную жажду.
- Метеоризм. Процессы брожения в кишечнике способствуют повышенному газообразованию. Это приводит к задержке газов и влечет сильное вздутие живота, провоцируя запоры за счет ослабления перистальтики.
- Интоксикация. В период прогрессирующего развития некроза, токсины бактерийприводят к интоксикации организма. Ко всем вышеописанным симптома присоединяется сильная слабость, снижение давления. У больного появляется одышка и учащается сердцебиение. Под действием большого количества токсинов, возможно возникновение энцефалопатии, которая помимо дезориентации больного может привести к развитию комы.
- Бледность кожных покровов (гиперемия). На запущенной стадии болезни, после сильной интоксикации организма, кожа больного становятся желтого цвета с землистым оттенком. В следствии внутренних кровоизлияний, по обе стороны живота и спины, а иногда и в области пупка, появляются синие пятна.
- Гнойные осложнения – достаточно запущенная стадия некроза. В силу воспаления и интоксикации поджелудочная сильно увеличивается в своих объемах, это приводит к образованию гнойного инфильтрата, развитию токсического гепатита и неутешительных прогнозах.
 Осложнения некроза:
Осложнения некроза:
- Ферментная недостаточность;
- Язва желудка и абсцесс;
- Желудочные кровотечения;
- Перитонит и свищи;
- Тромбоз мезентериальных вен.
Диагностика
При своевременном обращении за медицинской помощью, при малейших подозрениях или симптомах, некроз можно диагностировать на его ранней стадии и давать утешительные прогнозы. Острый панкреатит в начале заболевания успешно поддается медикаментозному лечению и не требует оперативного вмешательства.
Диагноз устанавливается при обращении больного, на основании его жалоб и проведении соответствующего обследования. При постановке диагноза используют два вида обследования:
Лабораторное обследование заключается в расширенном анализе крови.
- при наличии заболевания, повышается зернистость нейтрофилов и лейкоцитов, растет количество СОЭ;
- подымается уровень сахара в крови;
- вследствие обезвоживания организма повышается гематокрит, эластаз и трипсин;
- признаком воспаления железы является рост печеночных ферментов.
Второй этап диагностирования некроза – инструментальный. Сюда относят
- Диагностическую лапароскопию;
- Магнитно-резонансную томографию;
- Пункцию жидкостных образований;
- Ангиоргафию сосудов железы;
- УЗИ помогает определить неравномерность структуры данного органа, наличие либо отсутствие в брюшной полости жидкости и камней в желчных путях, кисты и абсцессы с характерным местом локализации.
- Компьютерная томография выявляет очаги некроза, наличие воспаления клетчатки, размеры самой железы.
Лечение заболевания и прогноз
В зависимости от паталогических процессов и изменений в органе, которые были выявлены одним из методов диагностики, может быть назначено медикаментозное или же хирургическое лечение.
При медикаментозном лечении помимо антибактериальных, антиферментных и иммуностимулирующих препаратов, больному подбирают индивидуальную диету и схему питания.
Поскольку диагностировать острый некроз возможно на ранней стадии, хирургические методы в начале развития болезни неоправданы. На начальном этапе практически невозможно определить и выявить часть железы, которая пострадала от паталогических процессов.
Оперативное вмешательство проводится методом лапароскопии или лапаротомии. Недостатки этих методов в послеоперационных осложнениях и отсутствии полной гарантии.
Прогнозы при некрозе давать очень трудно. Поскольку смертность при данном диагнозе имеет очень высокий показатель, и даже в условиях своевременной диагностики достигает 70%. Однако шансы на выздоровление достаточно велики. Благоприятный исход зависит прежде всего от своевременного обращения к врачу, а также степени тяжести заболевания и возраста пациента. Если некрозом повреждена большая часть поджелудочной железы, летальный исход практически неизбежен.
Источник
Кровотечение при панкреатите, кровоизлияние в поджелудочную железу
Хронический панкреатит медленно разрушает поджелудочную железу, он не может пройти сам по себе. Осложнения этого воспаления очень серьезны: это повреждения ткани железы, кровотечение, образование ложной кисты с жидкость и остатками ткани. Кроме того, в кровоток могут попасть ферменты поджелудочной железы и токсины, а это несет угрозу повреждения сердца, легких, почек и других органов.
Самыми тяжелыми, как в диагностике, так и в плане лечения, являются кровотечения из основного панкреатического протока, наблюдающиеся при хроническом калькулезном панкреатите.
При остром панкреатите массивные кровотечения случаются редко, но они могут привести к смерти больного. Такие кровотечения могут происходить в забрюшинное пространство, брюшную полость и просвет желудочно-кишечного тракта. Вызваны они аррозией стенки сосудов, находящихся возле поджелудочной железы, в том числе и крупной селезеночной артерии.
Приступ острого панкреатита всегда неожиданный, продолжается короткое время, однако ферменты воспаленной железы, попавшие в кровоток, очень опасны для всех остальных органов. Если случится кровоизлияние в поджелудочную железу, ситуация несет угрозу жизни больного.
Кровотечение при раке поджелудочной железы
Кровотечения при злокачественных опухолях, местом локализации которых является желудок, являются четким свидетельствованием развития новых патологических образований. Такие нарушения работы пищеварительного тракта указывают на критическую стадию заболевания, и требуют немедленного оперативного вмешательства в организм больного.
Кровотечение при раке поджелудочной железы носит паренхиматозный характер, что характеризуется регулярным поступлением крови из опухолевидных сосудов, находящихся за пределами слизистой оболочки. Обильное кровоизлияние наблюдается у пациентов, страдающих язвенной формой ракового заболевания, симптомы течения которого благоприятны для разъединения стенок сосудов. Массивные кровоизлияния наиболее характерны для некрозов и лейомиом и считаются наиболее опасными, так как в случае отсутствия своевременной помощи со стороны опытных медиков, могут привести к тяжелейшим последствиям для организма человека и даже смерти. Однако, как показывает практика, развитие кровотечений при раке поджелудочной железы, является первым признаком жизненного угасания больного и во многих случаях заканчивается летальным исходом.
Использованные источники: zhkt.guru
Какими осложнениями опасен панкреатит?
Хронический панкреатический асцит
Причина развития асцита заключается в проникновении панкреатического сока в брюшную полость и малый сальник. Этот процесс происходит из-за разрыва панкреатических протоков. В результате больной жалуется на тяжесть в животе, у него могут усилиться симптомы нарушения внешнесекреторной активности железы.
В асцитической жидкости содержится много белка и панкреатических ферментов. Важно учитывать, что ферменты могут появиться в случае опорожнения псевдокисты или при раке.
Панкреатогенный плеврит
Это осложнение чаще всего является следствием кисты, особенно в том случае, если образуется панкреатический свищ или нагноение. В результате перфорации кисты развивается гнойный плеврит. Панкреатогенную природу выпота можно подтвердить определением активности панкреатических ферментов в нем.
Если существует подозрение на кистозно-плевральную коммуникацию, может проводиться контрастное исследование. Если причина плеврального выпота кроется в наличии кисты, необходимо выполнить оперативное вмешательство.
Кровотечения
Появление кровотечений в желудке и кишечнике имеет тесную связь с заболеваниями органов пищеварительной системы и нередко становится следствием хронического панкреатита.
Обычно кровотечения наблюдаются из расширенных вен пищевода. Иногда они появляются из кардиального отдела желудка.
Они могут быть вызваны тромбозом селезеночной вены и развитием портальной гипертензии. Кроме того, к появлению кровотечения может привести разрыв псевдокисты или абсцесса поджелудочной железы.
Варикозное расширение вен пищевода и желудка
Это состояние возникает из-за того, что увеличенная головка поджелудочной железы или панкреатическая киста сдавливает воротную вену и ее ветви. Наиболее опасным состоянием считается профузное кровотечение из вен, пораженных варикозом. В этой ситуации может наблюдаться кровавая рвота, острая постгеморрагическая анемия, мелена, гиповолемия, которая нередко провоцирует геморрагический шок.
Консервативная терапия этого состояния предполагает инфузионно-трансфузионное лечение, введение аскорбиновой кислоты и этамзилата. Может использоваться зонд Блэкмора, с помощью которого сдавливают кровоточащие вены кардии и пищевода. Если же остановить желудочное кровотечение не удается, возникает необходимость в хирургическом вмешательстве.
Синдром Маллори-Вейсса
При этом заболевании наблюдаются разрывы слизистой оболочки стенки желудка. Иногда патологические процессы затрагивают и подслизистый слой. Чтобы выявить эту болезнь, проводят экстренную эзофагогастродуоденоскопию, которая позволяет установить причину кровотечения и оценить глубину разрыва. Кроме того, с ее помощью можно осуществить попытку гемостаза.
Для лечения этого синдрома используют противорвотные препараты – метоклопрамид или домперидон. Параллельно проводится инфузионно-трансфузионная и гемостатическая терапия. Также может применяться зонд Блэкмора. Современной альтернативой является эндоскопическая или лазерная коагуляция имеющихся разрывов. Обязательно назначаются ингибиторы протонного насоса – они предотвращают процесс ферментативного разложения белков в тромбе, образованном в просвете желудка.
Эрозивно-язвенные поражения желудочно-кишечного тракта
Чаще всего острые язвы и эрозии появляются в районе дна и тела желудка, причем обычно они имеют множественный характер. Подобные процессы связаны с нарушением микроциркуляции в различных местах пищеварительной системы, повышенной стимуляцией желудочной секреции. Нарушения гемостаза нередко дополняются дефицитом факторов свертываемости крови, поскольку у людей с панкреатитом обычно нарушена синтетическая функция печени.
У многих пациентов, страдающих хроническим панкреатитом, подобные процессы протекают бессимптомно. Чтобы выявить эти осложнения, необходимо провести эндоскопическое исследование.
Свищи поджелудочной железы
Данное осложнение панкреатита наблюдается довольно редко и всегда имеет отношение к протоковой системе этого органа. Свищи могут располагаться в теле, хвосте или головке этого органа и делятся на:
- полные и неполные;
- наружные, которые могут открываться на кожу или имеют ход в брюшную стенку;
- внутренние, которые открываются в соседние органы или полость кисты поджелудочной железы.
По происхождению свищи могут быть посттравматическими, послеоперационными или постнекротическими. Чтобы выявить эту патологию, проводят определение панкреатических ферментов в отделяемом и фистулографию. Если свищи существуют долгое время, они могут привести к развитию дополнительных осложнений, среди которых:
- поражения кожи в районе свищевого хода;
- синдром мальабсорбции;
- трофологическая недостаточность;
- гнойные процессы;
- арозивное кровотечение.
Гепатопривный синдром
Гепатопривный синдром считается достаточно серьезным осложнением панкреатита. Степень тяжести этого заболевания зависит от уровня изменений белоксинтезирующей функции печени. Лечение должно носить комплексный характер и заключается в использовании гепатопротекторов, глюкокортикоидов, антиоксидантов. Также в этом состоянии требуется дезинтоксикация и нутритивная поддержка.
Гепатоцеллюлярная недостаточность и печеночная энцефалопатия
Последней степенью гепатопривного синдрома является гепатоцеллюлярная недостаточность. Развитие данного состояния при панкреатите редко бывает стремительным – чаще всего оно имеет затяжное течение. Основным клиническим проявлением этой патологии является печеночная энцефалопатия. Под этим термином понимают целый комплекс церебральных нарушений, возникающих в результате поражения печени.
Лечение этого осложнения считается сложной задачей, так как устранить провоцирующий фактор не всегда возможно. Большинство врачей рекомендует низкобелковое питание, применение слабительных препаратов и всевозможных методов механического очищения кишечника. Также могут использоваться антибиотики, аминокислоты, антагонисты бензодиазепиновых рецепторов и т.д.
Панкреатит – это очень опасное заболевание, которое чревато развитием опасных осложнений. Чтобы предотвратить появление негативных последствий для здоровья, очень важно своевременно обратиться к врачу, который поставит правильный диагноз и разработает необходимую схему лечения в зависимости от индивидуальных особенностей вашего организма.
Использованные источники: zhkt.ru
Кровотечение при панкреатите симптомы
Панкреатит нередко сопровождается осложнениями. Они могут быть вызваны сдавлением окружающих органов, деструкцией поджелудочной железы, инфицированием очагов воспаления. При остром панкреатите осложнения возникают достаточно быстро и в основном являются следствием панкреонекроза. При хроническом панкреатите они могут развиваться годами. Некоторые осложнения опасны для жизни. Большинство из них требует хирургического лечения.
1. Обтурационная желтуха.
При остром панкреатите или обострении хронического панкреатита, когда головка поджелудочной железы существенно увеличивается в размерах из-за воспаления и отека, могут пережиматься желчные протоки. Как следствие, появляются следующие клинические и лабораторные симптомы:
- желтизна склер и кожи
- озноб
- обесцвеченный кал
- темная моча
- в крови повышен билирубин
Желтуха не всегда является осложнением панкреатита. Она может быть:
- следствием гепатита или цирроза, ведь многие больные хроническим панкреатитом – это алкоголики;
- следствием желчнокаменной болезни, во многих случаях являющейся причиной возникновения панкреатита.
Если желтуха вызвана болезнью печени, она не будет обтурационной (механической). Кал будет не обесцвеченным, а напротив, темным. Кожа желтеет постепенно, а возникновение желтухи не совпадает по времени с очередным обострением панкреатита.
А вот желчнокаменную болезнь от механического сдавления желчных путей отличить сложнее. Суть желтухи одна и та же. Она возникает из-за перекрытия просвета протоков. Разница лишь в том, что при панкреатите они сдавлены поджелудочной железой, а при желчнокаменной болезни – конкрементами.
Выяснить наверняка причину желтухи поможет УЗИ. Если она возникла из-за желчнокаменной болезни, больному придется удалить желчный пузырь. Если же она является следствием отека поджелудочной железы, то после купирования приступа панкреатита желтуха уйдет сама по себе.
2. Дуоденальный стеноз
Дуоденум – это латинское название двенадцатиперстной кишки. Соответственно, нарушение ее проходимости называют дуоденальным стенозом. Это редкое, но опасное осложнение панкреатита, встречающееся в основном при псевдотуморозной формой заболевания.
Симптомы этого осложнения:
- неукротимая рвота, которая не приносит облегчения и не купируется медикаментозными средствами
- обезвоживание – следствие многократной рвоты
- наличие в рвотных массах желчи, реже – крови
- отрыжка с неприятным запахом.
Дуоденальный стеноз диагностируют при помощи рентгена. Больному показано парентеральное питание, компенсация обезвоживания и электролитных нарушений. В дальнейшем пациент нуждается в хирургическом лечении.
3. Воспалительные и инфекционные осложнения.
В зависимости от вида панкреатита и тяжести его течения, болезнь может вызывать инфекционные внепанкреатические осложнения:
- холангит – воспаление желчных протоков
- оментит – воспаление сальника
- лигаментит – воспаление круглой связки печени
- перитонит – воспаление брюшины;
- парапанкреатит – воспаление тканей, окружающих поджелудочную железу
4. Абсцесс поджелудочной железы.
Говоря простым языком, абсцесс – это большой гнойник. Осложнение характерно для острого панкреатита, сопровождающегося деструкцией ткани поджелудочной железы. Участок некроза инфицируется, и через 2-3 недели на его месте возникает абсцесс. Симптомы этого осложнения такие же, как при любом другом гнойном воспалительном процессе:
- температура тела 39-40 градусов
- резкая слабость
- в крови – лейкоцитоз, повышение СОЭ и другие признаки воспаления
Диагностируют абсцесс при помощи УЗИ и рентгена, так как специфических клинических симптомов нет. Лечение хирургическое.
5. Киста поджелудочной железы.
При воспалении поджелудочной железы чаще всего образуются ложные кисты. Они возникают при деструктивном панкреатите. Киста представляет собой полость, заполненную жидкостью.
В то время как ложные кисты в основном являются осложнением острого панкреатита, при хроническом панкреатите могут возникать ретенционные кисты. Они образуются вследствие обтурации панкреатических протоков.
Киста небольшого размера может не давать никаких симптомов. Но чаще она сдавливает окружающие органы, нервы, сосуды. Киста вызывает боль, может стать причиной желтухи если перекрывает желчные протоки. При нагноении на месте жидкостного образования возникает абсцесс. Обычно киста требует планового хирургического лечения, так как ее разрыв приведет к массивному кровотечению.
6. Синдром портальной гипертензии.
Иногда увеличившаяся в размерах поджелудочная железа сдавливает воротную вену. Причиной является псевдотуморозная форма панкреатита, киста, послеоперационные рубцы. Последствия этого осложнения могут быть опасными для жизни. При портальной гипертензии наблюдается:
- расширение вен пищевода и кишечника
- скопление жидкости в брюшной полости
- желудочно-кишечные кровотечения
Лечение хирургическое. В случае наличия противопоказаний к проведению операции состояние больного пытаются улучшить путем введения активаторов фибринолиза, гепарина, антиагрегантных препаратов.
7. Асцит
Достаточно частое осложнение острого панкреатита. При хроническом воспалении поджелудочной железы практически не встречается. Асцит – это скопление экссудата в брюшной полости. Учитывая, что асцит – это не отдельное заболевание, а лишь симптом панкреонекроза, лечение проводится симптоматическое. Больному прокалывают живот и выпускают жидкость. Параллельно проводится лечение основного заболевания, приведшего к возникновению асцита.
8. Другие осложнения
Кровотечение. Грозное осложнение острого панкреатита, развивающееся при деструктивных процессах в поджелудочной железе. Требует неотложного хирургического вмешательства. Основная причина кровотечения при панкреатите – это разрыв кисты.
Свищи. Редкая патология, возникающая при остром панкреатите, сопровождающемся некрозом участков поджелудочной железы. Свищ представляет собой канал, соединяющий ПЖ с другим органом, брюшной или плевральной полостью. Лечение хирургическое.
Сахарный диабет. Может возникать у пациента с любой формой панкреатита. Сахарный диабет возникает при отмирании большинства бета-клеток, которые синтезируют инсулин. Это осложнение наиболее характерно для поздних стадий хронического панкреатита.
Использованные источники: pankreatitu.info
Кровотечение при остром панкреатите
В первые несколько суток заболевания возникают ранние кровотечения. Они происходят вследствие образования эрозий на слизистой оболочке желудка, иногда толстого кишечника. Кровотечения не бывают массивными, прекращаются после применения обычных гемостатических средств.
Более опасны поздние кровотечения, возникающие при гнойных осложнениях острого панкреатита. Они усложняют панкреонекроз, ухудшают состояние больного. Иногда это происходит даже в очень поздние сроки (до 200 суток от начала заболевания) и может привести к гибели больного.
Кровотечению может предшествовать повышение температуры до 38-38,5°С при отсутствии других признаков обострения воспалительного процесса. Кровотечение может происходить в свищ, в рану, если она не зажила, в брюшную полость или при образовании внутреннего свища — в желудочно-кишечный тракт. Поэтому есть общие признаки кровотечения, которые зависят от ее объема, и местные, которые зависят от места геморрагии.
Для лечения поздних кровотечений, затрудняющих острый панкреатит, пользуются обычными гемостатическими средствами, однако эффективность их очень низкая. Кровотечение чаще всего возникает при аррозии крупного сосуда — селезеночной вены или артерии, желудочно-двенадцатиперстной или левой желудочной артерии и т.д. Перевязать их очень трудно по техническим причинам, такие попытки безуспешные: лигатура, наложенная на сосуд в гнойной ране, через несколько суток прорезается, кровотечение рецидивирует.
Использованные источники: www.medicinaportal.com
Источник