Синтопия строение поджелудочной железы
Оглавление темы «Топография поджелудочной железы.»:
1. Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
2. Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
3. Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
4. Болезни поджелудочной железы — методы диагностики
5. Оперативная хирургия поджелудочной железы
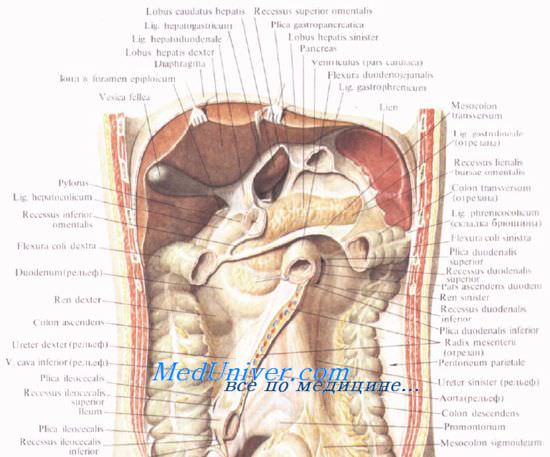
Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
Головку поджелудочной железы охватывает сверху, снаружи и снизу двенадцатиперстная кишка, прочно фиксируя ее вместе с общим желчным и поджелудочными протоками.
Позади головки поджелудочной железы наиболее кнаружи располагается нижняя полая вена. Кнутри от нее, прилегая к головке или в ее толще, проходит ductus choledochus. Рядом с ним располагается v. mesenterica superior, затем одноименная артерия. Эти сосуды лежат в incisura pancreatis.
Выйдя из-под нижнего края поджелудочной железы, верхние брыжеечные сосуды ложатся на переднюю поверхность горизонтальной или восходящей части двенадцатиперстной кишки. Верхние брыжеечные сосуды и нижнюю полую вену разделяет расположенный на нижнем крае головки крючковидныи отросток, processus uncinatus [Winslow].
Позади головки поджелудочной железы происходит слияние верхней брыжеечной и селезеночной вен, в результате чего образуется воротная вена, v. portae.
Опухоли головки поджелудочной железы могут сдавить воротную вену, в результате чего возникает портальная гипертензия, сопровождающаяся определенным симптомокомплексом: резким увеличением селезенки (спленомегалией), скоплением жидкости в брюшинной полости (асцитом) и кровотечением из расширенных вен в области портокавальных анастомозов. К уже известным анастомозам на передней брюшной стенке и в области пищеводно-кардиального соединения следует добавить и портокаваль-ные анастомозы в области прямой кишки (о них речь пойдет ниже). Опухоль может сдавить и расположенный рядом ductus choledochus, что проявляется развитием механической желтухи.
Иногда головка поджелудочной железы располагается ниже брыжейки, тогда она может прилегать к брюшине в области sinus mesentericus dexter. В этом случае спереди от нее лежат петли тонкой кишки и правая часть поперечной ободочной кишки.
Тело поджелудочной железы представляет среднюю, наибольшую часть органа. На передней поверхности тела расположен выступающий вперед сальниковый бугор, tuber omentale. Передняя поверхность тела поджелудочной железы прилегает к заднему листку париетальной брюшины, являющейся задней стенкой сальниковой сумки, а через нее — к задней стенке желудка. Сальниковый бугор часто располагается вблизи нижней поверхности правой доли печени.
У верхнего края тела поджелудочной железы располагается truncus coeliacus. По верхнему краю тела в правой его части идет a. hepatica communis, а влево позади верхнего края железы или вдоль него, иногда заходя на переднюю поверхность, располагается селезеночная артерия, a. splenica (lienalis), направляющаяся к селезенке.
Позади тела поджелудочной железы, ниже артерии, располагается v. splenica (lienalis), образующая углубление в ткани железы. Несколько глубже позади тела и хвоста железы располагаются почечные и нижние надпочечные сосуды, левая почка и надпочечник.
Нижний край поджелудочной железы прилегает к брыжейке поперечной ободочной кишки. Снизу к телу прилегает flexura duodenojejunalis.
Слева, к хвосту поджелудочной железы, прилегает flexura coli sinistra.
Видео анатомии поджелудочной железы
Анатомия поджелудочной железы на препарате трупа разбирается Здесь
— Вернуться в оглавление раздела «Топографическая анатомия и оперативная хирургия.»
Источник
Поджелудочная железа, pancreas, располагается забрюшинно в верхнем отделе брюшной полости. Длина ее 14—18 см, ширина в области головки 5—8 см, в средней части — 3,5—5 см, толщина — 2—3 см.
Железа подразделяется на головку, caput pancreatis, расширенную часть, лежащую справа от позвоночника, тело, corpus pancreatis, и хвост, cauda pancreatis, суживающийся в направлении селезенки.
Головка железы уплощена; в ней различают переднюю и заднюю поверхности, facies anterior et posterior. У нижнего края головки располагается крючковидный отросток, processus uncinatus, длиной 2—5 см, шириной 3—4 см. Форма отростка непостоянна, чаще всего клиновидная или серповидная.
На границе между головкой и телом имеется борозда, incisura pancreatis, в которой проходят верхние брыжеечные сосуды.
Тело железы имеет призматическую форму, поэтому в нем различают три поверхности: переднюю, facies anterior, заднюю, facies posterior, и нижнюю, facies inferior. Поверхности отделены друг от друга верхним, передним и нижним краями, margo superior, anterior et inferior. Нередко тело железы уплощено, и тогда имеется только две поверхности (передняя и задняя) и два края (верхний и нижний).
Поджелудочная железа прилежит к позвоночному столбу и крупным сосудам забрюшинного пространства; тело ее несколько выступает в вентральном направлении, образуя сальниковый бугор.
Положение, проекция и скелетотопия. Поджелудочная железа располагается в надчревной области и простирается от двенадцатиперстной кишки до ворот селезенки. На переднюю брюшную стенку она проецируется примерно в верхней трети расстояния между пупком и мечевидным отростком. По отношению к скелету железа располагается на уровне I и II поясничных позвонков, а хвост ее заканчивается на уровне X—XI ребер.
Поджелудочная железа, как правило, занимает косое положение в брюшной полости, так как хвост ее, уходя в левое подреберье, несколько приподнимается кверху.
Синтопия. Передняя поверхность железы покрыта брюшиной и соприкасается с задней стенкой желудка, от которого она отделена узкой щелью — полостью сальниковой сумки. Задняя поверхность прилежит к забрюшинной клетчатке, органам и крупным сосудистым стволам, расположенным в ней. Головка поджелудочной железы помещается в С-образном изгибе двенадцатиперстной кишки. Вверху она прилежит к нижней и задней поверхностям верхней части двенадцатиперстной кишки. В некоторых случаях железистая масса прикрывает также частично переднюю или заднюю поверхность нисходящей части двенадцатиперстной кишки. Крючковидный отросток соприкасается с нижней частью двенадцатиперстной кишки, медиальная часть его располагается за верхней брыжеечной и воротной венами, а иногда и за верхней брыжеечной артерией.
На передней поверхности головки железы у основания крючковидного отростка фиксируется корень брыжейки поперечной ободочной кишки.
К передней поверхности головки железы в верхнем отделе прилежит поперечная ободочная кишка, в нижнем — петли тонкой кишки.
Артериальная дуга, образованная верхней и нижней передними поджелудочно-двенадцатиперстными артериями, располагается на расстоянии 1—1,5 см от стенки двенадцатиперстной кишки или проходит в желобе, образованном поджелудочной железой и двенадцатиперстной кишкой.
Кзади от головки железы располагаются нижняя полая вена, правая почечная артерия и вена, общий желчный проток, воротная и верхняя брыжеечная вены.
Нижняя полая вена прикрыта железой на протяжении 5—8 см. Между головкой железы и нижней полой веной, а также почечными сосудами находится тонкий слой забрюшинной клетчатки. Здесь нет плотных сращений и поэтому в случае необходимости, например при панкреатодуоденальной резекции, а также при мобилизации двенадцатиперстной кишки, головку железы вместе с нисходящей частью двенадцатиперстной кишки можно совершенно свободно отделить от нижней полой вены и почечных сосудов.
Воротная вена располагается более поверхностно и кнутри от нижней полой вены. Она соприкасается с головкой поджелудочной железы только начальным своим отделом на протяжении 1,5—3 см, затем, направляясь несколько косо снизу вверх, слева направо, вступает в печеночно-двенадцатиперстную связку. Формируется воротная вена на границе перехода головки в тело железы.
Связь воротной вены с поджелудочной железой весьма прочна, она осуществляется венами, которые идут от паренхимы железы и непосредственно впадают в воротную вену или в притоки ее.
Общий желчный проток располагается справа от воротной вены и проходит в толще головки поджелудочной железы ближе к ее задней поверхности; в редких случаях проток лежит в желобе, образованном нисходящей частью двенадцатиперстной кишки и головкой поджелудочной железы, или на задней поверхности головки железы. Кзади от протока находятся артериальная и венозная дуги, образованные верхними и нижними поджелудочно-двенадцатиперстными сосудами. Эти дуги лежат на задней поверхности головки поджелудочной железы на расстоянии 1—1,5 см от нисходящей части двенадцатиперстной кишки.
Верхняя брыжеечная вена соприкасается с железой на протяжении 1,5—2 см. Она располагается в incisura pancreatis и почти полностью окружена тканью железы. Только слева эта борозда открыта, и здесь рядом с веной располагается окруженная периартериальной клетчаткой верхняя брыжеечная артерия.
К передней поверхности тела железы прилежит задняя стенка желудка. Нередко тело железы частично или полностью выступает над малой кривизной желудка и соприкасается с печеночно-желудочной связкой, а также хвостатой долей печени. У верхнего края тела железы находится желудочно-поджелудочная связка, между листками которой проходит левая желудочная артерия в сопровождении одноименной вены. Справа от этой связки, по верхнему краю железы или несколько кзади от него, лежит общая печеночная артерия. Вдоль нижнего края железы (в редких случаях на передней поверхности ее) располагается корень брыжейки поперечной ободочной кишки.
Задняя поверхность тела поджелудочной железы непосредственно соприкасается с селезеночными сосудами и нижней брыжеечной веной. Селезеночная артерия располагается за верхним краем поджелудочной железы. Иногда по ходу ее образуются изгибы или петли. В таких случаях на отдельных участках артерия может выступать над верхним краем железы или уходить книзу, приближаясь к селезеночной вене или перекрещивая ее.
Селезеночная вена располагается ниже одноименной артерии и на пути к воротной вене принимает 15—20 коротких венозных стволов, идущих от железы. У нижнего края поджелудочной железы проходит нижняя брыжеечная вена, направляющаяся к верхней брыжеечной, селезеночной или воротной вене.
Несколько глубже в забрюшинной клетчатке кзади от поджелудочной железы располагается аорта, а также отходящие от нее ветви: чревный ствол и верхняя брыжеечная артерия. Расстояние между этими сосудами у места отхождения их от аорты в большинстве случаев не превышает 0,5—3 см, иногда они отходят одним общим стволом. Чревный ствол окружен чревным нервным сплетением, от которого по ходу артериальных сосудов направляются многочисленные ветви к органам брюшной полости.
Хвост железы спереди прилежит ко дну желудка и сзади покрывает почечные сосуды, частично левую почку и левый надпочечник, слева он соприкасается с воротами селезенки. Над верхним краем его располагаются селезеночные сосуды, которые здесь чаще делятся на две—три крупные ветви, направляющиеся к воротам селезенки; вдоль нижнего края, как и в области тела железы, проходит корень брыжейки поперечной ободочной кишки.
Проток поджелудочной железы, ductus pancreaticus, проходит вдоль всей железы, ближе к задней поверхности ее, и открывается на слизистой оболочке нисходящей части двенадцатиперстной кишки совместно с общим желчным протоком на большом сосочке. Реже проток поджелудочной железы открывается в двенадцатиперстную кишку самостоятельно, при этом место впадения его располагается ниже устья общего желчного протока. Часто наблюдается добавочный проток поджелудочной железы, который ответвляется от основного протока и открывается на слизистой оболочке двенадцатиперстной кишки несколько (примерно на 2 см) выше главного протока на papilla duodeni minor.
Кровоснабжение. Артерии поджелудочной железы являются ветвями печеночной, селезеночной и верхней брыжеечной артерий. Кровоснабжение головки поджелудочной железы в основном осуществляется четырьмя поджелудочно-двенадцатиперстными артериями: верхней передней, верхней задней, нижней передней и нижней задней.
Верхняя задняя поджелудочно-двенадцатиперстная артерия отходит от желудочно-двенадцатиперстной артерии на расстоянии 1,6—2 см от начала ее и направляется на заднюю поверхность головки поджелудочной железы. Она находится в тесных топографо-анатомических взаимоотношениях с общим желчным протоком, спирально огибая его. Соединяется с нижней задней поджелудочно-двенадцатиперстной артерией.
Верхняя передняя поджелудочно-двенадцатиперстная артерия отходит от желудочно-двенадцатиперстной артерии у нижней полуокружности верхней части двенадцатиперстной кишки, т. е. на 2—2,5 см ниже места отхождения верхней задней поджелудочно-двенадцатиперстной артерии. Эта артерия анастомозирует с нижней передней поджелудочно-двенадцатиперстной артерией.
Нижняя передняя и нижняя задняя поджелудочно-двенадцатиперстные артерии отходят от верхней брыжеечной артерии или от ее первых двух тощекишечных артерий, аа. jejunales. Чаще они отходят общим стволом от первой тощекишечной или от верхней брыжеечной артерии, реже — самостоятельно от первой или второй тощекишечной артерии и лишь в отдельных случаях — от начального отдела средней ободочной, селезеночной артерий или от чревного ствола.
Нижняя передняя поджелудочно-двенадцатиперстная артерия анастомозирует с верхней передней поджелудочно-двенадцатиперстной артерией, образуя переднюю артериальную дугу.
Нижняя задняя поджелудочно-двенадцатиперстная артерия анастомозирует с верхней задней поджелудочно-двенадцатиперстной артерией, образуя заднюю артериальную дугу.
Тело и хвост поджелудочной железы кровоснабжаются ветвями, отходящими от селезеночной, общей печеночной и желудочно-двенадцатиперстной артерий, а также от чревной и верхней брыжеечной артерий.
Различают большую, нижнюю и каудальную поджелудочные артерии.
Большая поджелудочная артерия отходит от селезеночной и значительно реже от общей печеночной артерии. Она проходит в толще железы, направляясь к хвосту, и на своем пути отдает многочисленные ветви к паренхиме железы.
Нижняя поджелудочная артерия отходит от селезеночной, желудочно-двенадцатиперстной артерий, иногда от большой поджелудочной или верхней брыжеечной артерии. Она направляется влево и разветвляется в веществе железы вблизи нижнего края ее.
В области хвоста железы разветвляется каудальная артерия, возникающая из ветвей селезеночной или из левой желудочно-сальниковой артерии.
Вены поджелудочной железы сопровождают одноименные артерии. Венозный отток от головки железы осуществляется поджелудочно-двенадцатиперстными венами. Вены поджелудочной железы обильно анастомозируют между собой, связывая все корни воротной вены.
Лимфатическая система. Лимфатические сосуды и узлы окружают поджелудочную железу со всех сторон.
Лимфоотток осуществляется в следующие группы лимфатических узлов:
1) поджелудочно-селезеночные, лежащие по верхнему краю тела поджелудочной железы за желудочно-поджелудочной связкой;
2) верхние поджелудочные, расположенные по верхнему краю железы;
3) селезеночные, лежащие у ворот селезенки;
4) желудочно-поджелудочные, лежащие в толще желудочно-поджелудочной связки;
5) привратниково-поджелудочные, заключенные в привратниково-поджелудочной связке;
6) передневерхние поджелудочно-двенадцатиперстные, расположенные в пределах верхнего изгиба двенадцатиперстной кишки;
7) передненижние поджелудочно-двенадцатиперстные (6—10 узлов), лежащие вблизи нижнего изгиба двенадцатиперстной кишки;
8) задневерхние поджелудочно-двенадцатиперстные (4—8 узлов),расположенные кзади от головки железы;
9) задненижние поджелудочно-двенадцатиперстные (4—8 узлов), расположенные кзади от головки железы вблизи нижнего изгиба двенадцатиперстной кишки;
10) нижние поджелудочные (2—3 узла), лежащие по нижнему краю поджелудочной железы;
11) предаортальные позадиподжелудочные (1—2 узла), лежащие между задней поверхностью поджелудочной железы и аортой.
Иннервация железы осуществляется ветвями чревного, печеночного, селезеночного, брыжеечного и левого почечного сплетений.
Ветви от чревного и селезеночного сплетений направляются к железе у верхнего края ее. Ветви от верхнего брыжеечного сплетения идут к поджелудочной железе со стороны нижнего края. Ветви почечного сплетения вступают в хвост железы.
.
Источник
Поджелудочная железа (лат. pancreas) – эндокринный орган смешанной секреции, выполняющий пищеварительную и сахарорегулирующую функции в организме человека. Филогенетически это одна из самых древних желёз. Впервые её зачатки появляются у миног, у амфибий можно обнаружить уже многодольчатую поджелудочную. Отдельным образованием орган представлен у птиц и рептилий. У человека же это изолированный орган, который имеет чёткое разделение на дольки. Своим строением человеческая pancreas отличается от таковой у животных.
Анатомическое строение
Поджелудочная железа состоит из трёх отделов: головка, тело, хвост. Чётких границ между отделами нет, деление происходит на основе расположения соседних образований относительно самого органа. Каждый отдел состоит из 3-4 долей, которые в свою очередь подразделяются на дольки. Каждая долька имеет свой выводной проток, который впадает в междольковые. Последние объединяются в долевые. Объединяясь, долевые образуют общий проток поджелудочной железы.
Открытие общего протока вариантное:
- По ходу следования общий проток объединяется с холедохом, образуя общий желчный проток, открывающийся одним отверстием на верхушке дуоденального сосочка. Это наиболее частый вариант.
- Если проток не объединяется с холедохом, то он открывается отдельным отверстием на вершине дуоденального сосочка.
- Долевые протоки могут не объединиться в один общий от рождения, строение их отлично друг от друга. В этом случае один из них объединяется с холедохом, а второй открывается самостоятельным отверстием, называясь добавочный проток поджелудочной железы.

Положение и проекция на поверхность тела
Орган располагается забрюшинно, в верхнем отделе забрюшинного пространства. Pancreas надёжно защищена от травм и других повреждений, так как впереди она прикрыта передней брюшной стенкой и органами брюшной полости. А сзади – костной основой позвоночного столба и мощными мышцами спины и поясницы.
На переднюю брюшную стенку pancreas проецируется следующим образом:
- Головка – в левой подрёберной области;
- Тело – в эпигастральной области;
- Хвост – в правом подреберье.
Чтобы определить где располагается поджелудочная, достаточно измерить расстояние между пупком и концом грудины. Основной своей массой она располагается на середине этого расстояния. Нижний край располагается на 5-6 см выше пупка, верхний край – на 9-10 см ещё выше.
Знание проекционных областей помогает больному определить, где болит поджелудочная железа. При её воспалении боль локализуется преимущественно в эпигастральной области, но может отдавать и в правое, и в левое подреберье. В тяжёлых случаях боль затрагивает весь верхний этаж передней брюшной стенки.

Скелетотопия
Железа располагается на уровне первого поясничного позвонка, как бы огибая его. Возможно высокое и низкое расположение pancreas. Высокое – на уровне последнего грудного позвонка, низкое – на уровне второго поясничного и ниже.
Синтопия
Синтопия – это расположение органа относительно других образований. Железа располагается в забрюшинной клетчатке, в глубине живота.
В силу анатомических особенностей, pancreas имеет тесное взаимодействие с двенадцатиперстной кишкой, аортой, общим желчным протоком, верхней и нижней полой венами, верхними вервями брюшной аорты (верхней брыжеечной и селезёночной). Также pancreas взаимодействует с желудком, левой почкой и надпочечником, селезёнкой.
Важно! Такое тесное соседство со многими внутренними органами создаёт риск распространения патологического процесса с одного органа на другой. При воспалении любого из вышеперечисленных образований инфекционный процесс может перекинуться на pancreas и наоборот.
Головку полностью охватывает изгиб двенадцатиперстной кишки, здесь же и открывается общий желчный проток. Спереди к головке прилежит поперечно-ободочная кишка и верхняя брыжеечная артерия. Сзади – нижняя полая и воротная вены, сосуды почки.
Тело и хвост спереди прикрыты желудком. Сзади прилегает аорта и её ветви, нижняя полая вена, нервное сплетение. Хвост может соприкасаться с брыжеечной и селезёночной артерией, а также с верхним полюсом почки и надпочечника. В большинстве случаев хвост со всех сторон покрыт жировой клетчаткой, особенно у тучных людей.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Гистологическое и микроскопическое строение
Если посмотреть срез под увеличением, то можно заметить, что ткань железы (паренхима) состоит из двух элементов: клеток и стромы (участки соединительной ткани). В строме располагаются кровеносные сосуды и выводные протоки. Она осуществляет связь между дольками и способствует выводу секрета.
Что касается клеток, то их 2 вида:
- Эндокринные – секретируют гормоны прямо в прилегающие сосуды, выполняя внутрисекреторную функцию. Клетки объединены между собой в несколько групп (островки Лангерганса). Эти панкреатические островки содержат четыре вида клеток, каждая из которых синтезирует свой гормон.
- Экзокринные (секреторные) – синтезируют и выделяют пищеварительные ферменты, тем самым выполняя внешнесекреторные функции. Внутри каждой клетки имеются гранулы, заполненные биологически активными веществами. Клетки собраны в концевые ацинусы, каждый из которых имеет свой выводной проток. Строение их таково, что в последующем они сливаются в один общий проток, концевой отдел которого открывается на верхушке дуоденального сосочка.
Физиология
При поступлении пищи в полость желудка и при последующей её эвакуации в полость тонкой кишки поджелудочная начинает активно секретировать пищеварительные ферменты. Эти метаболиты изначально вырабатываются в неактивной форме, так как являются активными метаболитами, способными переварить собственные ткани. Попадая в просвет кишечника происходит их активация, после чего начинается полостной этап переваривания пищи.
Ферменты, осуществляющие внутриполостное переваривание пищи:
- Трипсин.
- Химотрипсин.
- Карбоксипептидаза.
- Эластаза.
- Липаза.
- Амилаза.
После того, как переваривание закончится, расщеплённые нутриенты всасываются в кровь. В норме в ответ на повышение глюкозы в крови pancreas моментально ответит выбросом гормона инсулина.
Инсулин – единственный сахароснижающий гормон в нашем организме. Это пептид, строение которого представляет собой цепочку из аминокислот. Вырабатывается инсулин в неактивной форме. Попадая в кровоток, инсулин претерпевает несколько биохимических реакций, после чего он начинает активно выполнять свою функцию: утилизировать глюкозу и другие простые сахара из крови в клетки ткани. При воспалении и другой патологии выработка инсулина снижается, наступает состояние гипергликемии, а в последующем инсулинозависимый сахарный диабет.
Другой гормон – глюкагон. Ритм его секреции монотонный на протяжении всего времени суток. Глюкагон высвобождает глюкозу из сложных соединений, повышая сахар крови.
Выполняемые функции и роль в обмене веществ
Поджелудочная железа – орган эндокринной системы, относящийся к железам смешанной секреции. Она выполняет внешнесекреторные функции (продукция пищеварительных ферментов в полость тонкой кишки) и внутрисекреторные (синтез сахарорегулирующих гормонов в кровоток) функции. Играя важную роль в нашей жизнедеятельности, pancreas выполняет:
- Пищеварительную функцию – участие в переваривании пищи, расщеплении нутриентов до простых соединений.
- Ферментативную функцию – продукция и выделение трипсина, химотрипсина, карбоксипептидазы, липазы, эластазы, амилазы.
- Гормональную функцию – непрерывная секреция инсулина и глюкагона в кровоток.
Роль отдельных ферментов
Трипсин. Выделяется изначально в виде профермента. Активируется в полости тонкой кишки. После активации начинает активировать другие пищеварительные ферменты. Трипсин расщепляет пептиды до аминокислот, стимулирует полостное переваривание пищи.
Липаза. Расщепляет жиры до мономеров жирных кислот. Выделяется в виде профермента, активируется под действием желчи и желчных кислот. Участвует в усваивании жирорастворимых витаминов. Уровень липазы определяется при воспалении и других патологиях.
Амилаза. Маркёр повреждения клеток pancreas, органоспецифический фермент. Уровень амилазы определяется в первые часы в крови всех больных с подозрением на воспаление поджелудочной железы. Амилаза расщепляет сложные углеводы до простых, помогает в усваивании глюкозы.
Эластаза. Органоспецифический фермент, свидетельствующий о повреждении клеток. Функция эластазы — участие в расщеплении пищевых волокон и коллагена.
Воспаление поджелудочной железы (панкреатит)
Частая патология среди взрослого населения, при которой происходит воспалительное поражение стромы и паренхимы pancreas, сопровождающиеся выраженной клинической симптоматикой, болью и нарушением строения и функций органа.
Как болит поджелудочная железа и другие симптомы воспаления, характерные для панкреатита:
- Боль опоясывающего характера с иррадиацией в правое или левое подреберье. Реже боль занимает весь верхний этаж брюшной полости. Опоясывающий характер боли обусловлен близким расположением верхнего брыжеечного нервного сплетения. В силу своего строения, раздражение одного участка нерва приводит к распространению нервного импульса на все соседние нервные волокна. Боль словно обручем сжимает верх живота. Боли возникают после обильного приёма пищи или после жирного.
- Диспепсические расстройства: тошнота, рвота, жидкий стул (понос) с примесью жира. Может наблюдаться снижение аппетита, вздутие живота, урчание.
- Симптомы интоксикации: головная боль, слабость, головокружение. При остром процессе наблюдается субфебрильная температура тела. Фебрильная лихорадка для панкреатита не характерна.
Эти признаки характерны для отёчной (начальной) формы воспаления. По мере прогрессирования заболевания воспаление затрагивает всё более глубокие участки ткани, что в конечном счёте приводит к некрозу и омертвению отдельных долек, нарушению строения и функций органа. Клиника такого состояния яркая, больной нуждается в немедленной медицинской помощи. Связано это с тем, что боль более выражена, пациент мечется и не может найти себе удобного положения.

Как выявить воспаление поджелудочной железы
Чтобы выявить ту или иную патологию поджелудочной железы, в том числе воспаления, не достаточно одного симптома боли. Назначаются лабораторные и инструментальные методы обследования.
К лабораторным методам относятся:
- Клинический анализ крови на выявление наличия признаков воспаления и интоксикации. В пользу воспаления говорят ускорение скорости оседания эритроцитов, увеличение количества лейкоцитов, качественные изменения лейкоцитарной формулы.
- Биохимический анализ крови. О воспалении говорит повышение общего белка, качественные изменения в белковом составе крови. Если в крови обнаруживается высокое содержание амилазы и других органоспецифических ферментов, то можно с полной уверенностью говорить о повреждении и разрушении железистых клеток.
- Биохимический анализ мочи. О повреждении и воспалении железы сигнализирует появление в моче диастазы (амилазы).
- Функциональные тесты, оценивающие работу поджелудочной по уровню секреции гормонов и ферментов.
- Анализ кала для выявления примеси непереваренных жиров и мыл – стеаторея. Это косвенный признак воспаления и нарушения функции pancreas.
Инструментальные методы:
- Ультразвуковое обследование органов брюшной полости. Визуальный метод обследования, позволяющий оценить структуру и строение pancreas. При воспалении в паренхиме железы будут происходить изменения строения, которые специалист сможет чётко увидеть даже невооружённым взглядом.
- Магниторезонансная томография – рентгенологический метод обследования, основанный на контрастировании участков более низкой плотности. МРТ проводят перед операцией, чтобы оценить степень поражения и строение органа, объём оперативного вмешательства.
- Фиброгастродуоденоскопия (ФГДС). Позволяет оценить состояние желудка, двенадцатиперстной кишки и строения дуоденального сосочка. Также проводится для дифференциальной диагностики и более точного установления диагноза.
При необходимости может проводиться лапароскопия, ЭРХПГ, обзорная рентгенография брюшной полости, МСКТ. Данные методы необходимы для дифференциальной диагностики и более точного установления этиологии и топического диагноза заболевания.

Эндокринная роль поджелудочной железы
Немаловажна роль железы и при сахарном диабете. При данной патологии уровень выработки инсулина снижается, уровень глюкозы в крови повышается. Это приводит к образованию гликированного гемоглобина. В конечном счёте, в организме нарушаются все транспортные и обменные процессы, снижается иммунитет и защитные силы. Компенсировать такое состояние может парентеральное или энтеральное введение экзогенного инсулина, который восполняет недостаток собственного гормона.
Таким образом, pancreas, выполняя немаловажные функции в нашем организме, способствует нормальному пищеварению и перевариванию. Поддерживает сахар крови на постоянном уровне, участвует в обменных процессах. При её поражении происходят серьёзные нарушения гомеостаза, снижается уровень здоровья и образа жизни. Следите за состоянием поджелудочной железы и не пускайте на самотёк течение возможных заболеваний, чтобы избежать неприятных последствий.
Полезное видео: Строение и функции поджелудочной железы
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник


