Смерть от разрыва поджелудочной железы причины

Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная смертность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз;
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока;
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза;
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит;
- болевой шок;
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием смертельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.
Смерть от острого воспаления: как не допустить трагедии?
Острый панкреатит развивается наиболее часто вследствие злоупотребления алкоголем и жирной пищей. Протекает он очень тяжело и нередко приводит к опасным для жизни осложнениям.
Статистика смертности от острого панкреатита гласит, что 20% пациентов с таким диагнозом могут скончаться, особенно при отсутствии правильной своевременной терапии.
Для того чтобы избежать трагедии, необходима своевременная установка правильного диагноза и верно выбранная тактика лечения: хирургическое вмешательство по показаниям или консервативное лечение в условиях отделения реанимации и интенсивной терапии.
Ранняя диагностика
Если у человека выставлен диагноз хронический панкреатит, он знаком с симптоматикой обострения и необходимостью срочной госпитализации в стационар. При развитии же острого панкреатита можно недооценить состояние. Малейшая задержка с медицинской помощью может привести к непоправимым последствиям (инвалидизации или гибели пациента). Поэтому при развитии любых проблем с пищеварением, острых болей в животе, особенно на фоне лихорадки, ухудшении общего состояния необходимо обязательно обратиться к специалисту или вызвать скорую помощь.

Для установки диагноза врач (гастроэнтеролог, терапевт или хирург) проведет опрос с уточнением анамнеза заболевания, выявлением факторов риска заболевания, вредных привычек. Затем специалист осмотрит больного, обследует физикальными методами: пальпация, перкуссия, аускультация.
Для выявления острого воспалительного процесса необходимо проведение лабораторного обследования (ОАК, ОАМ, биохимическое исследование крови, копрологическое исследование). Из инструментальных способов диагностики патологии ПЖ потребуется выполнить УЗИ, КТ или МРТ, рентгенологическое обследование органов пищеварения.
Профилактика воспаления поджелудочной
Для профилактики развития острого панкреатита (первичная профилактика), а также для предупреждения обострений хронического воспаления ПЖ (вторичная профилактика) всем людям рекомендуется соблюдать определенные правила:
- Правильное питание, основанное на принципах механического, химического и температурного щажения слизистых оболочек пищеварительного тракта. Исключаются жирные, жареные, соленые, острые, кислые блюда. Температура пищи и напитков – в пределах температуры тела. Блюда подаются больному в жидком, пюреобразном, кашицеобразном виде для облегчения переваривания.
- Категорический отказ от вредных привычек (злоупотребления алкоголем, курения) – одно из самых важных правил профилактики заболевания.
- Ведение здорового образа жизни, занятия спортом (специально подобранной гимнастикой), частые прогулки на свежем воздухе.
- Соблюдение режима труда и отдыха, исключение тяжелых физических нагрузок, стрессовых ситуаций. Сон должен быть не менее 8 часов в сутки.
- Своевременная диагностика, лечение других желудочно-кишечных заболеваний. Особенно большое значение для развития панкреатита имеет желчнокаменная болезнь, хронический холецистит, любые патологии билиарной системы, гастрит, дуоденит. Прием назначенных препаратов в таблетках или парентерально для лечения сопутствующей патологии крайне важен для профилактики панкреатита.
Основные причины смерти от панкреатита
Летальность при воспалении железы зависит от его разновидности (этиологии, патогенеза, симптоматики воспалительного процесса).
Алкогольный панкреатит
Среди умерших от алкогольного панкреатита много молодых, особенно часто этот диагноз ставят мужчинам, так как именно они чаще страдают от алкоголизма.
Регулярное употребление этанола приводит к токсическому повреждению клеток паренхиматозных органов – печени, поджелудочной железы.
Алкогольный панкреатит характеризуется развитием некроза ПЖ, нарушением ее функций.
Острый панкреатит

Статистика смерти от острого панкреатита с тяжелой симптоматикой считается самой высокой. Летальный исход наступает в течение первой недели от начала заболевания, иногда – даже при вовремя начатой терапии. Основными состояниями, при которых пациент умирает из-за острого панкреатита, считаются массивный некроз ПЖ, внутреннее кровотечение.
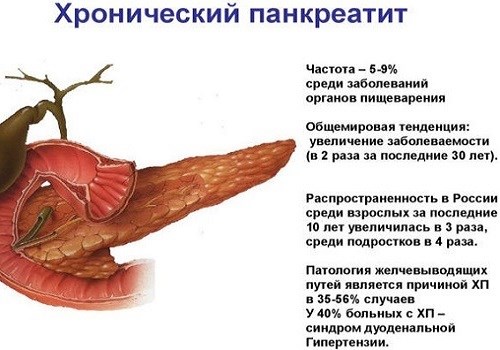
Хронический панкреатит
Длительный хронический воспалительный процесс в ПЖ считается не столь опасным, как острый. Но, в связи с неминуемым поражением органа во время обострений, невозможно полностью исключить развитие тяжелых осложнений. Кроме смерти, во время обострения болезни летальный исход возможен и из-за развития злокачественной опухоли в поджелудочной железе и прогрессирования рака до 3-4 стадии, не поддающейся излечению.
Геморрагический панкреатит
Воспаление поджелудочной, сопровождающееся кровотечением, – очень опасное патологическое состояние. Развивается оно при повреждении стенки какого-либо сосуда из-за возможного влияния на нее панкреатических ферментов.
Если вовремя не диагностировать внутреннее кровотечение (особенно из крупной артерии) и не выполнить полостную операцию, кровопотеря может быстро стать массивной, разовьется геморрагический шок, и больной умрет.
Панкреонекроз

Некроз (разрушение) тканей ПЖ происходит по разным причинам. Чаще всего это случается вследствие острого деструктивного панкреатита, развившегося после злоупотребления алкоголем или вредной пищей. Из-за воспаления, отечности железы или наличия камней в выводящих протоках просвет их уменьшается, а панкреатический сок, агрессивный для любых тканей, остается внутри самой ПЖ. Протеолитические ферменты разрушают железу и прилежащие к ней органы.
При молниеносном течении панкреонекроза и несвоевременном оказании помощи больному смертельный исход практически неизбежен.
Смерть после резекции ПЖ
При образовании абсцессов, гнойников, свищей, развитии панкреонекроза единственным эффективным способом лечения считается хирургическое вмешательство. Операция проводится несколькими способами. Объем вмешательства зависит от степени поражения ПЖ: иссечение некротических тканей, резекция одного отдела или (реже) всего органа. Но даже после удачно проведенного оперативного лечения летальный исход тоже возможен по нескольким причинам:
- Послеоперационное кровотечение.
- Реактивный послеоперационный панкреатит.
- Инфекционные осложнения и послеоперационный перитонит.
- Сахарный диабет, его осложнения (гипергликемическая кома и другие) при неправильно подобранной заместительной терапии инсулином или несоблюдении пациентом рекомендаций лечащего врача.
Каковы прогнозы благоприятного исхода лечения?
Своевременное обращение за медицинской помощью и вовремя начатое лечение повышает шанс пациента на выздоровление или стабилизацию состояния. Благоприятный исход после перенесенного панкреатита зависит от многих причин:
- тяжесть заболевания, выраженность осложнений воспаления;
- возраст пациента (чем человек старше, тем тяжелее восстановиться ему после панкреатита или оперативного вмешательства по поводу патологии ПЖ);
- наличие сопутствующих болезней у человека (эндокринологических, неврологических, сердечно-сосудистых, желудочно-кишечных и других);
- квалификация лечащего врача;
- приверженность пациента к терапии, соблюдение профилактических мер.
Патология поджелудочной железы редко проходит бесследно. Опасные осложнения воспалительного процесса (панкреонекроз, внутреннее кровотечение, сильная интоксикация и другие) могут привести к смерти пациента. Чтобы не бояться трагического исхода, пациенту необходимо вовремя обращать внимание на свое состояние, обращаться за медицинской помощью. Крайне важна профилактика заболевания, особенно для предупреждения обострений хронического панкреатита.
Список литературы
- Григорьева И.Н., Романова Т.И., Никитенко Т.М., Осипенко М.Ф., Венжина Ю.Ю., Усов С.А., Мироненко Т.В., Ямлиханова А.Ю. Качество жизни у больных панкреатитом. Сибирский консилиум. 2007 г. вып.5) стр.71–74.
- Брискин Б.С., Рыбаков Г.С., Демидов Д.А. Ранние видеолапароскопические и малоинвазивные вмешательства как путь снижения летальности в хирургии острого панкреатита. Эндоскопическая хирургия. 1999 г. № 2 стр. 12.
- Маев. В. Хронический панкреатит. 2012 г.
- Валенкевич Л.Н. Осложнения и исходы хронического панкреатита. Терапевтический архив. 1999 г. №2 стр. 54–57.
- Гоч Е. М. и др. Благоприятный исход редкого осложнения деструктивного панкреатита. Вестник хирургии им. И.И.Грекова 2008г. № 5 стр. 93–94.
Источник
Статью подготовил:
Василий Бабкинский
Врач высшей категории
Разрыв поджелудочной железы встречается сравнительно редко, это объясняется ее анатомическим строением и местоположением в брюшной полости. Причины разрыва поджелудочной железы в большинстве случаев связаны с травмами, полученными в результате ушиба или нанесения ударов колющими, режущими предметами. Опасность заключается в развитии тяжелых патологий, требующих длительного и дорогостоящего лечения.
 Разрыв поджелудочной железы – очень серьезная проблема
Разрыв поджелудочной железы – очень серьезная проблема
Разрывы в ходе оперативного вмешательства
Проводить оперативное вмешательство или любые манипуляции с поджелудочной железой следует крайне осторожно. Она обильно снабжена разветвленной сетью выводных протоков, открывающихся в просвете 12-перстной кишки, множеством сплетений вен и сосудов, которые впадают в систему вороной вены. Строение органа относится к сложным альвеолярным железам.
Осложнения, возникающие в ходе операции, или неумелые действия хирурга могут привести к разрыву или надрыву железы. Положительный результат зависит от квалификации и опыта врача.
Причинами разрыва органа могут послужить следующие манипуляции:
- удаление значительной части желудка (резекция);
- пункционное дренирование кисты поджелудочной;
- забор ткани органа (биопсия);
- устранение злокачественной опухоли;
- оперативное вмешательство на близлежащих органах.
 Разрыв может возникнуть во время операции
Разрыв может возникнуть во время операции
Постоперационный период необходимо придерживаться специальной диеты, в противном случае железа испытывает большую нагрузку, увеличивается и воспаляется. Диагноз осложняется хроническим панкреатитом, возникает риск разрыва органа.
Разрыв по причине травмы
Тяжесть и характер повреждений поджелудочной железы зависят от типа полученной травмы. Различают открытые и закрытые травмы органа. Их отличия представлены в таблице.
| Открытый тип травмы | Закрытый тип травмы |
|---|---|
| Возникает в большинстве случаев в результате огнестрельного ранения либо нанесения ударов в брюшную область острыми колющими, режущими предметами. Вследствие такого увечья происходит полный либо частичный некроз тканей, по причине воздействия на них панкреатического сока, состав которого имеет резко щелочную реакцию. При повреждении главного выводного протока железы образуется тромб и закупоривается артерия. Вероятность повредить поджелудочную железу при огнестрельном ранении или нанесении ударов колющим предметом составляет не более 5 % от всех увечий данного органа. Она защищена со всех сторон позвоночником, ребрами, мышцами спины и живота, нарушение целостности тканей происходит довольно редко. В большинстве случаев одновременно поражаются и соседние органы: желудок, печень, селезенка, почки. Открытые травмы поджелудочной железы человек может получить в результате:
| Происходит при прижатии поджелудочной железы к позвоночнику, в результате тупого удара в эпигастральную область и давления соседних органов. Разрушение ПЖ сопровождается повреждением сосудов и целостности паренхимы, что сопутствует кровотечению и образованию тромбоза. Различают следующие виды повреждений железы при закрытых травмах:
Частота получения таких травм и осложнений составляет 1-3% от всех ранений панкреаса. |
Иные причины
Спровоцировать разрыв поджелудочной железы может алкогольное поражение органа. При злоупотреблении спиртными напитками долгое время развивается хронический панкреатит и сахарный диабет. Тяжелые формы патологии и морфологические изменения в железе повышают риск разрыва органа и внутреннего кровотечения.
 Злоупотребление спиртным также одна из частых причин
Злоупотребление спиртным также одна из частых причин
Нарушают целостность панкреатического протока свищи, которые развиваются в результате неудачного хирургического вмешательства железы и прилегающих к ней органов.
Инфекции, поражающие железистую ткань изнутри, могут также стать причиной разрыва. Снижается количество функционирующих клеток, уменьшается секреция фермента, происходят дистрофические изменения в работе органа. Все это приводит к массивному разрушению отдельных частей ПЖ (Вирсунгов проток, тело, хвост).
В группу риска разрыва или надрыва входят пациенты с аденомой, кистой и злокачественным новообразованием панкреаса.
Последствия
Последствия разрыва поджелудочной железы выявляются через 3–4 часа после воздействия внешних факторов, отекает строма железы. Через 6 часов образуются жировые некрозы, далее возникает серозный отек, сопровождающийся скоплением жидкости в полости между тканями.
 В результате разрыва может начаться острый панкреатит
В результате разрыва может начаться острый панкреатит
Через 12 часов происходит отторжение некротизированной ткани, открывается кровотечение, которое заполняет брюшную полость, становится причиной перитонита. Своевременное диагностирование и неотложная оперативная помощь помогут избежать тяжелых осложнений и летального исхода пациента.
Последствия повреждения поджелудочной железы:
- обструкция и тромбоз портальной вены;
- острый панкреатит;
- ложные кисты и свищи;
- гнойно-воспалительные процессы;
- подкапсульные гематомы;
- ограниченный перитонит;
- геморрагический шок.
При механических повреждениях ПЖ может произойти надрыв капсулы или разрыв паренхимы с протоком. Это приведет к массивной гибели ткани и развитию острого панкреатита, в дальнейшем – сахарного диабета, хронического панкреатита и холецистита.
В этом видео показано как проходит операция при разрыве поджелудочной железы:
Разрыв поджелудочной железы – тяжелая патология, угрожающая жизни пациента. Своевременное хирургическое вмешательство, как правило, в течение первых 6 часов после разрыва и правильное диагностирование позволяют сохранить орган и избежать опасных последствий.
Василий Бабкинский
Привет, меня зовут Василий. Вот уже 7 лет помогаю людям с проблемами кишечника, работая в первой частной поликлинике г. Брно. Буду рад ответить на ваши вопросы по поводу статьи в комментариях, другие вопросы можете задавать нашим врачам на этой странице.
Загрузка…
Источник



