Соли на поджелудочной железе
Соль – незаменимый пищевой продукт, который широко используется в кулинарии, консервировании в пищевой промышленности и даже с лечебной целью в нетрадиционной медицине. Однако существует ряд заболеваний, когда ее присутствие в блюдах нуждается в строгом контроле.
Воспаление поджелудочной железы обязывает пациента внимательно относиться к своему питанию, особенно к использованию различных специй, в числе которых присутствует и соль. Следует подчеркнуть, соль при панкреатите при своем непомерном потреблении способна существенно осложнить протекание этого недуга.
Состав продукта и его виды
Хлорид натрия (в простонародье – соль) известен людям более десяти тысяч лет. Человек так привык к этому продукту на своем столе, что без него вся пища кажется безвкусной и пресной, поэтому не задумывается о том, как бездумно ее употребляет. Однако, несмотря на некоторую информацию о том, что эта пищевая добавка крайне вредна, совсем отказываться от нее нельзя. Дело в том, что присутствие хлора и натрия в других видах пищи совершенно недостаточно для полного обеспечения потребностей организма в этих веществах.
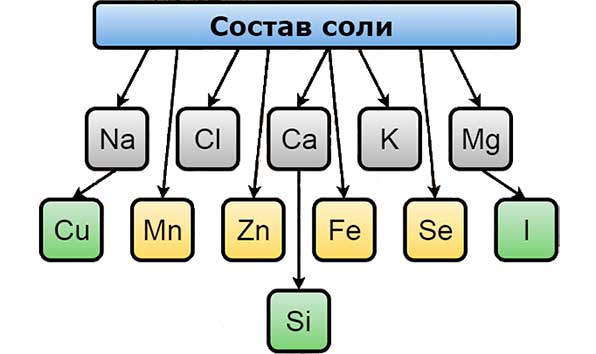
Соль богата на многие микроэлементы. Так, в ее составе присутствуют:
- Хлор.
- Натрий.
- Медь.
- Калий.
- Сера.
- Селен.
- Фтор.
- Железо.
- Марганец.
- Молибден.
- Кальций.
- Магний.
- Кобальт.
На сегодняшний день известно несколько ее видов, но самой популярной является:
Виды соли | Характерные особенности |
| Каменная | Необработанный осветленный природный продукт. |
| Поваренная | Очищенная промышленным методом. Менее полезна, чем каменная, так как во время очистки теряет какое-то количество важных микроэлементов. |
| Йодированная | Рекомендуется жителям экологически загрязненной местности и с патологиями щитовидной железы. Имеет ограниченный срок годности — не более 9 месяцев с даты изготовления. |
| Экстра | Самая агрессивная разновидность соли, так как в ее составе присутствует только один хлорид натрия. Остальные вещества полностью теряются во время выпаривания из нее жидкости и обработки содой. Имеет самую низкую полезность, помимо этого Экстра существенно тормозит вывод воды из организма. |
| Черная | Является неочищенным натуральным продуктом. В его составе присутствует повышенная концентрация йода, железа и калия. Проявляет мягкое послабляющее действие, совершенствует пищеварение. К сожалению, не имеет потребительского спроса из-за своего специфического вкуса и сравнительно большой стоимости. |
| Морская | Считается самым оптимальным вариантом, содержит значительное количество элементов. Желательно отдавать предпочтение неочищенной разновидности морской соли. Имеет бессрочный срок годности. |
| Диетическая | Отличается пониженным присутствием натрия, но зато содержит значительное количество калия и магния, что важно при сердечно-сосудистых заболеваниях. Несмотря на свое название «Диетическая», эта соль не предназначена для диет — ее рекомендуют при суставных проблемах, например, остеохондрозе. |
Помимо этого данный продукт быть как мелкого, так и крупного помола.
Какую пользу приносит соль нашему организму

К сожалению, организм человека не способен вырабатывать природную соль, поэтому кухонный хлорид натрия считается незаменимым продуктом в питании людей. Стоит отметить — для стабильного производства желудочного сока необходимо 20% соли от общего ее объема, которое получает организм.
При своем разумном применении соль:
- Участвует в нормализации водно-солевого равновесия.
- Способствует вырабатыванию желудочного сока.
- Нормализует показатель сахара в крови.
- Активно содействует росту мышц и костей.
- Регулирует показатель кислотности в клетках.
- Является непосредственно участником передачи нервных импульсов.
Ее дефицит способен привести к таким клиническим проявлениям:
- Общая слабость.
- Аритмия.
- Судороги в мышцах.
- Гипотония.
- Болезнь Альцгеймера.
Помимо этого из-за отсутствия соли либо ее нехватки, организм теряет больше воды, чем это нужно, что приводит к нарушению электролитного баланса. В итоге образуется дефицит необходимых элементов.
Хлорид натрия обладает некоторыми лечебными свойствами, поэтому используется при многих заболеваниях:
- При кожных проблемах (экзема, лишай, подагра и прочее).
- Для снятия зуда и отечности при укусах насекомых.
- При зубных недугах (пародонтоз).
- При ангине, простудных заболеваниях и кашле.
- Как средство с ранозаживляющими свойствами при ранах, порезах.
- При проявлении грибка на ногтях и стопах.
Когда продукт вреден и противопоказан

Любые продукты питания, в том числе и соль, будут полезны только при корректном своем использовании. Чрезмерное ее наличие в еде приведет к нарушению водного показателя в организме, что опасно развитием ярко выраженной отечности. Основным недостатком хлорида натрия является его характерная способность удерживать и мешать выходу избыточного скопления жидкости.
Излишек пищевой добавки способен спровоцировать:
- Интенсивную головную боль.
- Дополнительную нагрузку на сердечную мышцу.
- Сбой в работе почек, печени и легких.
Тщательный контроль над суточным ее потреблением должны соблюдать пациенты, у которых в анамнезе:
- Гипертония.
- Ожирение.
- Нарушение кровообращения.
- Почечная недостаточность.
- Ревматизм.
- Панкреатит.
- Патологии сердца и сосудов.
Влияние соли на течение панкреатического недуга

Насколько совместима соль и поджелудочная железа с воспаленной паренхимой? Стоит вспомнить, панкреатит – это воспаление ПЖ, а соль способна вызывать сильный отек тканей, что усугубляет воспалительный процесс в больном органе, тем самым препятствуя регенерации поврежденных клеток.
Почему нельзя соль при панкреатите? Соль, как и другие специи со специфическим вкусом крайне резко раздражает слизистые всей пищеварительной системы, а также повышает активность ферментов железы и секрецию желудка, что опасно рецидивом панкреатита.
При обострении воспалительного процесса
Можно ли при остром панкреатите соль? Гастроэнтерологи подчеркивают, при наличии острого воспалительного процесса показана строгая диета, поэтому соль на протяжении нескольких дней строжайше противопоказана. Помимо этого из питания также исключаются готовые продукты с ее содержанием, даже разрешенные, что позволяет предупредить образование отеков.
Категорический мораторий на употребление хлорида натрия обычно длится одну-две недели со дня рецидива.
Когда симптоматика острой фазы будет надежно купирована, а рабочие функции поджелудочной железы уверенно восстановятся, и пациент будет чувствовать себя лучше, разрешается легкое подсаливание пищи, но допустимая суточная доза соли составляет всего 5 грамм. При этом специалисты подчеркивают, если нет в ней острой необходимости, то лучше не употреблять.
Во избежание обострения болезни в дальнейшем, необходимо тщательно соблюдать врачебные предписания по питанию: не употреблять маринады, различные копчености и другие вредные продукты с повышенным соленым вкусом. Продолжительность диетического стола при острой паренхиме составляет 8-12 месяцев.
При хроническом течении панкреатита
Употребление соли при панкреатите хронической формы подразумевает ее использование в рационе больного человека. В данной ситуации суточная норма этого продукта не должна превышать 8-10 грамм, а лучшим вариантом является морская разновидность соли. При этом необходимо соблюдать такое правило – пищу нужно солить не в процессе приготовления, а непосредственно перед ее употреблением.
Если пациенту тяжело смирится с пресным вкусом еды, то соль добавляется в момент готовки блюд при условии их тщательной термической обработки. Однако врачи все же настаивают на соблюдении суточной дозировки этого продукта и не рекомендуют ее превышать. Дело в том, что во многих готовых продуктах, разрешенных при хронической патологии, уже содержится соль, поэтому ее добавление в готовящуюся пищу не всегда бывает актуальным.
Существенное снижение количества соли в рационе питания пациента с хроническим воспалением благотворно сказывается на состоянии больной железы, тем самым приближая момент выздоровления.
Продукты с повышенным присутствием соли

Известно, что при панкреатите нельзя употреблять соль в большом количестве, однако стоит обратить внимание на некоторые продукты, с повышенным ее присутствием (многие из них даже занесены в список запрещенных). Итак, к соленым продуктам относятся:
- Чипсы.
- Сухарики.
- Сосиски.
- Творог.
- Сыр.
- Хлеб.
- Маринады.
- Морепродукты.
- Соленые орешки.
- Любая выпечка.
- Хлопья на завтрак.
- Соленые овощи.
- Хлебобулочная продукция.
Самая высокая концентрация соли отмечается в таких продуктах:
- Квашеная капуста.
- Колбасы.
- Оливки.
- Брынза.
- Щелочная минеральная вода.
- Рыба (соленая и копченая).
При панкреатите подобные продукты крайне вредны, особенно в момент обострения заболевания, так как соль не только усугубляет течение болезни, а и уменьшает терапевтический эффект.
Эти продукты можно кушать только при длительной устойчивой ремиссии, при этом дополнительные блюда к ним подаются совершенно без соли.
Рецепты диетических блюд без соли
Во время обострения панкреатита пациент вынужден соблюдать бессолевой режим питания. Для того чтобы лечебный рацион принес максимальную пользу, необходимо знать как правильно приготовить такие блюда, чтобы они не только были питательными, но и вкусными.
Каша из овсянки с тыквой
 Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
Такую кашу можно приготовить в острый период панкреатита. Для приготовления необходимо взять:
- Овсяные хлопья – 1 стакан.
- Тыква – 300 г.
- Вода – 2 стакана.
- Молоко – 1 стакан.
Тыкву очистить и нарезать кубиками, переложить в кастрюлю. Добавить немного воды и тушить 20 минут.
В другой посуде довести до кипения воду, влить молоко и еще раз закипятить, затем всыпать хлопья, варить на 5 минут дольше, чем это указано на упаковке.
Готовую тыкву и овсянку соединить и измельчить блендером.
Суп с овощами и гречкой
 По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
По этому рецепту можно приготовить питательное первое блюдо, в котором полностью отсутствует соль. Однако его можно готовить не только в моменты рецидива болезни, но и на протяжении всей диеты, добавляя разрешенное количество соли.
Ингредиенты:
- Картофель – 1 шт.
- Морковь – 0,5 шт.
- Гречка – ¼ стакана.
- Вода – 0,5 л.
- Кабачок – ¼ шт.
Довести воду до кипения, положить в нее предварительно промытую гречку и проварить 10 минут.
Овощи очистить, промыть и нарезать кубиками, добавить к гречке и варить еще 15 минут. Когда суп будет готов, перебить его в пюре при помощи блендера.
Паровые котлеты из рыбы
 Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Это блюдо готовится довольно быстро и легко. Для фарша необходимо брать маложирные сорта рыбы, к примеру, филе минтая.
Продукты:
- Минтай – 300 г.
- Белый хлеб – 2 ломтика.
- Яйцо (белок) – 1 шт.
- Молоко – 30 мл.
Хлеб замочить в молоке до размягчения. Рыбу и подготовленный хлеб пропустить через мясорубку либо измельчить в блендере. К фаршу добавить белок, перемешать.
Руки смочить в воде и сформировать котлетки. Уложить в пароварку и готовить 20 минут.
Диетический омлет с добавлением цветной капусты
 Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Приготовленный по этому рецепту омлет станет идеальным решением для завтрака.
Необходимые ингредиенты:
- Яйцо – 1 шт.
- Цветная капуста – 45 г.
- Молоко – 30 г.
Капусту отварить до мягкости, а затем мелко порубить. Отдельно взбить яйцо с молоком. В форму выложить сначала капусту, а сверху залить яично-молочной смесью.
Готовить в пароварке 15 минут.
Заключение
Здоровье человека с панкреатическим недугом во многом зависит от того, насколько тщательно соблюдаются ограничения в питании, в том числе и в отношении соли.
Пациент должен всегда помнить о том, что малейшее послабление в диете способно спровоцировать резкое ухудшение самочувствия и развитие воспалительного рецидива в поджелудочной железе.
При острой фазе болезни данная специя не рекомендована к употреблению, а в фазе ремиссии должна быть в рационе в ограниченном количестве до 10 грамм в сутки. Так же стоит отказаться от готовых солесодержащих продуктов питания и не использовать их для приготовления блюд.
Загрузка…
Источник
При панкреатите требуется соблюдение диеты, при которой приправы, и соль, в том числе, являются запрещенными продуктами. Соль считается незаменимой приправой при приготовлении разных блюд в нашей повседневной жизни. И ее употребление, в большинстве случаев, происходит бездумно. Без нее еда становится менее вкусной и пресной, но присутствие ее в рационе при этом недуге, может значительно усугубить течение болезни.

Вред и польза
При разумном использовании, соль необходима для функционирования некоторых процессов организма, а также для нормализации водного баланса. Она присутствует во многих продуктах, например, в морской капусте. Главная ее негативная особенность — задерживание воды в организме. Панкреатит — заболевание, при котором воспаляется поджелудочная железа и соль, в свою очередь, способствует усиленному отеканию тканей, что продлевает воспаление и препятствует восстановлению клеток. Она, как любая приправа или специя, может раздражать слизистую оболочку органов пищеварения и стимулирует и без того активную панкреатических ферментов, что может привести к обострению панкреатита.
Вернуться к оглавлению
При острой форме
 Во время обострения болезни приправу убирают из рациона на 14 дней.
Во время обострения болезни приправу убирают из рациона на 14 дней.
Кардинально соль исключается из употребления в пищу при наличии острой формы панкреатита. К тому же запрещенной пищей является готовая продукция, которая содержит в себе такую приправу. Полностью она убирается из рациона в первые 2 недели обострения. Во время затихания болезни, выдается в объеме 5-ти грамм, которым больной может досолить еду в течение дня. Но если есть возможность удержаться от этого продукта, лучше сделать это.
Вернуться к оглавлению
При хронической форме
Хроническая форма заболевания поджелудочной железы, подразумевает уменьшения соли в рационе до минимума. Норма в день составляет 8—10 грамм. К тому же рекомендуется солить пищу во время ее приема, а не при приготовлении. Если больной не может привыкнуть к пресной пище, то она может добавляться во время приготовления, при наличии термической обработки. Важно строго придерживаться нормы употребления данной приправы как больному, так и его семье, при приготовлении еды. Нужно учитывать то, что многие готовые продукты содержат в себе соль, поэтому не всегда целесообразно подсаливать готовящиеся их них блюда. Сокращение ее количества может иметь противовоспалительное действие, что способствует быстрому выздоровлению и наступлению ремиссии.
Вернуться к оглавлению
Продукты для поджелудочной с большим содержанием соли
К соленым продуктам относят:
- изделия, такие как колбаса и сосиски;
- соления овощей;
- любая выпечка, хлеб, хлебобулочные изделия;
- сухарики, чипсы и соленые орешки;
- сыр и творог;
- хлопья на завтрак;
- соленая рыба и морепродукты.
Желательно перед включением соли в меню проконсультироваться с врачом, чтобы исключить возможные риски.
Поджелудочной железе такие продукты не принесут пользы, особенно во время панкреатита, потому что соленое может спровоцировать отягощение хода лечения болезни и обострения общего состояния организма. Их рекомендуется употреблять только во время затяжной ремиссии хронической формы панкреатита, при этом без использования соли в дополнительных блюдах.
Источник
Соль – повседневная, привычная, незаметная, но при этом обязательная добавка к любому блюду. Ежедневно мы, не задумываясь, добавляем соль в приготавливаемую пищу и приобретаем продукты, в которые уже внесена соль. Без этой простой приправы вкус блюда меняется иногда до неузнаваемости, становясь пресным, невыразительным и непривычным. И, вопреки распространяющемуся в последние годы мнению о вреде соли, добавлять ее в пищу необходимо – в продуктах натрия и хлора содержится недостаточно для обеспечения разнообразных нормальных, жизненно важных процессов и реакций человеческого организма (от водно-солевого обмена до передачи нервных импульсов и выработки желудочного сока).
Однако употреблять соль следует разумно – избыток ее опасен даже для здоровых людей. А в случае панкреатита врачи рекомендуют на определенный период совсем отказаться от соли, а в дальнейшем ограничить ее употребление.
Почему опасна соль при панкреатите?
Главное нежелательное свойство соли – способность «притягивать» и удерживать в организме воду. В воспаленной поджелудочной железе соль усиливает отек тканей, приводит к затяжному воспалению и препятствует восстановлению клеток железы. Кроме того, чрезмерно соленые продукты обладают способностью стимулировать желудочную секрецию, вслед за которой активируется поджелудочная железа.
Соль при остром панкреатите
Во время острого панкреатита и тяжелых обострений хронического соль полностью устраняется из рациона больного. При этом запрещается не только солить приготавливаемую пищу, но и покупать готовые продукты питания (например, хлеб, печенье и др.), в составе которых есть поваренная соль.
Но полностью бессолевая диета назначается ненадолго – примерно на 1-2 недели. При стихании обострения разрешается вернуть в меню соль, но только в виде навесок на руки больному, то есть пища во время приготовления по-прежнему не солится. Соль выдается по 5 г в сутки, и ею можно в течение дня досаливать готовые блюда.
Соль при хроническом панкреатите
Во время ремиссии хронического панкреатита употребление соли также следует ограничивать – до 8-10 г в сутки. Рекомендуется готовить пищу без использования соли и досаливать ее из суточной навески уже при употреблении. Если больной не привыкает к бессолевому приготовлению блюд, то можно добавлять соль во время термической обработки. Но при этом необходимо, чтобы пациент или члены его семьи, ответственные за приготовление пищи, строго контролировали разрешенное количество соли, причем учитывается не только добавка соли в домашние блюда, но и соль из готовых продуктов питания.
При стойкой ремиссии, когда контроль над суточным количеством соли ослабевает, и больной принимает привычно посоленную пищу, для предупреждения переизбытка соли следует исключить продукты с высоким ее содержанием (консервы, маринады). Следует помнить, что некоторые разрешенные при панкреатите продукты могут содержать повышенное количество соли, поэтому при их употреблении желательно недосаливать другие блюда.
К продуктам с высоким содержанием соли относятся:
- колбасы и сосиски;
- сухие завтраки (овсяные, рисовые хлопья);
- фасованные очищенные орехи и семечки;
- сухарики;
- хлеб и хлебобулочные изделия;
- сыр;
- творог.
Источник
 Камни в поджелудочной железе – это осложнение хронического панкреатита. В медицине называется панкреолитиазом.
Камни в поджелудочной железе – это осложнение хронического панкреатита. В медицине называется панкреолитиазом.
Болезнь диагностируют по разным данным у 25-60% больных панкреатитом. Основная пищеварительная функция поджелудочной железы заключается в выработке панкреатического сока для переваривания и усвоения пищи. Сок стекает по каналу железы в тонкий кишечник. У здорового человека этот канал гладкий и ровный, но у больного хроническим панкреатитом из-за длительного воспаления в канале образуются сужающие его рубцы.
Из-за этого сок поджелудочной плохо выходит, в протоке появляются камни, которые блокируют канал и вызывают сильные боли.
Что это такое?
В состав образований входят химические компоненты: соли кальция — ортофосфат и карбонат кальция, примеси солей алюминия и магния. Они содержат органические вещества – холестерин, элементы белка, частицы эпителиальных оболочек и лейкоциты. По цвету панкреатические кальцинаты белые либо с желтоватым оттенком.
Камни в протоках поджелудочной железы обнаруживают различную величину и разнообразную форму, бывают одиночными и множественными. Крупные одиночные конкременты чаще располагаются в головке поджелудочной железы, маленькие множественные – в хвосте и небольших протоках. Кальцификации подвергается и паренхима поджелудочной железы.
Болезни поджелудочной железы напрямую связаны с патологиями в желчевыводящей системе и желчном пузыре. Состав желчных камней, механизм образования отличаются от панкреатических кальцинатов. Желчные камни образуются в результате нарушения работы печени и желчного пузыря, избытка холестерина в организме и недостатка желчных кислот.
Состав камней в желчном пузыре, структура образований зависят от причин появления, условий роста и развития.
Причины образования камней
Чтобы в поджелудочной железе начали формироваться конкременты, необходимо, чтобы сошлись сразу несколько провоцирующих факторов:
- Застойные явления, возникшие в результате опухолей, кист либо конкрементов холедоха (из-за этого возникает сгущение секрета поджелудочной железы и выпадение белковых фракций в осадок);
- Нарушение гормонального и ионного обменов, в результате которых меняется химический состав поджелудочного сока;
- Пропитывание белковой массы солями кальция;
- Наличие воспалительных процессов 12-перстной кишки, поджелудочной железы и желчевыводящих путей.
Стоит отметить, что камни образуются как в панкреатическом протоке, так и в ее паренхиме. Вместе с увеличением их размеров ухудшается прохождение по протоку поджелудочного сока и усугубляется его застой. В результате все увеличивающегося давления протоки начинают растягиваться и расширяться. В тканях поджелудочной железы образуются омертвевшие участки, с течением времени подвергающиеся обызвествлению. Повреждения возникают как на внешнесекреторных участках поджелудочной железы, так и на островковых тканях.
Уменьшается выработка инсулина, поджелудочная железа начинает вырабатывать все меньше ферментов. А если конкременты образовались достаточно давно, это может привести к развитию симптоматического сахарного диабета, или вторичных форм этого заболевания.

Симптомы
Выраженность симптомов зависит от стадии развития и локализации камней — они могут находиться в протоках или паринхематозном слое железы. Во всех случаях главным признаком камнеобразования выступает боль. Боли при панкреолитиазе могут длиться от нескольких минут до нескольких часов. По характеру боли жгучие, в виде колик, охватывают живот и поясницу, отдают в лопатку. Приступы могут быть ежедневными или возникать редко, несколько раз в месяц и даже год.
Прочие симптомы камнеобразования:
- усиление болевых ощущений во время приема пищи и при пальпации;
- приступы тошноты и рвота желчью;
- посветление каловых масс и наличие в них непереваренного жира (стеаторея — жирный стул);
- обильное слюноотделение;
- живот выглядит вздутым;
- общее недомогание, потливость.
При длительном течении панкреолитиаза на фоне снижения секреторной функции поджелудочной понижается выработка инсулина. Наряду с типичными признаками появляются симптомы сахарного диабета — сухость кожи, непреодолимая жажда, полиурия, запах ацетона изо рта. Миграция камня из поджелудочной в желчный проток вызывает развитие механической желтухи.
Опасны осложнения панкреолитиаза. Если камень закупоривает протоки на длительный период, развивается острый панкреатит с инфицированием тканей железы. Часто на фоне камней возникают гнойные абсцессы и кисты. При наличии крупных камней велик риск кровоизлияния в проток или паринхему железы с последующим отмиранием тканей.
Диагностика
В последние годы современная медицина способна выявить на ранней стадии развития случаи застоя камней в поджелудочной железе и назначить необходимое лечение. Это связано с развитием современных технологий в медицинском направлении. Поджелудочная железа поддается несложному диагностированию и кроме стандартных анализов (моча и кровь), врач может назначить:
- Ультразвуковое исследование (УЗИ дает возможность глубоко разглядеть структуру органа и содержащихся камней);
- МРТ и КТ – возможность определить состояние органа и локализацию камней;
- Рентгенографическое наблюдение всей брюшной полости с возможностью исследования в разных полостях;
- Для определения проходимости органа назначается процедура эндоскопической ретроградной холангиопанкреатографии.
Современные технологии настолько развиты сегодня, что поджелудочная железа беспроблемно обследуется и выявляется наличие кальцинатов и микроскопических конкрементов в тканях и протоках, которые называются песком.
Осложнения
Наиболее частыми осложнениями конкрементов поджелудочной железы являются:
- хронический панкреатит;
- воспалительный процесс в жировой клетчатке вокруг поджелудочной железы;
- абсцессы и кистозные разрастания этого органа;
- ущемление камня (развивается при камнеобрзовании в протоках поджелудочной железы);
- кровотечение в просвет протоков поджелудочной железы (при локализации конкрементов в протоках).
Панкреолитиаз может способствовать возникновению панкреонекроза – омертвения тканей поджелудочной железы, способного наступить из-за приема обильного количества пищи (особенно жирной) и алкоголя.

Как избавиться от камней?
Для устранения камней из поджелудочной железы используют лекарственные препараты, эндоскопические методы и хирургическое вмешательство.
Независимо от выбранного метода, терапию всегда начинают с консервативных методов. Бывает так, что этих мероприятий достаточно, чтобы небольшие камни покинули проток и переместились в кишечник.
Специалист может назначить следующий план лечения:
- Если камни небольшие, то болезнь устраняют медикаментами. Применяют препараты для растворения образований и улучшения обменных процессов. Консервативное лечение заключается в использовании Хенодиола или Урсодиола. Они способствуют растворению желчи и удалению образований.
- Проводят дробление камней. Это щадящая методика, которую проводят в амбулаторных условиях. Лечение называют дистанционной ударно-волновой литотрипсией. Процедура проводится под общим наркозом. Врач определяет место расположения камней, и больной ложится на излучатель животом. Под влиянием ударных волн в течение 45 минут камни измельчаются. После этого в состоянии порошка они выводятся из поджелудочной самостоятельно или при помощи эндоскопа.
- Удалять камни хирургическим путем могут, если долгое время беспокоят приступы боли, нарушены функции поджелудочной, подавить болевой синдром не получается никакими средствами, возникают симптомы воспалительного процесса в органе, у больного наблюдается истощение или медикаментозное лечение не принесло никаких результатов. В ходе операции нарушают целостность покрова поджелудочной. Могут иссекать ее часть или перенаправлять русло закупоренного протока, то есть, проводить шунтирование.
- Проводить безоперационное лечение. Процедуру называют эндоскопической ретроградной холангиопанкреатографией. Образования небольшого размера извлекают эндоскопом. Если камни больше сантиметра, то проток немного надрезают и проталкивают камень в кишечник.
После лечения больной должен придерживаться всех предписаний врача, чтобы избежать рецидива.
Медикаментозные средства
Чтобы устранить камни в поджелудочной, которые имеют небольшие размеры и правильную форму, применяют следующую тактику лечения:
- Обезболивание – назначают Папаверин, Ацетаминофен, Баралгин, которые купируют болевой синдром и снимают спазмы.
- Устранение воспалительного процесса, отечности тканей и протоков поджелудочной. Применяют Ибупрофен и другие нестероидные противовоспалительные препараты.
- Растворение камней лекарственными препаратами – Хенодиолом, Урсодиолом, Урсосаном. Этот метод эффективен только в отношении маленьких камней.
- Заместительная ферментная терапия – восполняет нехватку пищеварительных ферментов; прописывают Креон, Панкреатин, Мезим и др.
- Если консервативные методы терапии не облегчают состояние больного, применяют аппаратные и хирургические варианты лечения.
Лечение без операции
Современная медицина получила возможность удалять камни из поджелудочной без операции. Выбор все чаще делается в пользу неинвазивных или малоинвазивных методов лечения. Такие процедуры легче переносятся больными, не требуют длительного пребывания в стационаре, исключают или значительно снижают риск послеоперационных инфекций и осложнений.
- Экстракорпоральная ударно-волновая липотрипсия – это метод применения звуковых волн для фрагментации и измельчения камней до консистенции порошка. Затем порошок естественным образом выходит из канала поджелудочной железы. Процедура занимает от 30 до 60 минут, проводится под местной анестезией. Из побочных эффектов иногда отмечают боли в животе и синяки.
- Эндоскопическая процедура под названием ЭРХПГ. Гибкий эндоскоп вводят через нос или рот пациента, доводят до самой железы и удаляют некрупные камни, не более 5 мм в диаметре.
- Лапароскопический метод. На животе делают несколько надрезов не более 1 см, в один из них вводят лапароскоп, а в остальные – специальные манипуляторы для удаления конкрементов из поджелудочной железы.
Когда нужна операция?
Многие пациенты не знают, оперируется ли поджелудочная железа. Хирургическое вмешательство разрешено тогда, когда существуют следующие поражения:
- длительное поражение заболеванием с сильными и регулярными приступами;
- тяжёлое состояние больного;
- недостаточность в поджелудочной;
- невозможно устранить болевые ощущения с помощью стандартных обезболивающих.
Есть несколько типов операции. В каждом случае вид будет подобран индивидуально, исходя из общего размера и локализации камней, состояния больного и оборудования в больнице:
- Самыми современным и менее инвазивным способом считается — литотрипсия, которая включает в себя дробление кальцинатов под воздействием ударно-волновой энергии. По окончании дробления осколки либо порошок устраняются из железы самостоятельно, если же этого не происходит, то их устраняют принудительно. Плюс такой методики заключён в том, что она проводится в амбулаторных условиях. Процедура продолжается на протяжении тридцати минут и под общим наркозом.
- Малоинвазивная процедура — это эндоскопическая ретроградная холангиопанкреатография. При такой операции в пищеварительный тракт вводится специальная эндоскопическая трубка, на конце которой есть камера. С её помощью специалист отслеживает отложения в железе, проводя при этом их устранение. Такой способ отличается укороченным временем восстановления и переносится пациентом намного проще, но при большом количестве отложений и при их крупном размере эндоскопический метод будет не результативен.
В редких случаях проводится процедура шунтирования и накладывания обходного пути из желез для подачи панкреатического сока в двенадцатипёрстную кишку. Но провести эту процедуру может лишь квалифицированный лечащий врач. Нужно помнить о том, что печень — уникальный орган, от которого будет напрямую зависеть самочувствие и здоровье, поэтому его очень важно своевременно и правильно лечить.

Народные методы
Итак, как вывести камни из поджелудочной железы народными средствами? Если у вас диагностировали наличие камней, то в первую очередь вам нужно произвести очистку организма от различных шлаков и токсичных веществ.
Для этого можно использовать проверенные рецепты:
- Исландский мох — прекрасное средство, которое способно наладить функционирование организма, а также поспособствовать растворению камней в поджелудочной. Рецепт: берется 30 граммов мха, заливается 200 мл. яблочного уксуса, раствору дается настояться два дня. Применять средство разбавляя с водой, 1 чайная ложка на 50 мл. жидкости, на протяжении двух недель.
- Корни одуванчика также способны очистить организм. Берется 1 чайная ложка мелко нарезанного корня одуванчика, добавляется 3 чайные ложки листьев засушенной мяты и заливается 200 мл. воды. Отвар кипятить около семи минут, потом накрыть и дать настояться где-то полчаса. Готовое средство процедить и употреблять по 50 мл. трижды в сутки, не меньше, чем 5 недель, но с перерывами.
- Черника — еще одно средство для очистки организма человека. Напиток включает в себя листья черники. Берется одна чайная ложка листьев, заливается кипятком и оставляется на 40-45 минут. Пить отвар нужно маленькими глоточками на протяжении суток. Рекомендуемая суточная норма 2 стакана. Курс лечения около 2 недель.
- Японская софора также успешно применяется для заболеваний поджелудочной железы. Ее плоды можно приобрести в аптеке. Для приготовления берется две чайные ложки плодов, заливается 200 мл кипятка, затем отвар ставится на огонь с закрытой крышкой и варится в течение 5 минут. Отвар необходимо остудить и принимать по столовой ложке перед употреблением пищи, 3 раза в сутки, на протяжении 5 дней с перерывом в неделю.
Питание
Принципы корректировки рациона основываются на необходимости облегчить работу поджелудочной и желчного пузыря и разгрузить печень:
- питаться маленькими порциями и через небольшие промежутки времени;
- не допускать переедания и голодания;
- после последнего перекуса до отхода ко сну должно пройти не менее 2 часов;
- отказаться от блюд, приготовленных способом жарения на масле;
- пища должна быть тушеной или сваренной на пару;
- отказаться от продуктов и блюд, содержащих большое количество соли, жира и острых специй;
- ограничить употребление сахара, сладостей и крепкого кофе;
- исключить из меню сдобную выпечку и изделия из пшеничной муки;
- в рационе не должны присутствовать продукты, вызывающие брожение и вздутие живота;
- употребление обезжиренных кисломолочных продуктов и овощей, богатых клетчаткой позволит наладить перистальтику кишечника;
- разрешается есть каши и крупяные гарниры, макаронные изделия, нежирные рыбные и мясные продукты;
- основой рациона должны стать сырые, тушеные и вареные овощи и фрукты с кожурой;
- можно употреблять в небольшом количестве яйца, подсушенный хлеб из ржаной или цельнозерновой муки;
- обязательно пить каждый день чистую воду, не менее 1,5 литров;
- отказаться от никотина, алкоголя и напитков с газом;
- необходимо разумно увеличить физическую активность и ежедневно заниматься спортом или совершать длительные прогулки.

Профилактика
Специфических методов предупреждения камнеобразования в поджелудочной железе нет. Методы профилактики, которые помогут уменьшит риск заболевания, это:
- соблюдение диеты;
- отказ от вредных привычек – алкоголя и курения (они ухудшают кровоток в поджелудочной железе, тем самым провоцируя нарушения кальциево-фосфорного обмена);
- периодический контроль уровня кальция и фосфора в крови;
- предупреждение любых болезней поджелудочной железы, а также желчевыводящих протоков и 12-перстной кишки, а при их наличии – своевременное
- выявление и лечение (особенно это касается патологий воспалительного характера).
При условии поставленного на ранних стадиях диагноза и правильно подобранного метода лечения от камней можно будет полностью избавиться, а соблюдение диеты предотвратит рецидив.
Прогноз
В большинстве случаев при конкрементах в поджелудочной железе прогноз довольно благоприятный. Если заболевание не осложняется и ему не сопутствуют другие недуги, оно хорошо излечивается посредством применения консервативной терапии.
Положительный результат дает и хирургическое вмешательство: более 80% больных полностью выздоравливают и могут вести нормальный, «дооперационный» образ жизни (разве что соблюдать не слишком строгую диету). Летальным исходом заканчивается лишь 2% операций, и то исключительно по причине крайне запущенного состояния больного.
У вас диагностировали наличие камней в поджелудочной железе? Обязательно обратитесь к гастроэнтерологу! Своевременное удаление конкрементов поможет предупредить развитие различных осложнений: абсцесса, кровотечений, хронического панкреатита, воспаления жировой клетчатки и кистозных разрастаний.
Источник


