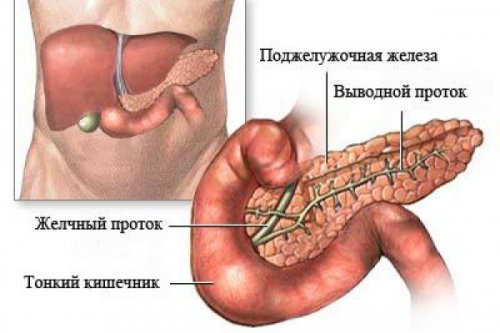
Стенозирующий папиллит поджелудочной железы
Папиллит – представляет собой развитие воспалительного процесса в папиллах или сосочках, которые локализуются в области анального отверстия, на языке или желудке. Одной из самых редких форм считается поражение зрительного нерва. Стать причиной недуга может большое количество предрасполагающих факторов, которые будут отличаться в зависимости от того, где локализуется воспаление. Источники могут быть как патологическими, так и физиологическими.
Онлайн консультация по заболеванию «Папиллит».
Задайте бесплатно вопрос специалистам: Стоматолог.
Симптоматика также диктуется тем, на какой сегмент распространился воспалительный процесс. Например, для папиллита глаза характерно снижение остроты зрения, при поражении анальных сосочков выражается расстройство стула и неприятные ощущения в анусе. В случаях вовлечения в патологию желудка будут выражаться обычные для недугов ЖКТ симптомы.
В любой ситуации диагностика основывается на информации, полученной в ходе физикального осмотра, а также на осуществлении широкого спектра инструментальных обследований пациента.
Тактика того, как лечить папиллит полностью зависит от этиологического фактора, а это означает, что она бывает консервативной, хирургической или комплексной.
Этиология
Анальный папиллит могут вызвать такие предрасполагающие факторы:
- химическое повреждение поверхности сосочков;
- нарушение процесса опорожнения кишечника – сюда стоит отнести как запоры, так и диарею;
- нерациональное применение клизм;
- недостаток физической активности в жизни человека;
- сидячий образ жизни или условия труда;
- формирование наружных или внутренних геморроидальных узлов;
- криптит, проктит и другие патологии прямой кишки или анального отверстия, имеющие инфекционно-воспалительный характер.
Папиллит языка или неба зачастую обуславливается:
- химическими ожогами слизистой оболочки ротовой полости;
- химическими травмами, вызванными бесконтрольным применением лекарственных препаратов;
- потреблением чрезмерно горячих блюд или жидкости;
- приемом внутрь мороженого или ледяных напитков;
- протеканием ГЭРБ – при этом на слизистую рта негативно влияет кислое желудочное содержимое;
- ожогом соляной кислотой во время упорной рвоты;
- порезом неба или проколом языка продуктами питания, например, косточкой рыбы;
- агрессивной гигиеной ротовой полости;
- травмированием языка раскрошенным или отколовшимся зубом;
- использованием подручных средств для исследования полости рта;
- развитием инфекционного процесса в слизистой оболочке рта.
Папиллит зрительного нерва нередко развивается на фоне:
- рассеянного склероза;
- инфаркта части или всей области диска зрительного нерва;
- височного артериита;
- метастазирования рака на данную зону;
- влияния некоторых химических веществ, в частности свинца или метанола;
- менингита или сифилиса;
- укусов насекомых.
Способствуют развитию папиллита желудка, поджелудочной железы или кишечника такие причины:
- нерациональное или нерегулярное питание;
- нарушение обмена веществ;
- инфицирование того или иного внутреннего органа;
- аллергические реакции;
- эндокринные патологии;
- болезни со стороны сердечно-сосудистой системы.
Стоит отметить, что в некоторых случаях не удается установить источник воспаления папилл.
Классификация
По характеру течения заболевание делится на:
- острый папиллит – характеризуется ярким проявлением симптоматики, иногда резким ухудшением состояния человека;
- хронический папиллит – зачастую имеет сглаженную клиническую картину и волнообразное протекание с периодами обострения и ремиссии.
Разделение заболевания в зависимости от формы его протекания:
- язвенный папиллит – в поражённой области присутствует изъязвившийся участок. Такая разновидность характерна для поражения внутренних органов и ротовой полости;
- стенозирующий папиллит;
- эрозивный папиллит – характеризуется наличием эрозий, которые по мере прогрессирования недуга могут трансформироваться в язвочки;
- гипертрофический папиллит – при этом наблюдается разрастание воспалённой ткани, которая принимает вид гранулем или фибром. Наиболее часто выявляется при папиллите прямой кишки или неба. Иногда сосочки могут быть настолько гипертрофированы, что в объёме могут достигать 4 сантиметров. В таких ситуациях единственной тактикой лечения является хирургическое удаление;
- некротический папиллит – приводит к некрозу или отмиранию вовлечённых в патологию тканей.
Отдельно стоит выделить воспалительное поражение сосочков почки, которое наиболее часто происходит на фоне протекания туберкулёза. В таких ситуациях говорят про туберкулёзный папиллит – он отличается более выраженными деструктивными изменениями.
Симптоматика
Клиническая картина будет отличаться в зависимости от поражённого сегмента.
Для туберкулёзного папиллита характерны такие признаки:
- незначительное недомогание;
- быстрая утомляемость и снижение работоспособности;
- субфебрильные значения температуры;
- прогрессирующее снижение массы тела;
- появление безболевой гематурии, что вызвано эрозиями и изъязвлением почечных сосочков;
- внутренние кровоизлияния.
Папиллит желудка, кишечника и поджелудочной железы в своей клинической картине имеет такие признаки:
- боли в области эпигастрия;
- отрыжка и изжога;
- нарушение акта дефекации;
- приступы тошноты и рвоты;
- вздутие живота;
- появление характерного урчания;
- бледность кожи;
- сильные головные боли;
- повышенное газообразование;
- ломкость волос и ногтевых пластин;
- колебания ЧСС;
- тяжесть в желудке;
- чувство перенасыщения или неполного опорожнения;
- быстрое насыщение.
В случаях развития папиллита прямой кишки симптоматику будут составлять:
- постоянная или периодическая боль в заднем проходе;
- ощущение постороннего предмета в анусе;
- анальное кровотечение;
- отёчность поражённых тканей;
- зуд и жжение;
- подтекание кишечного содержимого из анального отверстия – из-за этого появляется мацерация кожного покрова перианальной области.
Симптомы глазного папиллита представлены:
- понижением остроты зрения;
- расплывчатостью или раздвоением картинки перед глазами;
- светобоязнью;
- повышенным слезотечением;
- отёчностью сетчатки глаза;
- расширением сосудов вокруг диска;
- кровоизлияниями.
Катаральный, т. е. поверхностный папиллит языка или с локализацией на небе сопровождается:
- отёчностью и болезненностью;
- изменением оттенка слизистой – она становится краснее;
- слюнотечением;
- неприятными ощущениями во время употребления пищи;
- кровоточивостью дёсен;
- неприятным привкусом во рту.

Симптомы папиллита языка
Диагностика
При возникновении одного или нескольких из вышеуказанных симптомов следует проконсультироваться у терапевта, который при необходимости направит больного на консультирование к другим специалистам.
Наиболее значимыми методами диагностирования выступают инструментальные методы обследования, которым предшествуют такие меры первичной диагностики:
- изучение жизненного анамнеза и истории болезни – для установления наиболее характерной физиологической или патологической причины воспаления сосочков;
- тщательный физикальный осмотр проблемной области. При развитии анального папиллита потребуется пальцевое исследование прямой кишки. Поражение зрительного нерва невозможно диагностировать без офтальмологического осмотра;
- детальный опрос пациента – для установления степени выраженности проявления симптоматики.
В диагностике папиллита лабораторные исследования крови, урины и фекалий зачастую не проводятся, но при необходимости назначают общие анализы.
Инструментальная диагностика может включать в себя:
- аноскопию и ректороманоскопию;
- рентгенографию с контрастированием;
- УЗИ брюшной полости;
- КТ и МРТ головы.
После установления этиологического фактора пациента могут направить на консультацию к гастроэнтерологу, офтальмологу, нефрологу и стоматологу. В зависимости от того, к кому попадёт больной ему, нужно будет пройти ряд специфических лабораторно-инструментальных диагностических мероприятий.
Лечение
Схема терапии полностью диктуется местом локализации воспалительного процесса.
Туберкулёзный папиллит лечат при помощи:
- противотуберкулёзных средств;
- ангиопротекторов и НПВС;
- лекарств для купирования дополнительной симптоматики;
- установки мочеточникового стента;
- нефростомии;
- резекции гигантского сосочка.
Терапия папиллита прямой кишки направлена на:
- приём противовоспалительных средств и антибиотиков;
- применение суппозиториев, кремов и мазей – для местного лечения;
- криодеструкцию сосочка.
Папиллит кишечника или желудка лечение имеет следующее:
- соблюдение щадящего рациона питания;
- приём медикаментов назначенных лечащим врачом;
- хирургическое вмешательство – малоинвазивное или открытое.
Устранить поражение зрительного нерва можно при помощи кортикостероидов.
Лечение папиллита ротовой полости предусматривает:
- полоскание антисептическими средствами;
- удаление раскрошившегося зуба;
- использование ранозаживляющих мазей;
- приём лекарств на основе каротина;
- применение витаминных комплексов и иммуномодуляторов;
- отказ от курения и потребление только тёплой пищи.
Стоит отметить, что вышеуказанные методы лечения представляют собой основу, а не полный перечень терапевтических мероприятий. Из этого следует, что устранение недуга носит индивидуальный характер.
Профилактика и прогноз
Для предотвращения развития воспаления сосочков в ротовой полости, внутренних органах или в анусе, необходимо:
- вести активный и здоровый образ жизни;
- правильно питаться;
- принимать только те лекарства, которые выпишет клиницист;
- своевременно устранять те недуги, которые могут привести к такому осложнению, как папиллит;
- регулярно проходить профилактический осмотр в медицинском учреждении.
Прогноз папиллита зачастую благоприятный, однако не стоит забывать про возможное развитие осложнений базового заболевания.
Источник
Главная
Гастроэнтерология
Заболевания печени и желчного пузыря
Как лечат стенозирующий дуоденальный папиллит
В большинстве случаев стенозирующий дуоденальный папиллит находится как бы в тени другого заболевания, которое рассматривается как основное. В первую очередь таким «основным» заболеванием является холедохолитиаз, несколько реже — холецистолитиаз. Не так редко стенозирующий дуоденальный папиллит оказывается в тени хронического бескаменного холецистита и парафатерального дивертикула. До известной степени эти четыре различных заболевания объединяет малая эффективность лечения при наличии у больных также папиллита.
Оперативное лечение стенозирующего дуоденального папиллита
Удаление камней из желчного пузыря и общего желчного протока, санация бескаменного холецистита и парафатерального дивертикула оказываются часто малоэффективными, т. е. не уменьшают проявлений клинической симптоматики при терапевтическом «игнорировании» папиллита. Особенно заметны такие «огрехи» у пациентов с желчнокаменной болезнью. Удаление желчного пузыря, извлечение камней из общего желчного протока далеко не полностью решают проблему излечения такого больного, если не был диагностирован и соответственно санирован папиллит.
Более чем у половины больных с постхолецистэктомическим синдромом симптоматика связана в основном или в значительной степени со стенозирующим дуоденальным папиллитом, который либо не был распознан, либо не был санирован в период проведения холецистэктомии.
Неудивительно, что после холецистэктомии нередко папиллит протекает тяжелее, чем до операции. Перед плановой холецистэктомией опасность просмотра папиллита и холедохолитиаза делает необходимым выполнение дуоденоскопии и внутривенной холеграфии, а также радионуклидной холесцинтиграфии. При остающихся диагностических сомнениях необходимо выполнение эндоскопического УЗИ и ЭРПХГ.
Больные с наиболее тяжелыми формами стенозирующего дуоденального папиллита, протекающими с упорной болью, рвотой, повторной желтухой, похуданием, подлежат оперативному лечению. Как правило, им выполняют эндоскопическую папиллосфинктеротомию. В тех случаях, когда стеноз выходит за рамки пространства Одди, производят трансдуоденальную папиллосфинктеротомию с пластикой.
Консервативное лечение стенозирующего дуоденального папиллита
При более легких формах назначают консервативную терапию, которая включает:
- Диету № 5;
- Антацидную терапию — альмагель по 15 мл 3 раза в день после еды и на ночь;
- При особенно упорных болях используют Н2-блокаторы — ранитидин по 150 мг 2 раза в сутки или фамотидин — 40 мг на ночь, а также ингибиторы протонной помпы — омепрозол — 1 капсула в сутки, париет — 10-20 мг (1 таблетка) в сутки;
- Холинолитическую терапию — атропин, платифиллин, метацин, аэрон, гастроцепин.
Применяют препараты, сочетающие желчегонные и миолитические свойства: гепатофальк планта — 1-2 капсулы 3 раза в день в течение 10-15 дней, химекромон (одестон и др.) — 200-400 мг перед едой 3 раза в день.
Антибактериальная терапия — ампиокс по 1 г 2-4 раза в сутки внутримышечно в течение 8-12 дней. В амбулаторных условиях используют доксициклин (вибрамицин) по 0,1 г (1-2 раза в день) в течение 10-12 дней или ципрофлоксацин по 0,25 г 2 раза в день в течение 7-10 дней.
При тяжелых формах стенозирующего дуоденального папиллита, особенно в случаях недостаточного эффекта эндоскопической папиллосфинктеротомии, назначают цефтазидим (тазицеф, фортум парентерально по 1 г 3 раза в день) или цефаперазон (цефобид парентерально по 1-2 г 2 раза в день) в сочетании с флуклоксациллином (внутрь по 0,25 г 4 раза в день). Другой вариант антибактериальной терапии — внутривенно капельно офлоксацин (таривид, занозин по 0,2 г 2 раза в день) и неомицин внутрь но 0,6 г 4 раза в день. Курс лечения 5-12 дней.
В качестве варианта местной антибактериальной терапии, особенно в случаях, протекающих с дуоденальной гипертензией, вводят канамицин с помощью дуоденального зонда; на курс 6-10 орошений ежедневно либо, при затруднениях в проведении дуоденального зондирования, через день.
Эндоскопическое лечение стенозирующего дуоденального папиллита
Эндоскопическая папиллосфинктеротомия особенно показана при расширении общего желчного протока. Эффективность ее различна. Чаще болевой синдром уменьшается, исчезают наиболее сильные боли. Рвота, как правило, прекращается. Желтуха не рецидивирует.
У больных с сохраненным желчным пузырем сразу же после вмешательства и в течение первого месяца сравнительно часто (до 10%) развивается острый холецистит. Эта закономерность как бы подчеркивает связь патологических процессов в области большого дуоденального сосочка и желчного пузыря.
Питание в период ремиссии
В период ремиссии больным папиллитом рекомендуется определенный режим жизни и питания, который можно расценивать как поддерживающую терапию: ежедневная ходьба не менее 5-6 км, утренняя гимнастика без прыжков и упражнений для брюшного пресса, желательно плавание в бассейне. Питание не должно быть избыточным, следует следить за стабильностью массы тела, при необходимости за ее снижением. Питание должно быть частым, не менее 4 раз в сутки. Рацион желательно обогащать овощами и растительным маслом. Запрещаются тугоплавкие жиры, холодные шипучие напитки, острые приправы, интенсивно жаренная пища. Особенно нежелательна обильная еда на ночь.
При небольшом усилении тупых болей в правом подреберье, тошноты, изжоги рекомендуются курс лечения желчегонными средствами (отвар бессмертника, раствор порошкообразной карловарской соли, ксилит), курс коротковолновой диатермии.
A.И.Xaзaнoв
«Как лечат стенозирующий дуоденальный папиллит» и другие статьи из раздела Заболевания печени и желчного пузыря
Читайте также:
- Дифференциальный диагноз спазма луковицы 12-перстной кишки
- Вся информация по этому вопросу
Сегодня 05.12.2019
с 10:00 до 19:00 на звонки
отвечает врач.
Источник
Главная
Гастроэнтерология
Заболевания печени и желчного пузыря
Что такое стенозирующий дуоденальный папиллит
Стенозирующий дуоденальный папиллит — это сужение большого сосочка двенадцатиперстной кишки или прилегающего отдела общего желчного протока.
Сведения о частоте стенозирующего дуоденального папиллита в популяции отсутствуют. Возможно, это связано с достаточной сложностью диагностики заболевания. Чаще этот диагноз устанавливают в специализированных стационарах. У 60-70% больных постхолецистэктомическим синдромом, у 90% больных холедохолитиазом и у 30-40% больных холецистолитиазом в специализированных стационарах выявляется стенозирующий дуоденальный папиллит (СДП).
Таким образом, это заболевание, по крайней мере в развитых странах с широким распространением желчнокаменной болезни, должно быть отнесено к частым патологическим процессам.
Стенозирующий дуоденальный папиллит при желчнокаменной болезни
Развитие стенозирующего дуоденального папиллита чаще всего связано с желчнокаменной болезнью, в первую очередь с холедохолитиазом. Ранение сосочка при прохождении камня или сладжа, развивающийся затем активный инфекционный процесс в складках и клапанном аппарате ампулы вызывают в дальнейшем развитие фиброзной ткани и стенозирование различных частей ампулы большого дуоденального сосочка или непосредственно прилегающей к ней части общего желчного протока, т. е. различных отделов зоны Одди.
Стенозирующий дуоденальный папиллит при холецистите
Несколько иной путь развития наблюдается при калькулезном холецистите и особенно бескаменном холецистите. На первый план выдвигается значение активной хронической инфекции, которая распространяется по лимфатическим путям.
На операции у подобных больных нередко видна картина перихоледохального лимфаденита в виде цепочки увеличенных лимфатических узлов, которая тянется вдоль общего желчного протока от шейки желчного пузыря к большому дуоденальному сосочку.
Как указывалось, наиболее часто наблюдается первый путь развития стенозирующего дуоденального папиллита — за счет травмы зоны Одди проходящим камнем. В этих случаях стенозирующий дуоденальный папиллит является как бы вторичным заболеванием по отношению к желчнокаменной болезни. Подобное развитие устанавливается в 75-85% стенозирующего дуоденального папиллита.
Значительно реже (у 10- 20% больных) желчных камней нет. Эти формы относят к первичным формам стенозирующего дуоденального папиллита. Можно полагать, что развитие большинства из них происходит за счет лимфогенной инфекции, поступающей из района желчного пузыря и других источников.
Стенозирующий дуоденальный папиллит при язве двенадцатиперстной кишки
Существенно реже развитие стенозирующего дуоденального папиллита связано с язвой двенадцатиперстной кишки и особенно с парафатеральным дивертикулом. В этих случаях нередко развиваются нарушение ощелачивания содержимого двенадцатиперстной кишки и травматизация большого дуоденального сосочка соляной кислотой желудочного происхождения. «Досрочно»»йи сящее воспалительный
Вопрос о патологическом воздействии на сосочек литогенной желчи до сих пор однозначно не решен.
В норме давление в общем желчном протоке не превышает 150 мм вод. ст. При стенозирующем дуоденальном папиллите оно возрастает до 180-220 мм вод. ст. и более. Повышенное давление далее играет определенную самостоятельную роль в прогрессировании СДП.
A.И.Xaзaнoв
«Что такое стенозирующий дуоденальный папиллит» и другие статьи из раздела Заболевания печени и желчного пузыря
Читайте также:
- Сужение сфинктера Одди
- Формы стенозирующего дуоденального папиллита
- Вся информация по этому вопросу
Источник