Стентирование поджелудочной железы осложнения

Стентирование желчных протоков — это малоинвазивная операция, направленная на то, чтобы восстановить проходимость желчного протока и предотвратить его повторную обтурацию. Вызвать непроходимость могут различные заболевания гепато-билиарной системы, в частности доброкачественные или злокачественные опухоли, конкременты, спайки. Невозможность оттока желчи приводит к ее стазу, инфицированию и развитию механической желтухи.
Главным методом устранения обтурации желчного протока является его декомпрессия с помощью стентирования — установки каркасного устройства в место его патологического сужения.
Стент имеет вид металлической или пластиковой трубочки, которая состоит из ячеек. Ее вводят в место стеноза желчного протока, где под действием температуры человеческого тела или с помощью раздувания баллоном он расправляется и вжимается в стенки органа, расширяя его и создавая дополнительный каркас, препятствующий обратной обструкции.
Показания к стентированию желчных протоков:
- Рак 12-перстной кишки.
- Рак печени.
- Рак фатерова сосочка.
- Метастазы в печень, в данном случае в гепатодуоденальную связку.
- Киста поджелудочной железы.
- Стриктуры желчевыводящего протока, развившиеся в результате предыдущих вмешательств на гепатобилиарной системе.
- Наличие камней в желчных протоках.
- Синдром Мириззи.
Противопоказания
- Кровотечения из опухоли.
- Выраженное сужение желчного протока, при котором к месту обтурации невозможно подвести доставочные инструменты.
- Кишечная непроходимость.
- Спаечная болезнь кишечника.
Запись
на консультацию
круглосуточно
Подготовка
В рамках подготовки больного к стентированию проводится комплексное клинико-лабораторное обследование, которое включает следующие процедуры:
- Общий и биохимический анализ крови.
- Коагулограмма.
- УЗИ печени.
- При необходимости назначается КТ или МРТ.
- Ретроградная холангиопанкреатография.
По результатам полученных данных, врач определяет оптимальный метод стентирования. При необходимости, проводят дренирование желчных протоков, а стент устанавливают вторым этапом, после нормализации состояния пациента.
Как проводится стентирование желчных протоков
Существует несколько методов проведения процедуры. Одни из них предполагают установку стента через 12-перстную кишку, другие — с помощью пункции билиарного протока под контролем УЗИ.
Как проводится эндоскопическое стентирование
Под общей анестезией выполняется фиброгастродуоденоскопия и осматривается область фатерова соска, которым общий желчный проток открывается в просвет 12-перстной кишки. В просвет этого протока вводят проводник, по которому к месту сужения подводится стент в сложенном состоянии. Правильность установки проводника и стента контролируется с помощью рентгенографии. Только после этого стент освобождается и производится его расправление. Если имеется выраженный стеноз, перед установкой стента возможна баллонная дилатация просвета протока. Это облегчит установку каркасной конструкции.
Противопоказанием к эндоскопическому стентированию желчных протоков является прорастание опухоли в соседние анатомические структуры. В этом случае проводят более расширенные операции, например, чрескожное дренирование желчных протоков или полноценную операцию на печени. И только после купирования обтурационной желтухи проводят восстановление проходимости желчных протоков путем стентирования. В этом случае проводится пункционное стентирование
Как проводится пункционное стентирование
- На первом этапе производится пункция билиарного протока под контролем УЗИ. Это позволяет визуализировать расширенные желчные протоки и безопасно ввести иглу в их просвет.
- Проток расширяют, устанавливают холангиостому и производят санацию желчных путей.
- Затем к месту стеноза подводят катетер и устанавливают интродьюсер — специальную трубку, которая расширяет проток и поддерживает его в таком состоянии.
- Затем устанавливают стент, расправляют его и фиксируют в месте обтурации. При необходимости, проводится раздувание стента с помощью баллона, в который нагнетается воздух.
- По показаниями устанавливается страховочная холангиостома.
Осложнения
Осложнения после стентирования желчных протоков можно разделить на две группы:
- Тяжелые — геморрагии, инфекции.
- Легкие — транзиторное повышение температуры, боль, холангиты без бактериального инфицирования, дислокация стента.
Кровотечения
Из интраоперационных осложнений чаще всего встречаются кровотечения (геморрагии). Предпосылкой к их развитию является длительная механическая желтуха, которая приводит к нарушению кровесвертывающей системы и наличие измененной опухолевой ткани. На этом фоне технические погрешности проведения процедуры могут спровоцировать кровотечения:
- Повреждение опухоли или инфильтрированной опухолью стенки желчного протока.
- Смещение стента при установке.
- Грубые манипуляции при катетеризации.
- Повреждение кровеносных сосудов на этапе пунктирования.
Инфекционные осложнения
К развитию инфекционных осложнений предрасполагают следующие факторы:
- Длительная желтуха.
- Повышенное давление внутри протоков, которое приводит к холангио-венозному рефлюксу и попаданию бактериальных токсинов в кровоток.
- Нарушение микрофлоры. Если нарушается отток желчи в 12-перстную кишку, изменяется состав ее бактериальной флоры, начинают активно размножаться анаэробы.
- Увеличение проницаемости стенки кишечника.
- Нарушение иммунных механизмов.
У многих больных (20–50%) при холестазе желчь инфицирована на дооперационном этапе, и при проведении стентирования процесс начинает распространяться. Вероятность развития тяжелых септических осложнений определяется продолжительностью желтухи. Чем дольше существует стаз, тем выше риски. Поэтому абсолютно всем пациентам, идущим на операцию, показан прием антибиотиков.
Попадание желчи в брюшную полость
Возникновение желчного затека может быть обусловлено следующими причинами:
- Высокое давление в протоках.
- Случайное повреждение желчного пузыря при пункции.
- Повреждение при пункции внепеченочных желчных протоков и 12-перстной кишки.
- Необходимость повторного пунктирования печени.
Поскольку при обтурационной желтухе желчь часто оказывается инфицированной, при истечении желчи в брюшную полость есть высокий риск развития перитонита. Поэтому необходимо своевременное дренирование желчных затеков с назначением антибактериальных препаратов.
Нарушение проходимости стента
Обтурация стента может развиться из-за его смещения, прорастания опухоли внутрь его просвета, а также инкрустрации стента кристаллами желчи. Во всех случаях требуется повторная операция по стентированию желчных протоков.
Запись
на консультацию
круглосуточно
Источник
Проф., д. м. н. Шаповальянц С. Г.,
ст. н. с., к. м. н. Будзинский С. А.,
проф., д. м. н. Федоров Е. Д.,
доц., к. м. н. Мыльников А. Г.,
орд. Котиева А. Ю.
Российский национальный исследовательский медицинский университет имени Н. И. Пирогова: кафедра госпитальной хиругии № 2 ЛФ, НИЛ хирургической гастроэнтерологии и эндоскопии (зав. — проф. С. Г. Шаповальянц)
ГКБ № 31 (гл. врач — Р. А. Маслова)
Москва
Эндоскопические ретроградные транспапиллярные вмешательства заняли прочное место в структуре лечения пациентов с заболеваниями желчных путей и протоковой системы поджелудочной железы (ПЖ).
Обладая высокой клинической эффективностью, эти, широко применяемые вмешательства, несмотря на многократно подтверждённую малую травматичность, всё — таки имеют целый ряд серьезных, а иногда и фатальных осложнений, которые встречаются по данным литературы в 1–10 % случаев. К ним относятся: кровотечение из области эндоскопической папиллосфинктеротомии (ЭПСТ) или вирсунготомии (ВТ), перфорация стенки двенадцатиперстной кишки (ДПК), острый холецистит, восходящий холангит, проксимальная и дистальная миграция стентов и ряд других патологических состояний.
Однако, одним из самых грозных и, к сожалению, часто встречающихся осложнений, является развитие острого постманипуляционного панкреатита, который возникает в 1–3 % случаев при операциях по поводу холедохолитиаза и в 5–30 % случаев при выполнении эндоскопических ретроградных вмешательств на фоне папиллостеноза. В этих случаях основным патофизиологическим фактором развития острого панкреатита (ОП) является возникновение отека области вмешательства в проекции устья главного панкреатического протока (ГПП), что затрудняет отток панкреатического сока и является пусковым моментом развития ОП. Лечение данной категории пациентов является трудоемким, длительным и дорогостоящим. Вот почему стентирование ГПП в завершение ретроградного вмешательства на большом дуоденальном сосочке (БДС) активно используется во всём мире для профилактики ОП у пациентов входящих в группу высокого риска его развития. По общепринятым представлениям, риск развития острого постманипуляционного панкреатита повышается при наличии ряда факторов или их совокупности. При этом разделяют факторы, связанные непосредственно с эндоскопическим вмешательством и не связанные с ним. К первой группе принято относить выполнение баллонной папиллодилатации, атипичный (неканюляционный) характер ЭПСТ, большое количество попыток канюляции БДС и ряд других. Ко второй группе относят наличие у пациентов папиллостеноза или дисфункции сфинктера Одди, женский пол, нерасширенный желчный проток, молодой возраст и неизмененные показатели по данным биохимического анализа крови.
Отношение же к неотложным эндоскопическим ретроградным вмешательствам, позволяющим разрешить проблему нарушения оттока панкреатического секрета и прервать дальнейшую манифестацию клинических и лабораторно-инструментальных проявлений острого постманипуляционного панкреатита на ранних стадиях его возникновения, далеко не однозначное. Большинство западных специалистов выступают против повторного эндоскопического вмешательства в условиях развивающегося острого артифициального панкреатита, хотя это мнение не подтверждено результатами серьёзных клинических исследований.
Цель исследования
Ретроспективно оценить результаты эндоскопического ретроградного стентирования ГПП в лечении ОП, возникшего после эндоскопических транспапиллярных вмешательств.
Материалы и методы С 01.01.2009 по 01.01.2013 в нашей клинике было выполнено 1948 ретроградных эндоскопических вмешательств на желчном дереве и протоковой системе поджелудочной железы. При этом общее количество осложнений составило 23 (1,18 %), среди которых послеоперационное кровотечение из области ЭПСТ или ВТ встретилось в 4 (0,2 %) случаях, ретродуоденальная перфорация — в 3 (0,15 %), а ОП возник у 16 (0,8 %) больных.
При этом летальные исходы, имели место в 3 наблюдениях (0.15 %) Среди пациентов с развившимся постманипуляционным панкреатитом было 15 (93,75 %) женщин и 1 (6,25 %) мужчина. Средний возраст составлял 60,25 ± 12,57 лет. Показанием к эндоскопическим вмешательствам у данной группы больных во всех наблюдениях явилась механическая желтуха, причиной которой оказались: папиллостеноз в 8 (50 %) случаях, (в том числе в сочетании с холедохолитиазом в 2 наблюдениях), изолированный холедохолитиаз в 3 (18,75 %) случаях, парапапиллярные дитвертикулы — так же в 3 (18,75 %) наблюдениях (в том числе в сочетании с холедохолитиазом и папиллостенозом по 1 наблюдению), и рестеноз области ранее выполненной ЭПСТ у 1 (6,25 %) больной.
Острый панкреатит развился после изолированной ЭПСТ в 7 (43,75 %) случаях, после ЭПСТ с последующей литоэкстракцией в 5 (31,25 %) наблюдениях, а также после ЭПСТ с дополнительной ВТ у 3 (18,8 %) больных. При этом атипичная ЭПСТ была выполнена у 5 пациентов (33,3 %). Еще в 1 (6,25 %) случае острый панкреатит возник на фоне неудачной попытки канюляциии БДС с целью ЭРХПГ.
Острый панкреатит, у большинства больных из исследуемой группы, развивался в первые 12 часов после первичных эндоскопических ретроградных вмешательств — в 11 (68,75 %) случаях. В то же время, клиническая картина острого панкреатита появлялась через 12–24 часа в 3 (18,75 %) наблюдениях, а на 2-е сутки после первичной ЭПСТ — лишь у 2 (12,5 %) больных.
Основными клиническими проявлениями, заставившими заподозрить развитие острого панкреатита в ближайшем послеоперационном периоде, являлись: выраженный болевой синдром в эпигастральной области и правом подреберье с иррадиацией в спину, многократная рвота, гипертермия. Диагноз острого панкреатита был подтвержден лабораторными и инструментальными методами исследования (достоверно высокое повышение уровня амилазы от 882 до 12036 ед/л — у всех 16 (100 %) пациентов, характерные изменения при УЗИ брюшной полости — у 13 (81,3 %) (Рис. 1), КТ брюшной полости — у 8 (50 %) пациентов (Рис. 2).
Результаты:
В максимально ранние сроки после появления клинической картины острого постманипуляционного панкреатита (до 18 часов от манифестации клиники, но не более 1–1.5 суток от первичного ретроградного вмешательства) в 11 (68,8 %) случаях мы предприняли попытку эндоскопического стентирования ГПП. В 4 (25,0 %) случаях в виду легкой степени выраженности клинических проявлений ОП, от выполнения повторного эндоскопического вмешательства было решено воздержаться и больным проводилось консервативное лечение в объеме: инфузионной, антибактериальной, антисекреторной, спазмолитической, симптоматической терапии.
Еще в 1 (6,3 %) случае, учитывая молниеносный характер развившегося острого панкреатита и крайнюю степень тяжести пациента, от выполнения ретроградного панкреатического стентирования было решено воздержаться в пользу интенсивной консервативной терапии с последующим хирургическим вмешательством.
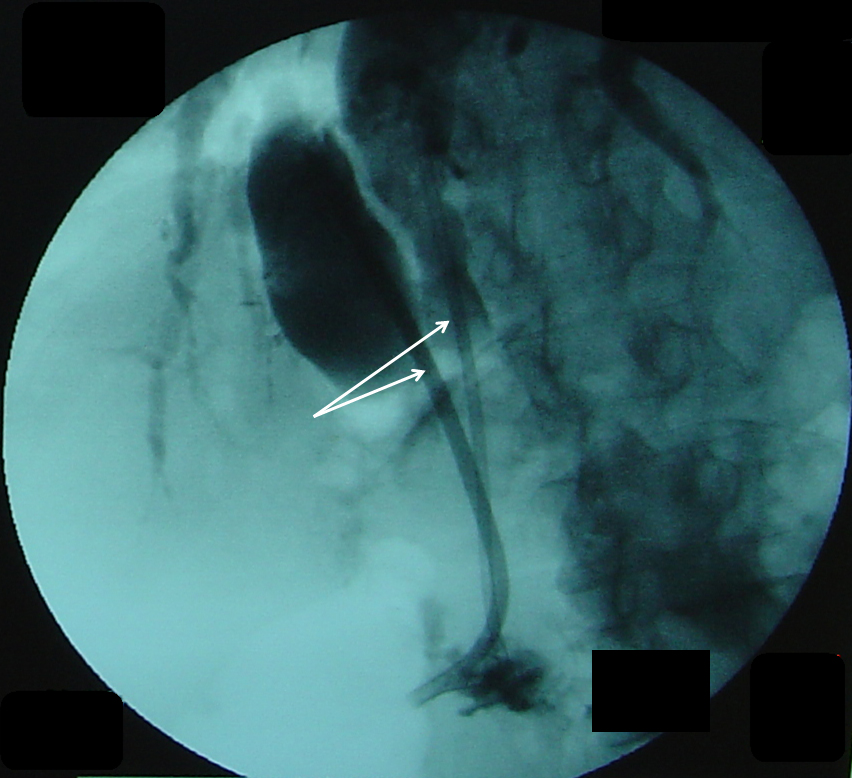
Техника панкреатического стентирования заключалась в следующем. При выполнении дуоденоскопии, мы оценивали состояние области ЭПСТ или БДС после ранее произведенного эндоскопического ретроградного вмешательства (Рис. 3).
После этого стремились селективно выполнить катетеризацию устья ГПП. Данная манипуляция была обычно осложнена наличием выраженного отека данной зоны. Мы ориентировались на типовое расположение устья ГПП в проекции пост-папиллотомической площадки. Как правило, устье Вирсунгова протока локализовано ниже и правее устья холедоха, которое после выполнения ЭПСТ определить обычно не составляет труда.
Канюляция во всех случаях осуществлялась по пластиковой струне-проводнику (рис. 4).
В случае успешного выполнения катетеризации ГПП с целью избежать контрастирования ГПП на фоне развивающегося острого панкреатита, в ряде наблюдений — 4 больных — верификация расположения инструментов осуществлялась под рентгенологическим контролем (РГ) в зависимости от характерного направления струны-проводника. Однако, в 5 наблюдениях для точного определения расположения проводника, мы прибегали к проведению панкреатикографии посредством введения в просвет ГПП небольшого количества контрастного вещества (1,5–2 мл), разбавленного раствором диоксидина в соотношении 3:1. При этом во всех случаях на панкреатикограмме определялось наличие умеренной панкреатической гипертензии (рис. 5).
После этого по струне с помощью толкателя выполнялась установка пластикового стента с целью возобновления адекватного оттока панкреатического сока, таким образом, чтобы проксимальный конец стента находился на 20–25 мм выше устья ГПП, а дистальный на 10–15 мм выступал в просвет 12 перстной кишки (рис. 6 А, Б). После адекватной установки панкреатического стента во всех случае по нему отмечалось обильное поступление вязкого панкреатического сока.

Рис. 6. Завершение установки панкреатического стента (А — РГ- картина, Б — эндофото). При выполнении панкреатикодуоденального протезирования мы использовали панкреатические стенты фирм Olimpus и WilsonCook диаметром 5 и 7 Фр и длиной от 3 до 5 см.
Выполнить протезирование Вирсунгова протока удалось в 9 (81,8 %) из 11 наблюдений, что позволило достичь восстановления адекватного оттока панкреатического сока и привело к выздоровлению пациентов во всех случаях. В остальных 7 наблюдениях, (в том числе в 2 случаях у больных с неудачной попыткой панкреатического стентирования), пациентам проводилась консервативная терапия. При этом в 2 наблюдениях в связи с неэффективностью консервативного лечения и прогрессирующим течением заболевания были проведены хирургические вмешательства в объеме некрсеквестрэктомии. Летальность в группе больных, которым панкреатическое стентирование выполнено не было, либо не удалось, составила 28,6 % (2 случая из 7).
Панкреатические стенты удалялись у пациентов в сроки от 5 до 12 суток после их установки. После извлечения стентов осложнений выявлено не было.
Заключение
По нашим данным, эндоскопическое стентирование ГПП, предпринятое в максимально ранние сроки от развития клиники острого постмапипуляционного панкреатита технически выполнимо в 81,8 % случаев. Панкреатическое стентирование является эффективным компонентом комплексного лечения — во всех наблюдениях после выполнения стентирования ГПП имел место выраженный положительный клинический эффект с последующим выздоровлением пациентов. В то же время летальность в группе больных, которым панкреатическое стентирование выполнено не было, либо не удалось составила 28,6 %. Полученные результаты заставляют более углублённо проанализировать применение раннего неотложного стентирования ГПП не только для профилактики, но и для лечения острого панкреатита, возникшего после эндоскопических ретроградных вмешательств.
Источник
Застой желчи в печени приводит к развитию таких заболеваний как язва желудка и двенадцатиперстной кишки, панкреатит, холецистит, цирроз. Все эти патологии в запущенных стадиях заканчиваются одинаково – летальным исходом. В связи с этим был найден уникальный и в то же время простой метод восстановления работы пищеварительной системы – стентирование желчных протоков.
Суть методики
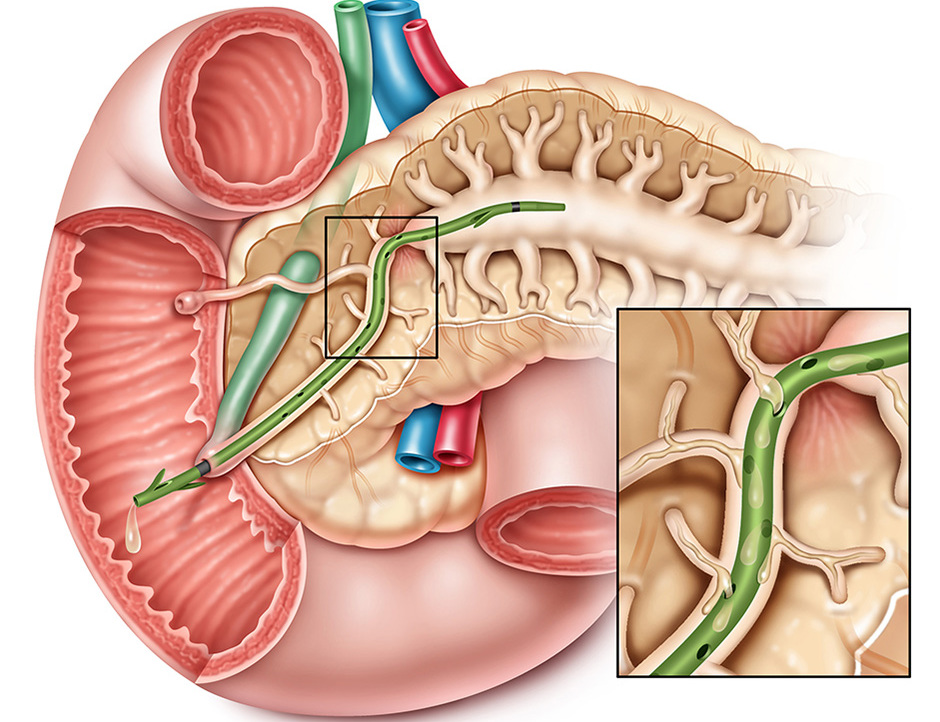
Стентирование стало следствием методики восстановления просветов кровеносных сосудов в организме человека. Стент вводился в сосуд, обеспечивая качественное снабжение кровью органа, головного мозга и так далее. В настоящее время стенты стали устанавливать в желчные протоки, обеспечивая тем самым нормальный отток желчи, что благотворно сказывается на работе пищеварительной системы.
Устройство представляет собой пластиковую полую трубку, нужного диаметра. Она легко устанавливается в проток, увеличивая его просвет, уменьшившийся в результате какого-либо заболевания.
Стентирование желчных протоков — процедура безболезненная и бескровная, что позволяет значительно сократить время на реабилитацию после нее, в отличие от полномасштабной хирургической операции.
Показания к стентированию
Стентирование желчных протоков проводится для восстановления оттока желчи, нарушенного в результате одного из множества заболеваний печени и органов пищеварения. К ним относятся:
- Образование кисты достаточного размера, чтобы перекрыть проток.
- Желтуха инфекционного происхождения.
- Опухоли различного характера, поразившие двенадцатиперстную кишку.
- Наличие камней в желчных протоках.
- Метастазы в печени, желчном пузыре и органах пищеварения.
- Хроническое воспаление поджелудочной железы.
- Хронический холецистит – воспаление желчного пузыря.
Стентирование желчных протоков при опухоли назначается в любом случае. При других заболеваниях процедура показана только после медикаментозного лечения, не оказавшего лечебного эффекта.
Назначается стентирование только специалистом, после тщательного обследования пациента.
Противопоказания к стентированию
Что это такое — стентирование желчного протока? Это хоть и простая, но все же хирургическая операция. В связи с этим существует ряд противопоказаний к данной процедуре, вызванных состоянием пациента:
- Полная или частичная кишечная непроходимость.
- Кровотечение образованное различными опухолями.
- Сужение желчного протока настолько, что стент просто невозможно в него установить.
- Перегиб или другая врожденная аномалия желчного протока.
- Наличие в протоке спаек.
- Отвердение тканей в протоке – стриктуры.
В особенно сложных случаях стентирование все равно проводится, но уже не эндоскопическим методом, а путем чрескожного проникновения к поврежденному протоку.
Подготовка к процедуре

Важным аспектом для успешного проведения процедуры установки стента является правильная подготовка к ней пациента. В первую очередь проводится биохимический анализ крови и исследования на скорость ее свертываемости.
Органы пищеварения изучаются с помощью различных инструментальных методик – рентгенографии, ультразвукового исследования, магниторезонансной томографии.
Все это делается для того, чтобы установить не только в каком именно месте произошла закупорка протока, но и что ее вызывало.
Более того, в процессе исследований определяется размер стента для каждого больного индивидуально.
Пациент обязательно проходит обследование у анестезиолога, так как процедура проводится под общим наркозом. У каждого человека может быть реакция на тот или иной препарат для анестезии.
Непосредственно за 10-12 часов до процедуры больной переводится на нулевую диету. Нельзя есть, а пить можно только чистую воду в ограниченных количествах.
Стентирование протоков желчного пузыря длится от 20 минут до 1,5 часов, в зависимости от сложности доступа к протоку, особенностей анатомии пациента и количества устанавливаемых стентов. Бывает так, что необходимо установить 2, 3 и более стентов за один раз. Например, когда проводится стентирование желчных протоков при раке поджелудочной железы.
Методы проведения процедуры
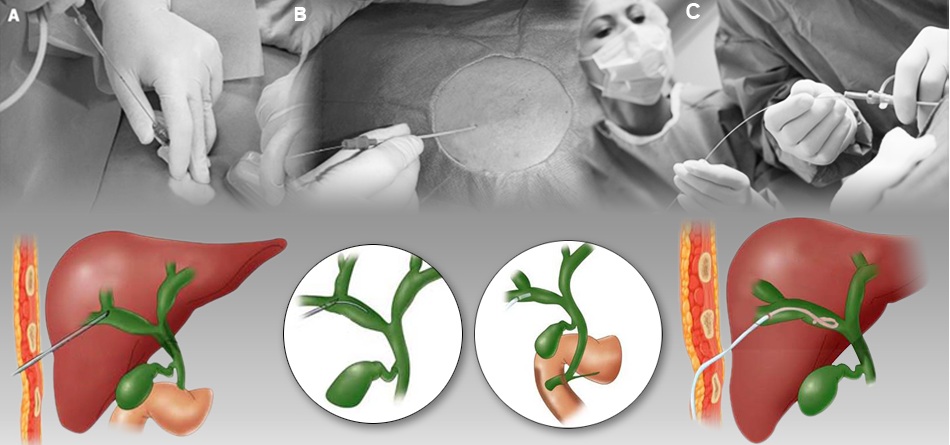
Для того чтобы избежать осложнений после операции, для каждого пациента, по его индивидуальным показаниям, выбирается методика проведения процедуры:
- Эндоскопический метод. Данная методика представляет собой проникновение и установку стента в желчный проток специальным инструментом – металлической трубкой со встроенными в нее видеокамерой и инструментами. Трубок обычно 2, 3 или более. Процедура требует определенного навыка от хирурга, поэтому ее проводит наиболее опытный специалист. Операция бескровная, и не требует длительного послеоперационного периода. После нее на коже пациента остается едва заметный след от вводимых трубок.
- Чрескожный метод. В данном случае стент в желчный проток устанавливается после непосредственного проникновения к пораженному месту через кожу и мягкие ткани больного. Процедура проводится под общим наркозом, после нее остается заметный шрам от разреза, а послеоперационный период занимает 2-3 недели. В ходе него больной наблюдается на предмет возникновения воспалений в местах разреза кожи и возможных кровотечений.
Осложнения
В целом, описываемая процедура простая, и после нее больной быстро идет на поправку. Но после стентирования желчных протоков могут наблюдаться и различные осложнения, вызванные непредвиденными факторами, низкой квалификацией медицинского персонала и анатомическими особенностями организма пациента. К ним относятся:
- панкреатит;
- воспаление протоков самого желчного пузыря;
- закупорка расширителя;
- разрыв снетки желчного протока под давлением стента;
- смещение стента, сопровождаемое повреждением стенок проток;.
- кровотечение.
Общая статистика показывает, что осложнения стентирования желчного протока случаются у 2 % пациентов.
Достоинства процедуры

Отзывы о стентировании желчных протоков при опухоли или других патологиях положительные. Так, к достоинствам процедуры можно отнести:
- время проведения – не более 2-3 часов;
- быстрая реабилитация пациента — он не должен длительное время находиться в стационаре;
- малый процент осложнений;
- сохранность желчных протоков — их не нужно удалять.
Все это позволяет быстро восстановиться всей пищеварительной системе.
Реабилитация после стентирования

Восстановление пациента после операции занимает примерно 2 недели. И все это время он должен соблюдать рекомендации лечащего врача:
- Придерживаться постельного режима.
- Соблюдать предписанную диету.
- Продолжать медикаментозное лечение для полного восстановления. Обычно это курс антибиотиков и препаратов, укрепляющих иммунную систему.
- Избегать физических нагрузок.
- Не принимать горячих ванн.
- При любом нарушении самочувствия немедленно сообщаться врачу.
Диета после стентирования
Питание после стентирования желчных протоков строго регламентируется лечащим врачом. Причем придерживаться определенных правил в питании необходимо на протяжении всей жизни, так как их нарушение может привести к рецидиву, то есть сужению и закупорке просвета желчного протока в другом месте. Это приведет к повторной операции или развитию смертельно опасных состояний.
Что можно, а что нельзя из пищи
В первую очередь из рациона человека удаляется жирное мясо, особенно приготовленное прожариванием – шашлыки, бифштексы и так далее. Исключается мясо жирных сортов – баранина, свинина, печень. Нельзя есть молочные продукты повышенной жирности. Все это направлено на снижение холестерина в крови и соответственно в желчных протоках.
Из этих же соображений резко ограничивается потребление куриных яиц, молока, сливок, сметаны, колбас.
Необходимость снизить потребляемые углеводы приводит к тому, что человек должен отказаться от сладкой сдобной выпечки, газированных напитков, шоколада, конфет и тому подобного. Следует снизить потребление белого хлеба, а лучше заменить его на ржаной.
Для того чтобы снизился риск возникновения спазмов протоков и сосудов, необходимо отказаться от кофе, крепкого чая и какао.
Категорически запрещается употреблять алкоголь и курить сигареты. Спирт и никотин разрушают стенки сосудов и протоков в разы быстрее, чем любая неправильная диета.
Нельзя употреблять консервы и блюда из заведений быстрого питания. Они богаты искусственными красителями и консервантами.
Рацион человека должны состоять из свежих фруктов и овощей, зелени, богатой витаминами. Нужно питаться супами и кашами из различных злаков. Потребление клетчатки из этих продуктов укрепляет стенки кишечника и снижает вероятность появления гастрита и язвы желудка. Мясо в рационе должно присутствовать обязательно, но только в отварном виде и только нежирных сотов – телятина, курица.
Обязательно включаются в рацион рыба, богатая йодом, морская капуста, орехи, семена подсолнуха, ягоды, растительное масло. Все это благотворно сказывается не только на работе пищеварительной системы, кишечника, но и укрепляет стенки сосудов и желчных протоков.
Питание должно быть дробным – примерно 7-8 раз в день, но небольшими порциями. Это позволит организму усваивать все полезные вещества из продуктов и снизить риск переедания, также снизится зашлакованность толстого кишечника.
Альтернативные методы
Стентирование желчных протоков на сегодняшний день является оптимальным решением проблемы закупорки желчных протоков.
Существует ряд альтернативных методик восстановления оттока желчи. Но все они предполагают обширные чрескожные хирургические операции, в ходе которых удаляется часть желчного протока или кишечника. Реабилитация после таких операций длительная, а риск возникновения осложнений гораздо выше.
В некоторых случаях для ускорения лечения и повышения его эффективности, стентирование является дополнительной мерой при проведении таких процедур, как баллонная дилятация, электрокоагуляция, лазерокоагуляция, бужирование. Решение о необходимости той или иной процедуры остается за лечащим врачом.
Стентирование желчных протоков является универсальной малотравматичной методикой, позволяющей восстановить процессы пищеварения. Мнение большинства специалистов подтверждает, что это эффективный и безопасный метод лечения. Однако риск осложнений и противопоказаний обязывает врача ставить больного в известность и о других вариантах лечения.
Источник



