Сужение головки поджелудочной железы
Стенозом называется сужение любой анатомической структуры организма, внутри которой находится полость. Патология может быть врожденной или приобретенной вследствие воздействия неблагоприятных факторов. Она может затрагивать сердечно-сосудистую, мочевыделительную системы, ЖКТ и прочие. Данное нарушение может коснуться и поджелудочной железы, а точнее – ее основного протока, что приводит к опасным для здоровья осложнениям. Стеноз не является самостоятельным заболеванием, а выступает в роли последствия или симптома определенной патологии. Чем опасен стеноз поджелудочной железы, что это и как лечить?
Особенности анатомического строения органа
Поджелудочная железа выполняет очень важные функции по обеспечению жизнедеятельности организма. Именно здесь синтезируется инсулин – белковое гормональное вещество, обеспечивающее углеводный обмен в организме. Помимо этого, поджелудочная железа продуцирует специальный сок, в котором содержится большое количество пищеварительных ферментов, участвующих в расщеплении не только углеводов, но и белков с жирами. Эти вещества попадают в основной проток поджелудочной и далее в 12-перстную кишку, где обеспечивают механизм пищеварения.
Этот проток проходит через всю железу, достигая в длину до 20 см, и является основной ее составляющей. От него отходит множество мелких канальцев, количество которых у каждого человека разное. Речь идет о панкреатическом протоке, который больше известен как вирсунгов. Он имеет форму дуги, подобную изгибу железы, но иногда возможна S-образная или коленообразная формы. У большинства людей он соединяется с желчным протоком, впадая в кишечник. У некоторых сразу соединяется с двенадцатиперстной кишкой (15-20% случаев). Иногда встречается вирсунгов проток, разветвленный на две части, в силу чего образуется два канала.
Основная функция вирсунгова протока поджелудочной –транспортировка панкреатического сока, вырабатываемого железой, в пищеварительный тракт. Стойкое сужение главного протока поджелудочной, которым и является стеноз, приводит к дисфункции органа и нарушению системы пищеварения.
Причины стеноза поджелудочной железы
Стриктура (сужение) основного протока не считается отдельной болезнью. В основном она возникает вследствие имеющегося заболевания. В редких случаях стеноз протока поджелудочной железы основывается на врожденных аномалиях органа.
Основной проток поджелудочной железы сливается с общим желчным протоком и впоследствии впадает в 12-перстную кишку.
К основным причинам стеноза железы относятся:
- Воспалительные процессы в поджелудочной железе – все виды панкреатитов, в том числе и хронический панкреатит.
- Деструктивные изменения железы, такие, как панкреонекроз.
- Опухолевые новообразования поджелудочной, большую часть которых составляют поражения головки органа, реже – тела и хвоста.
- Наследственные болезни (муковисцидоз).
- Травмы поджелудочной.
Клиническая картина
Стеноз поджелудочной приводит к нарушению процессов пищеварения. Четко выраженных симптомов, характеризующих стеноз, нет. Основные признаки, позволяющие предположить наличие патологии:
- Сильные боли. Они локализуются в боковой и верхней части живота, отдавая в подреберье. Часто такие болезненные ощущения не удается снять анальгетиками.
- Расстройство пищеварения. Выражается поносом, в каловых массах наблюдаются непереваренные частицы пищи.
- Отсутствие аппетита.
- Постоянная тошнота, частые эпизоды рвоты.
Диагностика
Признаки стеноза схожи со многими патологическими процессами, происходящими в брюшине, а также заболеваниями, в том числе и данной железы. Для его диагностирования требуется проведение комплексного обследования.
- Наиболее эффективным для оценки диаметра панкреатического протока является метод эндоскопической ретроградной панкреатохолангиографии. Применяется в случаях, когда УЗИ и МРТ не были информативными. Он позволяет не только увидеть изменения в размере вирсунгова протока, но и оценить функционирование каналов железы и желчного протока. Суть процедуры заключается в наполнении протоков специальными контрастными веществами, после чего железа просвечивается рентгеновским прибором.
- Также для диагностики стеноза железы используются лабораторные исследования. Проводится анализ мочи, а также развернутый биохимический анализ крови, исследуется качественный кровяной состав, липидный профиль, концентрация ферментов пищеварения.
- Ультразвуковой метод – сонография применяется в качестве дополнительного диагностирования органов брюшины. Он позволяет не только измерить диаметр протока, но и визуализировать его.
- МРТ визуализирует протоки поджелудочной, а также желчевыводящие пути.
Лечение заболевания
Чтобы вылечить стеноз поджелудочной, следует избавиться от первопричины сужения ее протоков. Проведя диагностику и установив стеноз, специалист выберет тактику лечения в зависимости от тяжести патологии. При лечении стриктуры железы используется комплекс мер, в которые входит специальная диета, медикаментозная терапия, а также оперативное вмешательство – самый эффективный метод.
Диета и образ жизни
Поскольку чаще всего стеноз является следствием панкреатита, то лечебное питание при стенозе назначается согласно тому, которое применяется для коррекции воспаления поджелудочной.
Лечебная диета N5 для лечения заболеваний железы начинается с нескольких дней голодания. После этого пища в течение недели принимается дробно – маленькими порциями (200-300 г) 6-8 раз в день. Еда при такой диете употребляется в отварном или приготовленном на пару виде, теплая и измельченная. Диетический стол N5 подразумевает увеличение потребления белковой пищи на 6-8 дней, при этом уменьшается употребление жиров, углеводов. Использование соли сокращается до 5 г в сутки.
Питание при стенозе протоков железы исключает супы на бульонах, кроме куриного, жирное мясо и рыбу, сырые овощи и фрукты с грубой клетчаткой (лук, шпинат, редька, редис, белокочанная капуста), консервы, приправы, копчености, кофе, хлеб, мучные и кондитерские изделия, газированные напитки. Исключено курение и употребление алкоголя.
Медикаментозная помощь
Для устранения первопричины стеноза специалист может назначить определенные лекарственные средства. При панкреатите, в особенности его острых формах, применяются препараты, которые ослабляют продуцирование и активность ферментов поджелудочной для пищеварения, дезинтоксикаторы. При необходимости (при распространении бактериальной инфекции) назначаются антибиотики.
- Для улучшения пищеварения, которое расстраивается при стенозе, могут применяться такие средства, как Фестал, Мезим. Они пьются сразу после приема пищи.
- При острых болях используются анальгетики (Баралгин, в более тяжелых случаях – Трамал).
- Для снятия спазмов пьются спазмолитические средства Папаверин, Но-шпа.
- Поскольку при стенозе нарушена ферментная функция железы, то для ее восстановления назначается химиотерапия с использованием препаратов, которые заменяют ферменты. Это Дигестал, Ликреаз, Креон, Панкреатин и прочие.
- Для устранения диареи и рвоты могут использоваться противодиарейные (Регидрон, Таннакомп) и противорвотные (Церукал, Метукал) средства.
- Для восстановления функций железы назначается Панкретинол, Бифидумбактерин, Хилак-форте.
Необходимо помнить, что при стенозе поджелудочной самолечение медикаментами не допустимо, так как оно может только усугубить проблему.
Операция
Очень часто для лечения стеноза протоков железы используются хирургические лапароскопические операции. В зависимости от клинической ситуации могут применяться такие подходы:
- реканализация суженного участка главного протока с помощью эндопротезирования через кожу;
- открытая реконструкция панкреатического протока и желчевыводящих каналов;
- реже проводится резекция головки железы с применением пластики желчевыводящих каналов.
Сужение протока поджелудочной – одно из нарушений, развивающихся на фоне патологий этой железы. При своевременном и компетентном лечении стеноза функции органа восстанавливаются вместе с работой ЖКТ.
Источник
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
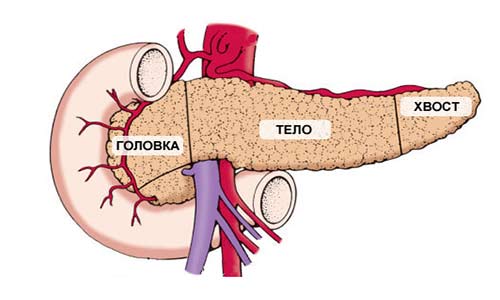
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
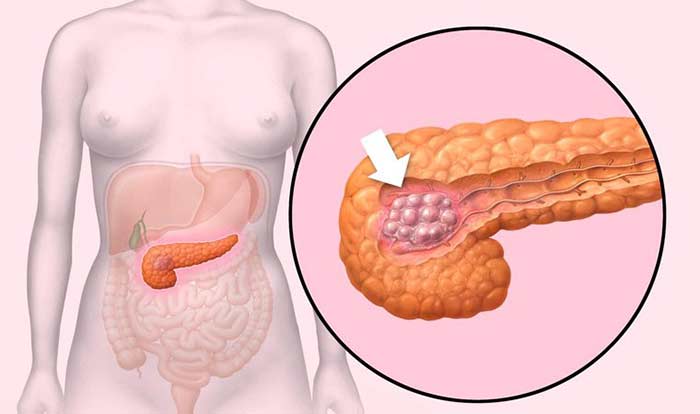
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
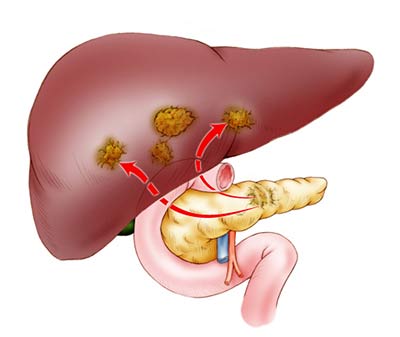
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Запись
на консультацию
круглосуточно
Источник
К одному из опасных злокачественных течений опухоли относят рак головки поджелудочной железы. Сложность болезни в том что на этапе развития, в основном, она проходит без симптомов, а обнаруживается только на позднем сроке, когда радикальное хирургическое вмешательство уже бессмысленно. Железа поджелудочная располагается за брюшной полостью, потому длительный промежуток времени недоброкачественный процесс прогрессирует незамеченный. Так, новообразование распространяет метастазы, поражая каналы, как поджелудочному органу, так и печени. Прорастая в желудок, кишечник, селезенку, защемляя сосуды, лимфатические узлы, нервные окончания.
Рак головки поджелудочного органа наделен определенным механизмом формирования, для болезни характерны разные проявления, которые не стоит пускать на самотек. Лучший вариант, чтобы не столкнуться с неприятными последствиями, нужно систематически обследоваться, только таким образом предотвратить смертельное заболевание.
строение поджелудочной железы
Нормальные размеры по УЗИ
Чтобы точно диагностировать заболевание поджелудочного органа, ее головки, нужно иметь представление об установленных нормах ее величины. Поскольку орган расположен в забрюшинном пространстве, то при совершении объективного осмотра, выявить размер, плотность и насыщенность нереально. Для этого используют ультразвуковое исследование.
Благодаря УЗИ методу видно поджелудочную в трехмерной величине, ее составляющие части, патологические нарушения, включения и новообразования. Кроме этого просматривается:
- очертание;
- отчетливость линий;
- эхогенность паренхимы;
- строение;
- расширение общего канала.
За счет сонографии определяются незначительные расхождения от нормальных показателей поджелудочной и ее головки. Это нужно, чтобы верно поставить диагноз, и в большинстве ситуаций – это решающий фактор, чтобы окончательно уточнить неясную болезнь.
Увеличение всего поджелудочного органа наблюдается до 18-летнего возраста, поскольку орган растет с человеком. К этим годам головка с сосудами и каналами, хвост, тело должны быть полностью сформированы.
Медленное нарушение размера до 18 лет – является физиологическим фактором. Также нормальным считается увеличение головки, когда женщина вынашивает ребенка.
выполнение УЗИ
Когда изменяется естественная величина головки в любую из сторон у взрослого, это считается заболеванием. Размер головки поджелудочной железы в норме составляет от 11 до 30 мм в объеме. При воспалении головки поджелудочной наблюдаются значительные отклонения в величине (псевдокисты, диаметр которых составляет 40 см).
Величина головки у младенцев примерно 10 мм, а в возрасте 1 месяц размер головки поджелудочной у ребенка будет 14 мм. Затем объем постепенно растет, все будет зависеть от массы тела и возраста пациента. К 10-ти годам головка будет иметь размер 16 мм, а к 18-летию все части поджелудочной будут иметь максимальные величины.
Причины локального роста головки ПЖ
Выяснить непосредственный фактор, который ведет к раку головки поджелудочного органа, не удалось, при этом болезнь до сих пор изучают.
Зачастую с болезнью сталкивается мужской пол. Помимо этого имеется ряд негативных причин, которые воздействует на увеличение головки поджелудочной железы.
- Нерациональное питание. Чрезмерное употребление жирной пищи ведет к производительности большого объема холецистокинина. В случае излишнего количества данного гормона возможно возникновение гиперплазии клеток.
- Хронические заболевания, в том числе и панкреатит. Застоявшийся поражающий сок способен привести к перерождению опухолей доброкачественного течения в злокачественные новообразования.
- Болезни желчного пузыря провоцируют формирование опухоли. К небезопасным заболеваниям относят калькулезный холецистит хронической формы, психо холецистэктомический симптом, желчекаменная болезнь.
- Курение, чрезмерный прием спиртного.
злоупотребление алкоголем
Не последнее значение в развитии злокачественных образований за наследственной предрасположенностью. Поэтому, если у родственников эта болезнь, то риск появления увеличиваются. Помимо этого, в зоне риска находятся люди, работающие в неблагоприятных условиях, когда наблюдается панкреатит у беременных.
При этом образование на головке поджелудочной железе, также бывает:
- из-за операций, которые ранее проводились на поджелудочном органе;
- долгого употребления медикаментов;
- абсцессов;
- кист с жидкостью – выявляется на УЗИ в качестве анэхогенного образования;
- псевдокист – скопившийся сок поджелудочной и обрывки паренхимы, окруженные фиброзной тканью, что на сонографии просматривается в головке поджелудочной железы гипоэхогенное образование в виде тени;
- закупоривание вирсунгова канала кальцификатом.
Нарушения в функциональности внутренних органов почувствовать можно не всегда, отдельные патологии проходят без признаков.
В свою очередь, когда поражается головка железы поджелудочной, зачастую болезнь протекает без симптомов, а в остальных случаях, больной столкнется с рядом проявлений.
Исходя из возраста и физического самочувствия, признаком заболевания выступают:
- болевой дискомфорт с разной силой, отдающий в левую конечность, либо в спину;
- ощущение жжения в верней части брюшины, где расходятся ребра;
- увеличивается температура, не поддающаяся жаропонижающим препаратам;
- часто появляется приступ тошноты, которая ведет к рвоте;
- кишечник опорожняется нестабильно – понос сменивается запором.
болит поджелудочная железа
Дополнительным симптомом рака головки поджелудочной будут:
- стремительно снизится масса, до состояния анорексии;
- отсутствие желания кушать;
- отрыжка;
- сухость в ротовой полости;
- чувство тяжести в зоне брюшины;
- жажда.
Затем клиника изменяется. Увеличивается образование головки поджелудочного органа, наблюдается прорастание метастазов в других органах и тканях. Пациент сталкивается с признаками пожелтения кожи и слизистых, обесцвечивания фекалий, нестерпимым зудом и темной мочи. Бывает, с носа идет кровь, болит голова и учащается биение сердца.
Дополнительно патология развивается скапливанием жидкости в животе, возникают тромбы в венах ног, кровотечение в кишечнике, нарушится функциональность сердечной мышцы, и инфаркт селезенки.
При воспалении желчного пузыря у пациента развивается изжога, колит.
Диагностика и лечение патологий
Когда врач первично осматривает больного, выявить истинный фактор воспаления головки нереально. Доктором изучается анамнез, пациента осматривают с применением пальпации, а потом, опираясь на жалобы, определяется дальнейший план обследования. Точный диагноз поставиться, если будут пройдены лабораторные и инструментальные исследования.
анализ крови
К диагностике заболеваний относят:
- общее анализирование крови – для изучения коэффициента лейкоцитов, лимфоцитов, тромбоцитов, СОЭ, гемоглобина;
- кровь на сахар – наличие рака покажет высокую концентрацию глюкозы;
- биохимическое исследование на билирубин, диастазу, трансаминаз, холестерин и белок. Если эти значения повышены, то фиксируется рак головки поджелудочной;
- кровь на онкомаркеры;
- исследование урины – необходимо для обнаружения пигментов желчи и уробилина;
- кал исследуют на однородность, наличие непереваренной пищи, капель жировых вкраплений, жирного блеска, специфического запаха. При наличии таковых укажет на рак головки.
Чтобы получить более детальную информацию для проведения диагностики используют инструментальные методы, не исключая болезни гастроэнтерологии и подтвердить диагноз панкреатит.
- Диагностика ультразвуком.
- В гастроэнтерологии магнитно-резонансная и компьютерная томография.
- Ультрасонография поджелудочной.
- Магнитно-резонансная панкреатография.
Просмотр головки поджелудочной, с использованием данных методов позволяет получить точные сведения о величине, расположении опухоли, положении протоков поджелудочной, желчного пузыря, печени, рак пищевода и иных органов, рак тканей.
рак головки поджелудочной железы
Если какие-то вопросы небыли выяснены, пользуются инвазивными способами.
- ЭРХПГ – вводится катетер с каналом, сквозь него подают контрастное вещество, что позволяет получить снимки и взять на биопсию образец тканей. Это метод эндоскопическая ретроградная холангиопанкреатография.
- Лапароскопия – проходит с выполнением небольшого надреза на передней стенке живота, вводят лапароскоп, заполняют брюшину углекислым газом и проводят оперативное вмешательство.
Когда будут получены все результаты анализов, прописывают наиболее действенную схему терапии.
Лечение поджелудочной будет зависеть от обнаруженного заболевания, самочувствия больного. Если наблюдается объемное образование головки и имеются яркие признаки болезни, требуется госпитализация. Терапия опухолей проходит только хирургическим путем.
Рак головки поджелудочной на этапе развития лечат панкреатодуоденальной резекцией. Врач проводит удаление головки поджелудочной железы и 12-перстной кишки, следом реконструирует желчные протоки и ЖКТ. Поскольку есть риск рецидива, назначается химиотерапия. Прогноз выживаемости при раке имеет относительно низкие показатели. Большая продолжительность жизни отмечается только у лиц, кому диагностировали болезнь на первоначальных этапах 5 лет – 5-14% пациентов, на поздней стадии — 1-3%.
панкреатодуоденальная резекция
После операции прописывают комплексное лечение, чтобы восстановить работу органа. Для терапии потребуются такие препараты:
- устраняющие спазмы;
- средства, избавляющие от боли;
- чтобы уменьшить секрецию сока в желудке, соляной кислоты и стимуляции секреции употребляют ингибиторы протонной помпы;
- заместительное лечение ферментами.
Кроме того, прописывают симптоматическую терапию в индивидуальном порядке противорвотными, антигистаминными и жаропонижающими средствами.
Диета и профилактика
Чтобы от лечения железы поджелудочной был благоприятный прогноз, необходима и профилактика, которая подразумевает:
- следование здорового образа жизни;
- отказ от алкогольных напитков, курения;
- соблюдение диетического стола.
Нужно вовремя обращаться к врачу, выполнять его рекомендации.
обращение к врачу
Если заболевание поджелудочной имеет тяжелое течение, когда работа железы поджелудочной резко понижается, необходимо рационализовать питание, поэтому назначают стол №5 по Певзнеру. Такой рацион уменьшит нагрузку на орган, только исключаются жирные, соленые, острые блюда, спиртное. В основе питания будут крупы, мясо нежирных сортов. Больному кушать часто и дробно.
Если выполнять все правила, повысится качество жизни и сохранится здоровье на годы.
Источник

