Терапия при болях в поджелудочной железе
Если болит поджелудочная железа, какие лекарства принимать, — непростой вопрос. Дело в том, что орган, отвечающий за переработку пищи и синтез гормонов, подвержен изменениям, ведущим к сахарному диабету, муковисцидозу, панкреатиту и развитию опухолей. Поэтому делать самостоятельную подборку лекарственных средств опасно из-за риска развития осложнений имеющихся патологий. Лекарства для помощи поджелудочной железе подбираются специалистом с учетом причины заболевания и его симптомов, например, боли, тошноты, спазмов.

Обезболивающие и спазмолитические препараты
Все заболевания поджелудочной железы вызывают сильную боль в эпигастральной зоне и области левого нижнего ребра. Возможно распространение неприятного ощущения на грудь или поясницу. От боли в поджелудочной железе в большинстве случаев назначают:
- Диклофенак;
- Анальгин;
- Баралгин.
Необходим индивидуальный подбор препарата и его дозировки, чтобы не усугубить состояние больного.
Воспаление поджелудочной железы часто приводит к спазмам желчных протоков. В таких случаях приема одних обезболивающих средств недостаточно. Пациентам назначаются спазмолитики:
- Но-шпа. Это один из самых популярных спазмолитиков. С его помощью удается обезболить поджелудочную железу на длительное время. Следует помнить, что лечение препаратом более 3 дней может быть опасно!
- Дротаверин. Дешевый аналог Но-шпы с тем же действующим веществом в составе.
- Бускопан.
- Папаверин.
- Дюспаталин. Препарат назначается после 3 дней интенсивной терапии более сильным средством.
Обезболивающие и спазмолитические средства не способны избавить от причины болей в поджелудочной железе. Их назначают как вспомогательное средство в составе общей медикаментозной терапии. Препараты данной группы оказывают агрессивное воздействие на систему пищеварения, поэтому рекомендует обратиться к своему лечащему врачу для подбора наиболее безопасного препарата, определения дозировки и продолжительности приема.
Как часто Вы сдаете анализ крови?
Ферментные средства
Для восстановления поджелудочной железы назначают препараты с пищеварительными ферментами. Лучшим представителем данной группы по праву считается Креон, но его прием возможен далеко не во всех случаях. Все зависит от реакции организма на препарат, общего состояния, запущенности заболевания. Правильно подобрать дозировку и курс лечения гастроэнтерологу позволяют данные аппаратного и лабораторного обследования пациента.
При наличии показаний могут быть назначены следующие препараты:
- Панзинорм.
- Пангрол.
- Панкреатин.
- Фестал.
- Энзим Форте.
- Мезим Форте.
- Ферестал.
Специалисты отдают предпочтение препаратам, содержащим в своем составе панкреатин. Это вещество является успешной комбинацией протеазы, амилазы, липазы. Ферменты способствуют быстрому и легкому перевариванию углеводов и белков. Также активному расщеплению подвергается клетчатка. Благодаря качественной обработке все элементы успешно всасываются в тонком кишечнике.
Прием лекарственных средств с указанным активным веществом способствует нормализации внешнесекреторной функции поджелудочной железы.
Важно учитывать, что курс лечения может растянуться на несколько месяцев. Все зависит от степени запущенности патологии. При хронической форме заболеваний поджелудочной железы чаще всего назначается Фестал. В особо тяжелых случаях больному приходится отказываться от приема таблеток только в период обострения патологии.
В случаях, когда воспаление поджелудочной железы сопровождается дополнительной отечностью, лечащий врач может прописать курс антиферментов. К ним относят Контрикал и Гордокс.
Дополнительные приемы медикаментозной терапии для облегчения состояния больного
Прием лекарственных препаратов не обеспечивает полного и качественного излечения. Если пациент пренебрегает рекомендациями врача о составлении меню и смене образа жизни, состояние больного не изменится в лучшую сторону. Ферментная терапия и обезболивающие препараты обеспечивают желаемый результат только на фоне строгой диеты и полного отказа от потребления алкоголя, никотина, наркотических веществ,
Список медикаментов для восстановления поджелудочной железы может быть расширен за счет:
- Седативных лекарственных средств.
- Антигистаминных и желчегонных препаратов.
- Препаратов, содержащих кальций.
- Витаминных комплексов и обволакивающих лекарственных средств.
- Гормональных препаратов.
В редких случаях панкреатит может сопровождаться инфекционным поражением. Для защиты поджелудочной железы назначают антибактериальные препараты с широким спектром действия:
- Тобрамицин;
- Карбенициллин;
- Ампицилин.
Для назначения любого из лекарственных средств данной группы необходимо предварительное лабораторное исследование. Оно проводится для определения типа возбудителя инфекции и его чувствительности к различным антибиотикам.
Анальгетики обеспечивают временное избавление от боли, комплексная терапия позволяет полностью избавиться от нее. Ферментные препараты и строгая диета обязательно сопровождаются параллельным курсом приема антацидов с ингибиторами секреции. Эти препараты позволяют нейтрализовать соляную кислоту. Наиболее популярными лекарственными средствами считаются Ранитидин и Маалокс.
Маалокс допускается к приему после купирования острого состояния. В составе лекарства присутствует гидроокись алюминия и магния. Она обеспечивает не только нейтрализацию соляной кислоты, но и адсорбирующее, обволакивающее действие. Во избежание осложнений перед началом приема рекомендуется предварительная консультация с лечащим врачом.
В одних случаях необходим полный курс лечения, в других — достаточно выпить лекарство 2-3 раза.
При попытках избавиться от болей в поджелудочной железе, вызванных развитием опухолей, на ранних стадиях патологии используют сочетание болеутоляющих и антисептических препаратов. Запущенные случаи медикаментозному лечению не поддаются. С возникающими болями борются при помощи оперативного вмешательства.
Натуральные лекарственные средства
Натуральные продукты, содержащие большое количество биологически активных веществ, могут стать заменой или успешным дополнением к лекарственным средствам основного медикаментозного курса терапии. В детском возрасте, при непереносимости некоторых групп препаратов, в период беременности и лактации многие препараты оказываются противопоказаны. В этом случае натуральные лекарства остаются единственным способом справиться с патологиями поджелудочной железы.
Прополис отличается высоким содержанием витаминов, минералов и активных органических компонентов. Регулярный прием прополиса 3 раза в день помогает стабилизировать секреционную деятельность поджелудочной железы. Возможно восстановление внутренних органов при помощи меда, который съедают по 1 ст.л. натощак.
В борьбе с проявлениями панкреатита рекомендуется пить по 100 г картофельного сока перед приемом пищи. Для его приготовления используются только очищенные клубни хорошего качества. Картофельный сок быстро теряет свои полезные свойства, поэтому его необходимо пить сразу после приготовления.
Избавиться от негативных последствий приема химических препаратов на пищеварительную систему помогает овсяный отвар. Для его получения 1 стакан овса заливают 1 л воды и оставляют на 10-12 часов. Затем варят на медленном огне в течение 30 минут, снимают и убирают в темное место на 6 часов. После процеживания жидкость хранят в холодильнике. Лекарство рекомендуется выпивать 3 раза в день до еды.
Лечение патологий поджелудочной железы требует комплексной терапии. Пациенту необходимо не только избавиться от неприятных симптомов, но и исключить их повторное появление максимально быстрым и безопасным способом.
Источник
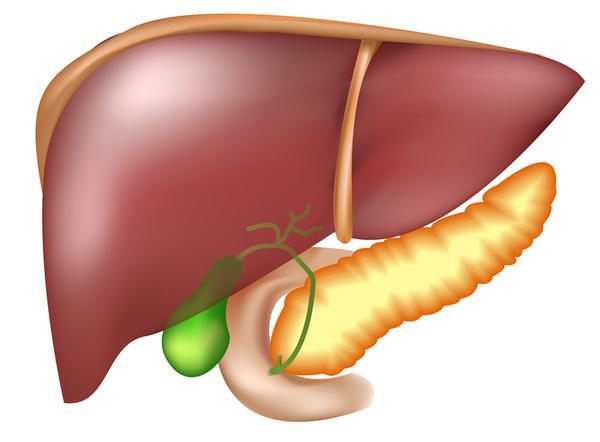
Поджелудочная железа — это важный внутренний орган, который имеет дольчатое строение. Она вырабатывает панкреатический сок, без которого невозможно пищеварение. Секрет, продуцируемый поджелудочной железой, содержит щелочи и пищеварительные ферменты: альфа-амилазу, липазу, протеазу. Эти ферменты помогают пищеварительной системе справиться с жирной, белковой и углеводной пищей.

Чаще всего боли в области поджелудочной железы вызывает воспалительный процесс — панкреатит. Он может быть как острым, так и хроническим. Впервые возникшая опоясывающая боль слева может быть симптомом острого панкреатита. Если не начать лечение вовремя, острый процесс может перейти в хронический, а далее привести к разрушению органа — панкреонекрозу — или онкологии железы, которые также сопровождаются болью.
Боли поджелудочной железы. Симптомы. Лечение
При панкреатите болевые ощущения постоянные, они не нарастают и не пропадают. Возникает сильная боль в поджелудочной железе. Симптомы этим не ограничиваются. Очень часто приступы сопровождаются тошнотой и рвотой. При остром процессе болевые ощущения намного интенсивнее, чем при хроническом. Локализация их: начинается в области желудка и переходит в левое подреберье и спину. Опоясывающая боль очень сильная, носит режущий характер. Иногда такое состояние у пациента вызывает болевой шок, от которого он может погибнуть. Поэтому при возникновении подобных симптомов нужно срочно вызывать неотложную помощь.
Хронический панкреатит протекает с периодами ремиссии и обострения. Во время обострения возникает ноющая тупая боль в поджелудочной железе. Симптомы несколько отличаются от острого процесса. Тошнота и рвота могут сопровождаться расстройством стула. Иногда воспалительный процесс протекает с серьезными осложнениями:
- панкреонекрозом — некротическим разложением поджелудочной железы;
- асцитом — скоплением жидкости внутри брюшной полости;
- формированием псевдокист.
Что провоцирует болевые ощущения?
При хроническом процессе боль может усиливаться после следующих факторов:
- праздничных застолий;
- употребления алкогольных напитков;
- обильной жирной пищи;
- принятия позы «лежа на спине».
Причины панкреатита
Заболевание острый панкреатит и его обострение в случае хронического процесса могут спровоцировать следующие факторы:
- злоупотребление алкогольными напитками (особенно вредны газированные — джин-тоники, пиво и т. п.);
- длительный прием лекарственных препаратов;
- нарушения процессов обмена в организме;
- сопутствующие болезни пищеварительной системы (язва желудка, калькулезный холецистит с блокированием желчного пузыря или удаление его и т. п.);
- переедание и предпочтение жирной пищи, соленой, острой;
- инфекционные болезни;
- аутоиммунные заболевания;
- курение.
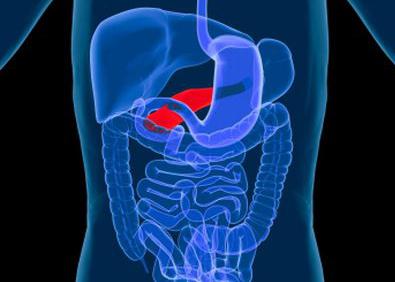
Патологии близлежащих органов также могут спровоцировать боль в поджелудочной железе. Симптомы при этом будут схожи с приступом острого панкреатита. Это следующие заболевания:
- желчнокаменная болезнь;
- холецистит;
- дискинезия желчевыводящих путей и желчного пузыря;
- пиелонефрит;
- мочекаменная болезнь;
- гастрит или язва желудка;
- хронический энтерит.
Что может облегчить боль?
Для того чтобы избежать серьезных осложнений при панкреатите и возникновении боли в поджелудочной железе (симптомы перечислены выше), нужно как можно скорее обратиться к врачу и начать лечение. Разумнее всего вызвать скорую помощь. Скорее всего, будет предложена госпитализация. До приезда врачей снять боль в поджелудочной железе, точнее, принести некоторое облегчение и уменьшить ее интенсивность, может:
- прикладывание холода к больному месту;
- временное строгое голодание;
- принятие сидячего положения с наклоном вперед или коленно-локтевого положения;
- прием препаратов «Но-шпа» или «Дротаверин»;
- если есть возможность, то следует сделать внутримышечную инъекцию этих препаратов;
- прием небольшого количества жидкости (ее надо давать больному часто по 1/4 стакана — это снизит симптомы интоксикации);
- абсолютный покой (нельзя делать резкие движения — это усиливает боль).
Холод, голод и покой
При воспалительном процессе больному нужно обеспечить холод, голод и покой. Именно эта классическая триада способствует снятию боли в поджелудочной железе. Симптомы острого панкреатита при этом несколько снижаются.
Холод нужен для того, чтобы уменьшить отек. Он прикладывается на 10-15 минут, при необходимости процедуру можно повторить вновь спустя 30-40 минут. Это способствует снижению симптомов острого воспаления и облегчает боль в поджелудочной железе. Симптомы панкреатита постепенно отступают.
Голод обеспечивает максимальную разгрузку пищеварительного тракта. При отсутствии пищи поджелудочная железа перестает вырабатывать панкреатический сок, а, как упоминалось выше, он содержит щелочи, которые могут раздражать железу. Снижение количества вырабатываемого секрета способствует снятию симптомов острого воспаления. При остром панкреатите голодание может длиться до 3-4 дней. Можно пить воду и к концу второго дня выпить немного овощного бульона. Если голод терпеть невозможно, допускается употребление небольшого количества сухарей.
Покой обеспечивается строгим соблюдением постельного режима. Острый панкреатит опасен своими осложнениями, поэтому необходимо максимально снизить физическую нагрузку. Обеспечение этих условий снижает боль в поджелудочной железе. Лечение дополняется внутривенным введением медикаментозных препаратов. Это уже делается в условиях стационара.
Боль в поджелудочной железе. Лечение медикаментозное
Для снятия симптомов общей интоксикации пациенту внутривенно вводят большое количество жидкости, при сильных болях капельницы ставят на растворе «Новокаина». Когда купирована боль в поджелудочной железе, лечение продолжают с использованием ферментозаменяющих препаратов.
Для снятия болевого синдрома используют лекарственные препараты «Но-шпа», «Баралгин», «Папаверин» в таблетированной или инъекционной форме. После отмены голода пациенту назначается щадящая диета. При недостаточной выработке собственных ферментов поджелудочной железы для лучшего пищеварения показан прием ферментозаменяющих препаратов «Фестал», «Креон», «Мезим» или «Панкреатин». Они уменьшают нагрузку на поджелудочную железу. Эти препараты принимают во время употребления пищи.
Для снижения кислотности желудочного сока может быть назначен прием таблетированных лекарственных средств «Циметидин», «Ранитидин» или «Фамотидин». Снижение кислотности способствует уменьшению воспалительного процесса и раздражения поджелудочной железы.
При хронической форме панкреатита может быть показан препарат «Октреотид», он вводится внутривенно.
Лечение преследует такие цели:
- купирование боли;
- нормализация пищеварения;
- устранение инкреторной недостаточности.
Инкреторная недостаточность — это снижение эндокринной функции. Она может привести к развитию вторичного сахарного диабета (это одно из осложнений панкреатита), при котором снижается выработка инсулина. О том, что делать, если возникла боль в поджелудочной железе (симптомы, лечение), теперь представление мы имеем. Обсудим более подробно диету.
Диета
При панкреатите рекомендуется питаться дробно, т. е. часто, но мало. Объем порции не должен превышать 200 мл. Рекомендуется 6-разовое питание.

Углеводы и жиры желательно ограничить. Предпочтительна белковая пища. Полезны кисломолочные продукты, молоко в чистом виде пациентами с панкреатитом не всегда переносится хорошо. Поэтому на нем лучше варить каши и готовить омлеты. Можно легкие протертые супы, нежирное мясо и рыбу.
Овощи и фрукты можно употреблять в сыром, вареном и запеченном виде. Супы готовить исключительно на овощном бульоне. Каши (гречневую, овсяную, рисовую) желательно варить на воде или разбавленном молоке и протирать через сито. Масло растительное или рафинированное разрешено не более 20 г в день. Яйца можно только всмятку или омлет. Полезно пить отвар шиповника.
Запрещенные продукты
Острые, жареные, жирные продукты и любые алкогольные и газированные напитки следует полностью исключить. Кроме того, нельзя употреблять в пищу:
- рассольники, щи, борщи, грибные супы;
- любые консервы;
- колбасные изделия;
- соленую икру;
- вареные вкрутую яйца;
- бананы и виноград;
- шоколад.
Народные способы лечения
Существуют и народные рецепты лечения панкреатита.
- Стакан гречневой крупы хорошо промыть и перемолоть в блендере. Залить перемолотую крупу стаканом кефира и настоять в течение ночи. Половину получившегося продукта съедают утром натощак, другую половину — перед сном.
- На протяжении 1-2 недель утром съедать по 3 финика и только спустя полчаса приступать к завтраку.
- При хроническом панкреатите полезно устраивать огуречные разгрузочные дни один раз в неделю. В течение этого дня нужно съесть 2-2,5 кг огурцов за 5-6 приемов. Другие продукты полностью исключить.
- Полезно заваривать створки белой фасоли. Это делается следующим образом: 1 ст. ложка створок заливается крутым кипятком (1 стакан), настаивается под крышкой. Также можно настаивать ее на водяной бане. Завариваем в тех же пропорциях и 15 минут держим на водяной бане. Такой настой принимают 3-4 раза в день перед едой по 1/4 стакана. Курс может длиться до двух месяцев.
При возникновении боли в поджелудочной железе лучше не заниматься самолечением, а обратиться за квалифицированной медицинской помощью.
Источник
Поскольку поджелудочная железа выполняет функцию, связанную с пищеварением, то при ее заболевании происходят изменения в работе ЖКТ. Это крайне опасно для здоровья и чревато неприятными последствиями. Поэтому при патологии без медикаментозной терапии не обойтись. Таблетки от боли в поджелудочной железе применяются на начальных стадиях лечения, поскольку первым признаком заболевания является боль.

Функции поджелудочной железы и симптомы при ее поражении
Поджелудочная железа – это орган, роль которого недооценивать нельзя. Она производит ферменты, необходимые в процессах пищеварения, и образует ряд гормонов. Среди гормонов важную функцию выполняет инсулин, который контролирует обмет глюкозы в тканях и ее уровень в крови.

При дисфункции железы прекращается нормальное переваривание пищи, нарушается всасывание питательных веществ, что отражается на обменных процессах. Патология может быть связана с нарушениями в развитии органа, злокачественными опухолями и процессом воспаления. Последний вариант встречается наиболее часто.
Важно! Клиническая картина связана с причиной патологии и острой или хронической стадии развития. Симптоматика зависит от возраста больного, быстроты протекания процессов обмена веществ, индивидуальных особенностей. Самостоятельно поставить диагноз невозможно, нужны лабораторные исследования.
Причины заболевания и симптомы его проявления
При воспалительных процессах в тканях поджелудочной железы развивается панкреатит, который сопровождается отеком органа, отмиранием и распадом его тканей. Нарушается не только структура железы, но и ее функции.
Причинами заболевания является
- неконтролируемый прием алкоголя,
- несбалансированное питание (обилие жирной пищи и полуфабрикатов),
- наличие желчекаменной болезни,
- сбои в работе гормональной системы,
- голодание и применение диет, наносящих вред здоровью.
Панкреатит может развиваться на фоне хронических заболеваний ЖКТ, травм брюшной полости, хирургического вмешательства и основное его проявление – это боль. Болевые ощущения возникают в результате отека или некроза тканей, воспаления брюшины (перитонит).

Признаки и симптомы болезни поджелудочной железы:
- Тупая тянущаяся или острая режущаяся боль, которая зависит от силы и характера поражения органа. Боль не зависит от приема пищи и нарастает со временем, если больной избегает лечения. В случае развития панкреонекроза наступает болевой шок, который может привести к смерти.
- Явления диспепсии (нарушение процессов пищеварения): потеря аппетита, тошнота, рвота, диарея. Эти симптомы проявляются на начальных этапах заболевания и связаны с приемом алкоголя или лекарственных средств.
- Тошнота, которая предшествует рвоте. Рвота сопровождает заболевание в 80% случаев, но после нее облегчения не наступает, что является последствием интоксикации. Вначале рвет только что съеденной пищей, в дальнейшем наблюдается рвота желчью.
- Обезвоживание возможно из-за частой рвоты. При этом снижается упругость кожи, наблюдается сухость слизистых оболочек, сбой сердечного ритма, больного мучает жажда. Нарушается кислотно-щелочной баланс крови, происходит закисление крови или ацидоз.
- Неустойчивость стула, которая проявляется чередованием запоров или поносов. Это вызвано отсутствием в кишечнике ферментов, которые вырабатываются железой. Вначале наблюдается вздутие и метеоризм, потом следует запор и заканчивается все диареей. Затем этот процесс повторяется.
- Кожные изменения выражаются в бледности или желтушности (из-за сдавливания желчных протоков) кожи. В результате интоксикации и дыхательных расстройств наблюдается синюшность: пальцев, носогубного треугольника, области пупка или других отделов живота, что связано с изменениями кровообращения в брюшной полости.
Подробнее читайте в этой статье.
Панкреатит может развиваться в острой или хронической форме. Исходя из формы заболевания симптомы могут несколько отличатся. Более четкая клиническая картина наблюдается при проявлении болезни в острой стадии развития.
Диагностика

При первичном осмотре врач проводит пальпацию. Благодаря такому простому методу можно делать предварительные прогнозы. Если болит в левой части под ребрами, это может быть связано с проблемами в поджелудочной железе.
Далее проводят лабораторные исследования, при которых наиболее важен показатель крови. Наличие в крови большого количества лейкоцитов и увеличение в сыворотке фермента амилазы (участвует в метаболизме углеводов) свидетельствуют об острой стадии панкреатита. При диагностике используют методы УЗИ, рентген, компьютерную томографию. Смотрят уровень ферментов в желудочном соке и их соотношение.
Особенности лечения
При нарушениях функциях железы и острых формах протекания патологии больного госпитализируют. Ему назначается медикаментозная терапия, в которую входят
- лекарства, воздействующие на секрецию желудочного сока,
- препараты-ферменты для восполнения их недостатка,
- анальгетики, которые помогают снять боль,
- спазмолитические средства.
Но без правильно подобранных продуктов питания лечение сводится к нулю. Поэтому диета при заболеваниях поджелудочной железы играет первостепенную роль.
В чем эффективность таблетированных форм?

Лечение таблетками имеет ряд преимуществ перед другими лекарственными формами:
- Проходя через органы ЖКТ, они всасывают через желудок и кишечник в кровь, начиная воздействовать на поджелудочную железу.
- Некоторые препараты действуют непосредственно на кишечник, не попадая в кровь (например, ферменты).
- Прием таблетированных форм больной может контролировать сам. Их можно принимать самостоятельно в домашних условиях.
- Таблетки не вызывают неприятных или болевых ощущений, как, например, инъекции.
Прием лекарства в виде таблеток требует консультации врача и применения их в точных дозировках. Причем ряд средств имеют противопоказания и побочные эффекты. Кроме того, среди них есть как недорогие, так и дорогостоящие лекарства.
Прием лекарственных препаратов
Панкреатит не относится к заболеваниям, с которыми организм может справиться сам. И высказывание «само пройдет» при таком диагнозе совершенно неуместно. Лечение может проходить дома или в стационаре исходя их тяжести и степени запущенности заболевания.
Терапия должна решить следующие задачи: устранить боль, нормализовать работу ЖКТ и микрофлору кишечника, повысить уровень ферментов до нужного значения, восстановить гормональный баланс. Для этого и требуются проверенные и эффективные препараты, которые уже «проявили» себя в борьбе с панкреатитом.
— Спазмолитики и анальгетики – средства при боли в поджелудочной железе. Убрать спазм с кишечной мускулатуры помогают спазмолитики. Для дополнительного устранения боли используют препараты смешанного типа. При острых приступах первоочередным является устранение болевого синдрома.
— Средства для компенсации ферментативной недостаточности – это ферменты, за счет которых дисфункция железы не оказывает такого влияния на пищеварительный тракт. Благодаря им нормализуется работа ЖКТ, а также снижается возможность обострения заболевания. Ферменты делятся на:
- средства, в составе которых есть желчь: они действуют эффективно, но не назначаются при заболеваниях ЖКТ,
- средства, состоящие исключительно из ферментов: их не принимают длительно, поскольку дисфункция поджелудочный железы усиливается, она перестает сама вырабатывать ферменты.
— Антациды снимают вторичные симптомы заболевания. Обычно при панкреатите вырабатывается избыточное количество соляной кислоты в желудке, для нейтрализации которой и применяют антициды. За счет снижения кислотности уменьшается разрушение ферментов.
— Антисекреторные препараты обладают обезболивающим действием, уменьшают выработку соляной кислоты, снимают абдоминальный синдром. Обычно их назначают при хроническом протекании заболевания.
Важно! Когда болит поджелудочная железа, то наблюдается общая интоксикация, нарушение моторики кишечника, тошнота и рвота. Все эти симптомы также снимаются с помощью лекарственных средств в ходе лечебной терапии.
Лечение панкреатита при беременности – задача непростая. Облегчение состояния основано на минимальном приеме лекарств и максимальном использовании диетического питания с ограниченным потреблением жиров, увеличением в рационе белков, овощей и фруктов. Для снятия болей употребляют спазмолитики, выбор ферментативных препаратов невелик. Основное лечение назначается после рождения ребенка.
Препараты при панкреатите и ход лечения назначает врач, исходя из состояния больного и результатов обследования. Важно полностью пройти курс лечения, чтобы заболевание плавно не перетекло в хроническую форму.

Применение гомеопатических средств
Гомеопатия сегодня широко используется в терапии различных заболеваний. В основу этой формы лечения положен принцип подобия: если в больших дозах средство способно вызвать заболевание, то в малых – излечить его. К такому способу борьбы с недугом можно относится по-разному, но игнорировать его не стоит.
Гомеопатия для поджелудочной железы рекомендует ряд средств, направленных не только на купирование болезни, но и на выздоровление. Например:
- «Апис» хорошо помогает в период обострений, снимая воспалительные процессы;
- «Нукс Вомика» нормализует уровень желчи и ее продвижение по кишечному тракту;
- «Ликоподий» применяют при застое желчи;
- «Ирис Верзиколор» снимает боль, воздействуя непосредственно на поджелудочную железу и являясь одним из лучших средств.
После того, как обострение купировано, все эти гомеопатические средства можно продолжать использовать, меняя степень разведения и создавая менее концентрированные растворы.
Важно: При лечении болезней поджелудочной железы используют народные средства, которые действуют достаточно эффективно, например, мох крифеи, который снимает приступы тошноты и болевой синдром (стоит дорого). Существует множество доступных каждому рецептов из трав средней полосы России, которые используют параллельно с медикаментозной терапией.
Диета при панкреатите

Питанию при заболеваниях поджелудочной железы уделяется первостепенное значение. Основной упор следует сделать на белковую пищу, уменьшив содержание углеводов и жиров в рационе. Недопустимо использование жареной пищи и грубой клетчатки. Следует организовать 5-6-разовое питание, то есть употреблять пищу небольшими порциями, но часто.
Что делать в период обострения болезни? Пить минеральную воду или просто воду, отвар шиповника в больших количествах (5-6 стаканов в день). Вода выводит токсические соединения и частично снимает болевой синдром. Первые двое суток обострения рекомендовано голодание. Затем больному предлагается низкокалорийное питание, из которого исключены жиры, соль, специи, любые блюда, способствующие секреции желудочного сока.
В период затухающего обострения нужно учитывать механический и биохимический состав блюд, чтобы они не раздражали слизистые оболочки кишечника. В питании используется диета №5. Она предполагает
- баланс жизненно необходимых веществ: белков, жиров, углеводов;
- наличие в пище водо- и жирорастворимых витаминов;
- запрет на соленое, острое, копченое, пряное.

Пища готовится на пару. Больной ее употребляет в измельченном и протертом виде. Блюда должны быть теплыми, но не горячими. Порции предлагаются небольшие, чтобы не увеличивать нагрузку на ЖКТ.
Важно! Диетическое питание при острой форме протекания болезни назначается от полугода до года. Выздоровление зависит не столько от лекарственных средств, которые купируют патологию, сколько от правильного питания, основанного на советах врача. При хронической форме больному пожизненно рекомендован стол №5.
Полезные продукты для нормальной работы поджелудочной железы:
- тушеные или отварные овощи,
- овощные супы,
- мясо, рыба, птица только в постном виде,
- молочные или приготовленные на воде каши,
- некислые молочные продуты, паровые творожные запеканки,
- слегка подсушенный пшеничный хлеб,
- ограниченно – варенье или мед (несколько ложек в день),
- из напитков – кисель, компот, слабо заваренный чай.
Нужно будет полностью исключить из питания следующие напитки: алкоголь, сладкие соки и газированные напитки, кофе и какао. Недопустимы сало и кулинарные жиры. Придется отказаться от кондитерских изделий, шоколада и мороженного. Не разрешается употребления яиц в любом виде. И любителям инжира, винограда, бананов и фиников придется о них забыть.
Подробнее о полезных продуктах для поджелудочной читайте здесь.
Мы рассмотрели заболевание поджелудочной железы на примере панкреатита. Существуют и другие не менее опасные патологии этого органа. Чтобы их избежать, старайтесь не дожидаться боли и приезда скорой помощи, а питайтесь правильно, продумывайте свое повседневное меню. Это залог вашего хорошего самочувствия сегодня и надежда на здоровое будущее завтра.

Врач сайта: Антон палазников
Врач-гастроэнтеролог, терапевт
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Источник