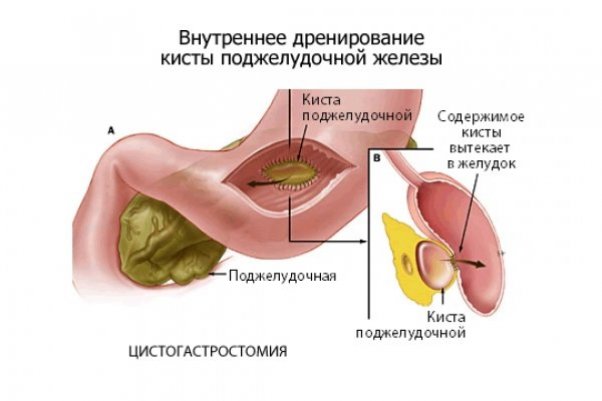
Топографическая анатомия поджелудочной железы видео
Оглавление темы «Топография поджелудочной железы.»:
1. Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
2. Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
3. Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
4. Болезни поджелудочной железы — методы диагностики
5. Оперативная хирургия поджелудочной железы
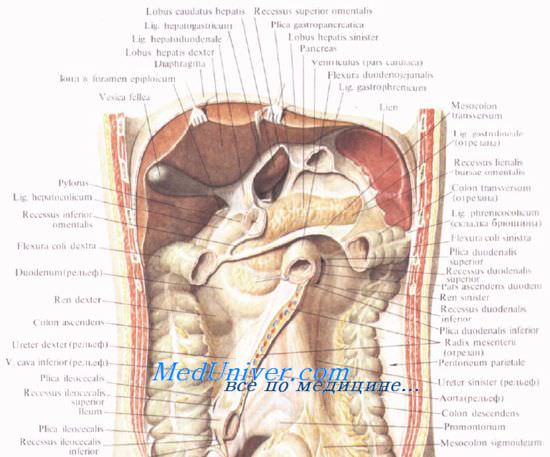
Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
Головку поджелудочной железы охватывает сверху, снаружи и снизу двенадцатиперстная кишка, прочно фиксируя ее вместе с общим желчным и поджелудочными протоками.
Позади головки поджелудочной железы наиболее кнаружи располагается нижняя полая вена. Кнутри от нее, прилегая к головке или в ее толще, проходит ductus choledochus. Рядом с ним располагается v. mesenterica superior, затем одноименная артерия. Эти сосуды лежат в incisura pancreatis.
Выйдя из-под нижнего края поджелудочной железы, верхние брыжеечные сосуды ложатся на переднюю поверхность горизонтальной или восходящей части двенадцатиперстной кишки. Верхние брыжеечные сосуды и нижнюю полую вену разделяет расположенный на нижнем крае головки крючковидныи отросток, processus uncinatus [Winslow].
Позади головки поджелудочной железы происходит слияние верхней брыжеечной и селезеночной вен, в результате чего образуется воротная вена, v. portae.
Опухоли головки поджелудочной железы могут сдавить воротную вену, в результате чего возникает портальная гипертензия, сопровождающаяся определенным симптомокомплексом: резким увеличением селезенки (спленомегалией), скоплением жидкости в брюшинной полости (асцитом) и кровотечением из расширенных вен в области портокавальных анастомозов. К уже известным анастомозам на передней брюшной стенке и в области пищеводно-кардиального соединения следует добавить и портокаваль-ные анастомозы в области прямой кишки (о них речь пойдет ниже). Опухоль может сдавить и расположенный рядом ductus choledochus, что проявляется развитием механической желтухи.
Иногда головка поджелудочной железы располагается ниже брыжейки, тогда она может прилегать к брюшине в области sinus mesentericus dexter. В этом случае спереди от нее лежат петли тонкой кишки и правая часть поперечной ободочной кишки.
Тело поджелудочной железы представляет среднюю, наибольшую часть органа. На передней поверхности тела расположен выступающий вперед сальниковый бугор, tuber omentale. Передняя поверхность тела поджелудочной железы прилегает к заднему листку париетальной брюшины, являющейся задней стенкой сальниковой сумки, а через нее — к задней стенке желудка. Сальниковый бугор часто располагается вблизи нижней поверхности правой доли печени.
У верхнего края тела поджелудочной железы располагается truncus coeliacus. По верхнему краю тела в правой его части идет a. hepatica communis, а влево позади верхнего края железы или вдоль него, иногда заходя на переднюю поверхность, располагается селезеночная артерия, a. splenica (lienalis), направляющаяся к селезенке.
Позади тела поджелудочной железы, ниже артерии, располагается v. splenica (lienalis), образующая углубление в ткани железы. Несколько глубже позади тела и хвоста железы располагаются почечные и нижние надпочечные сосуды, левая почка и надпочечник.
Нижний край поджелудочной железы прилегает к брыжейке поперечной ободочной кишки. Снизу к телу прилегает flexura duodenojejunalis.
Слева, к хвосту поджелудочной железы, прилегает flexura coli sinistra.
Видео анатомии поджелудочной железы
Анатомия поджелудочной железы на препарате трупа разбирается Здесь
— Вернуться в оглавление раздела «Топографическая анатомия и оперативная хирургия.»
Источник
ПЖ — непарный железистый орган, расположенный в забрюшинном пространстве на уровне 1—11 поясничных позвонков. Длина железы в среднем составляет 18—22 см, средняя масса — 80-100 г. В ней различают 3 анатомических отдела: головку, тело и хвост. Головка ПЖ прилежит к ДПК, а хвост расположен в воротах селезёнки. Толщина железы в различных отделах составляет 1,5—3см. Передняя и нижняя поверхности тела ПЖ покрыты брюшиной. ПЖ имеет тонкую соединительнотканную капсулу и слабо выраженные соединительнотканные перегородки. Кпереди от ПЖ располагаются желудок и начальный отдел ДП К. Головка ПЖ лежит в подковообразном изгибе ДПК.
Позади головки ПЖ проходят нижняя полая и воротная вены, правые почечные артерия и вена, общий жёлчный проток. К задней поверхности тела прилежит аорта и селезеночная вена, а позади хвоста находятся левая почка со своими артерией и веной и левый надпочечник (см. рис. 1-2).

Рис. 1-2. Топографическая анатомия поджелудочной железы. На рисунке схематически представлено изображение поперечного среза верхних отделов брюшной полости
Главный (вирсунгов) проток ПЖ образуется путём слияния дольковых протоков и проходит в толще органа от хвоста до головки, ближе к задней поверхности. Диаметр ГПП у взрослого человека составляет 1—2 мм в области хвоста и тела и 3—4 мм в области головки, где ГПП в 60% случаев сливается с добавочным (санториниевым) протоком (см. рис. 1-3).

Рис. 1-3. Строение поджелудочной железы. Показана анатомическая взаимосвязь общего жёлчного протока и протоков поджелудочной железы
Проток ПЖ сливается с общим жёлчным протоком, образуя печён очно-поджелудочную ампулу, и открывается в ДПК на вершине её большою (фатерова) сосочка. В 20—25% случаев протоки впадают в ДПК раздельно, что зависит от различных вариантов развития протоковой системы (см. рис. 1-4). Так, в 10% случаев происходит атрофия терминального отдела вирсунгова протока и ПЖ дренируется через санториниев проток — такой вариант развития называют расщеплённой ПЖ (pancreas division) и относят к аномалиям развития органа. Длина ГПП составляет 18—20 см.

Рис. 1-4. Анатомическая конфигурация внутрипанкреатической протоковой системы. Показано примерное процентное соотношение каждого из возможных вариантов развития
Интрамуральные отделы обшего жёлчного протока и протока ПЖ, а также печёночно-поджелудочная ампула окружены гладкомышечными волокнами, формирующими сфинктер Одди, регулирующий порционное поступление жёлчи и сока ПЖ в ДПК. Местоположение фатерова соска вариабельно, но чаще всего он расположен в 12—14 см от привратника. Сфинктер Одди имеет довольно сложное строение и формально не является общим для обоих протоков (см. рис. 1-5).

Рис. 1-5. Строение сфинктера Одди
Описаны следующие мышечные образования, формирующие сфинктер Одди.
• Сложная мышца сосочка ДПК, состоящая из мышц:
— сфинктера основания сосочка;
— дилататора сосочка;
— сфинктера отверстия сосочка.
• Собственный сфинктер общего жёлчного протока (сфинктер Вестфаля), расположенный на границе со сфинктером основания сосочка.
• Собственный сфинктер протока ПЖ.
Что касается особенностей структуры самих гладкомышечные образований сфинктера Одди, то в целом они идентичны другим гладкомышечным клеткам во всех внутренних органах.
Как видно из рисунка, сфинктер функционирует так, что не только отделяет общий жёлчный проток и ГПП от просвета ДПК, но и на большом протяжении разделяет вышеуказанные протоки друг от друга.
Сфинктерный аппарат системы жёлчеотделения и протоков ПЖ выполняет комплексные функции, с одной стороны, обеспечивая рациональное расходование жёлчи и панкреатического сока путём ограничения потока жёлчи и панкреатических соков в ДПК между приёмами пищи, и, с другой стороны, предотвращая обратный ток жёлчи и кишечного содержимого в жёлчные протоки и ГПП и облегчая (способствуя) наполнение жёлчного пузыря. Эти функции обусловлены и способностью сфинктера создавать высокий градиент давления между системой протоков и ДПК. Сфинктер Одди способствует подъёму давления в общем жёлчном протоке, благодаря чему эта величина различается на разных уровнях жёлчного протока — от 4 до 10 мм рт.ст.
Данные функции, в первую очередь, выполняют расположенный в общем жёлчном протоке, перед ампулой, сфинктер Вестфаля (т. sphincter ductus choledochi) и сфинктер печёночно-поджелудочной ампулы, работающие во взаимосвязи со сфинктером панкреатического протока. Кроме того, сфинктерный аппарат большого сосочка ДПК отвечает за регуляцию давления в полости ДПК.
Вместе с тем мышечные образования сфинктера Одди работают и как мощный насос, обеспечивая интенсивное поступление жёлчи и секрета ПЖ в полость ДПК в процессе пищеварения.
Моторная активность сфинктерного аппарата фатерова соска находится под контролем сложных нейро-гуморальных механизмов. К медиаторам, регулирующим деятельность сфинктера, относят энкефалины и эндорфины, субстанцию Р, оксид азота, вазоактивный интестиналъный полипептид (ВИП), нейропептид Y, холецистокинин (ХК) и кальцитонин-связанный пептид.
Таким образом, отдельные части сфинктера Одди предотвращают рефлюкс содержимого ДПК в вирсунгов проток и жёлчные протоки, жёлчи в ГПП, панкреатического секрета — в систему жёлчных протоков. Измерение давления с помощью микроканюляции протоков свидетельствует о более высоком давлении в протоке ПЖ по сравнению с давлением в общем жёлчном протоке. Имеет ли эта разница давлений какое-либо физиологическое значение, доподлинно до сих пор не известно.
Головка ПЖ получает кровоснабжение через печёночную артерию (a. hepatica), переднюю и заднюю поджелудочно-двенадцатиперстные артерии. Перешеек и тело ПЖ снабжаются вариантно отходящими ветвями общей печёночной и желудочно-двенадцатиперстной артерий, а также правой желудочно-сальниковой артерией. В области перешейка иногда лежит вариантно отходящая от общей печёночной, верхней брыжеечной, чревной, селезёночной или желудочно-двенадцатиперстной артерии так называемая тыльная поджелудочная артерия. Располагаясь на границе тела и головки ПЖ, она служит анастомотическим пограничным ориентиром. Тело ПЖ получает кровь из селезёночной артерии через крупную ветвь — большую поджелудочную артерию Гаплера. Она может отходить одним или двумя-гремя стволами, широко анастомозирующими друг с другом и с другими артериями.
В результате соединения поджелудочной артерии в области тела и хвоста ПЖ образуется два внутриорганных анастомоза, расположенных вдоль нижнего и верхнего краёв органа. Вместе с артериальными дугами головки эти анастомозирующие ветви образуют замкнутый пери-панкреатический артериальный круг, отдающий по передней и задней поверхности ПЖ на всём своём протяжении ветви, анастомозируюшие между собой. Таким образом, артериальная система паренхимы ПЖ представляет собой трёхмерную внутриорганную сеть широко анастомозируюших между собой сосудов.
Венозный отток осуществляют одноимённые венозные сосуды, идущие параллельно артериям. Вся кровь, оттекающая от ПЖ, поступает в воротную вену и далее в печень. Лимфатический отток от ПЖ происходит через лимфатические узлы, расположенные по ходу кровеносных сосудов (парапилорические, панкреатодуоденальные лимфатические узлы и лимфатические узлы ворот селезёнки).
ПЖ относится к «чемпионам» по объёму кровотока на 100 г ткани: натощак кровоток составляет 50—180 мл/мин на 100 г ткани, а при стимулированной секреции — до 400 мл/мин на 100 г ткани. Немаяоважной особенностью кровоснабжения ПЖ считают высокую диффузионную проницаемость кровеносных сосудов: в покое она составляет 0,1—0,3 мл/ мин на 100 г ткани ПЖ; при функциональной гиперемии она возрастает до 1,5—20 мл/мин на 100 г. Приведённые данные свидетельствуют о высоких потребностях железы в кровоснабжении и, следовательно, в пластических материалах, энергии и кислороде, а также в элиминации метаболитов.
Поджелудочная железа имеет симпатическую и парасимпатическую иннервацию — из чревного сплетения и блуждающих нервов. Вегетативная иннервация включает эфферентные (двигательные) и афферентные (чувствительные) нервные волокна. Центр симпатической иннервации находится в сегментах спинного мозга Тh5—Th9, затем в составе симпатических нервов аксоны нейронов направляются к чревному сплетению и ПЖ. Эти нервы иннервируют интрапанкреатические кровеносные сосуды и нервные узлы, а также несут волокна болевой чувствительности.
Парасимпатическую иннервацию осуществляет блуждающий нерв. ПЖ также получает иннервацию от нейронов метасимпатической нервной системы. Наконец, ПЖ содержит ряд нервных волокон, контролирующих кровеносные сосуды, ацинарные и островковые клетки — эти нервные волокна оплетают ацинусы железы, располагаются вокруг сосудистой сети и вокруг островков Лангерганса. Главными нейромедиаторами, ответственными за экзокринную функцию ПЖ, служат ацетилхолин, ВИП, гастрин-рилизинг пептид и др. Объединение нервной и гуморальной регуляции составляет систему контроля над деятельностью ПЖ. Таким образом, нейроны в ПЖ вовлечены в процесс контроля за эндокринными и экзокринными функциями органа.
Иннервация жёлчевыводящей системы, ПЖ и ДПК имеет общее происхождение, что предопределяет тесную взаимосвязь их функционирования. Жёлчевыводящая система также получает иннервацию от нервных симпатических и парасимпатических структур. Волокна симпатических нервов, направляясь от симпатического ствола, через внутренностные нервы входят в звёздчатый узел, где встречаются с волокнами блуждающего нерва. Кроме того, жёлчные пути иннервирует и правый диафрагмальный нерв.
Нервные волокна симпатического и парасимпатического происхождения обнаруживаются также непосредственно в области сфинктерного аппарата жёлчного пузыря и протоковой системы жёлчевыводящих путей. В жёлчном пузыре, пузырном протоке и общем жёлчном протоке имеются нервные сплегения и ганглии, подобные таковым в ДПК.
Многочисленные нервные волокна залегают в мышечном слое, вокруг кровеносных сосудов и в слизистой оболочке системы жёлчеотделения. Сплетения жёлчевыводящей системы и ПЖ тесно связаны с автономной нервной системой ДПК, ее сплетениями, что имеет существенное значение в координации деятельности этих органов и остальной части желудочно-кишечного тракта (ЖКТ).
Маев И.В., Кучерявый Ю.А.
Источник
Раздел 3.2.1. Ультразвуковая диагностика заболеваний поджелудочной железы.
3.2.2.1.
ТЕМА: Нормальная и ультразвуковая анатомия поджелудочной железы.
(автор – доцент, д.м.н. Кушнеров А.И.)
УЧЕБНЫЕ ВОПРОСЫ:
1. Нормальная анатомия
2. Топографическая анатомия поджелудочной железы.
3. Кровоснабжение поджелудочной железы.
4. Размеры поджелудочной железы в норме.
5. Нормальная эхогенность поджелудочной железы.
1.Нормальная анатомия поджелудочной железы.
Поджелудочная железа является второй по величине пищеварительной железой, а также железой внутренней секреции. Это сложная альвеолярно-трубчатая железа, покрытая тонкой соединительной капсулой, через которую просматривается рельеф органа, имеющего дольчатое строение.
Поджелудочная железа представляет собой удлиненный орган серовато-розового цвета, который расположен в брюшной полости, лежит поперечно на уровне I-II поясничных позвонков, забрюшинно, позади желудка, отделяясь от него сальниковой сумкой. Брюшина покрывает переднюю и частично нижнюю поверхность поджелудочной железы (экстраперитонеальное положение).
Длина поджелудочной железы 14-18 см, ширина 3-9 см, толщина 2-3 см. Масса ее у взрослого человека около 80 г.
Иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, преимущественно правого, и симпатическими нервами из чревного сплетения.
2.Топографическая анатомия поджелудочной железы.
В органе выделяют головку, тело и хвост.
Головка поджелудочной железы расположена на уровне I–III поясничных позвонков в петле двенадцатиперстной кишки, вплотную прилегая к ее вогнутой поверхности. Задней поверхностью головка лежит на нижней полой вене, спереди ее пересекает поперечная ободочная кишка. Головка поджелудочной железы сзади уплощена, на границе ее с телом по нижнему краю располагается вырезка поджелудочной железы. Головка железы имеет крючковидный отросток, который направлен книзу и назад, окружая верхнюю брыжеечную вену и начало воротной вены. Крючковидный отросток располагается книзу от тела поджелудочной железы, поэтому очень важно сканировать поджелудочную железу на всем протяжении, чтобы не пропустить рак крючковидного отростка.
Тело поджелудочной железы, имеющее трехгранную форму, пересекает справа налево тело I поясничного позвонка и переходит в более узкую часть – хвост железы, достигающий ворот селезенки. Тело железы имеет три поверхности (переднюю, заднюю, нижнюю) и три края (верхний, передний, нижний). Передняя поверхность направлена кпереди, имеет небольшую выпуклость – сальниковый бугор, обращенный в сторону сальниковой сумки. Задняя поверхность прилежит к позвоночнику, нижней полой вене, аорте и к чревному сплетению. Нижняя поверхность направлена книзу и кпереди. Эти поверхности поджелудочной железы отделены друг от друга соответствующими краями.
Хвост поджелудочной железы уходит влево и вверх к воротам селезенки. Позади хвоста поджелудочной железы находятся левый надпочечник и верхний конец левой почки.
Выводной проток поджелудочной железы начинается в области хвоста железы, проходит в теле и головке органа слева направо, принимает более мелкие протоки и впадает в просвет нисходящей части двенадцатиперстной кишки на ее большом сосочке, предварительно соединившись с общим желчным протоком. В конечном отделе протока имеется сфинктер протока поджелудочной железы. В головке железы формируется добавочный проток поджелудочной железы, открывающийся в двенадцатиперстной кишке на ее малом сосочке. Иногда добавочный проток анастомозирует с главным протоком железы.
Вещество долек поджелудочной железы по большей части образовано ацинусами — концевыми отделами, которые выполняют внешнесекреторную функцию и составляют основную массу железы. Между дольками находится внутрисекреторная часть железы – панкреатические островки (островки Лангерганса), относящиеся к эндокринным железам. Образующиеся в островковых клетках гормоны инсулин и глюкагон поступают непосредственно в кровь благодаря тому, что скопления клеток островков не имеют собственной капсулы, пронизаны хорошо развитой капиллярной сетью, а в самих островках соединительной ткани совсем немного.
3.Кровоснабжение поджелудочной железы.
К поджелудочной железе подходят передняя и задняя верхние панкреатодуоденальные артерии (из гастродуоденальной артерии), нижняя панкреатодуоденальная артерия (из верхней брыжеечной артерии) и панкреатические ветви (из селезеночной артерии). Ветви этих артерий широко анастомозируют в ткани поджелудочной железы. Панкреатические вены впадают в селезеночную вену, которая прилежит к задней поверхности поджелудочной железы, у ее верхнего края, в верхнюю брыжеечную вену и в другие притоки воротной вены (нижняя брыжеечная, левая желудочная).
Лимфатические сосуды поджелудочной железы впадают в пакреатические, панкреатодуоденальные, пилорические и поясничные лимфатические узлы.
4.Размеры поджелудочной железы в норме.
Железа может быть инфильтрирована ретроперитонеальным жиром
при ожирении пациента. Это может затруднить определение границ поджелудочной железы.
Размеры железы очень изменчивы. В основном с возрастом железа уменьшается в размерах и становится более эхогенной. Как и в отношении любого другого органа, фактические размеры служат только как ориентир в оценке железы.
Средняя толщина поджелудочной железы (передне-задний размер):
Головка — 2.5 — 3.5 см
Тело — 1.75 — 2.5 см
Хвост — 1.5 — 3.5 см
Главный панкреатический проток может визуализироваться более чем у 85% пациентов (в зависимости от качества сканера). Он выглядит как гипоэхогенная трубка около 1.3 мм в диаметре, хотя чаще проток выглядит как эхогенная тонкая линия. Калибр главного панкреатического протока увеличивается с возрастом. Диаметр нормального панкреатического протока обычно не превышает 2 мм, хотя в головке поджелудочной железы он может достигать 3 мм.
Размеры протока:
· Средний нормальный диаметр протока — 1.3±0.3 мм.
3 мм в головке,
2 мм в теле и
1,6 мм в хвосте
верхней границей нормы считают 2,5 мм.
· Средний диаметр протока у больных желчнокаменной болезнью — 1-4 мм.
· Диаметр протока при остром панкреатите — 2.9±1.1 мм.
· Диаметр протока при разрешившемся панкреатите — 1,7±0.5 мм.
Избыточное внимание к размерам может привести к ошибке в диагнозе. Часто более важно получить общее представление о форме и структуре ткани железы.
5.Нормальная эхогенность поджелудочной железы.
Эхогенность нормальной поджелудочной железы должна быть однородной и сравнивается с эхогенностью печени. У 52% пациентов — более высокой эхогенности, чем печень, у 48% — такой же эхогенности. У детей железа менее эхогенная, чем у взрослых и относительные размеры ее несколько больше. Очаговые аномалии контура или нарушение эхогенности подозрительны в отношении объемного образования или опухоли.
Снижение эхогенности крючковидного отростка — вариант нормы. Оно может наблюдаться из-за уменьшения содержания жировой ткани, так как отросток и вся остальная поджелудочная железа имеют разный состав. Область сниженной эхогенности должна иметь четкие границы, не должна иметь сосудистых смещений или объемных дефектов. Диагноз можно подтвердить на КТ или МРТ, где находят увеличение плотности из-за снижения содержания жира.
Источник