Тромбофлебит и рак поджелудочной железы

Мигрирующий тромбофлебит, ассоциированный с опухолью, (или синдром Труссо) рассматривается как вариант паранеопластического процесса, то есть «медицинский знак» присутствия у пациента онкопатологии. Синдром проявляется эпизодами воспаления сосудов с образованием в них сгустков крови, которые периодически повторяются и возникают в нехарактерных для поверхностного тромбофлебита местах, таких как туловище и верхние конечности. В проекции подкожных вен образуются болезненные уплотнения, которые со временем исчезают, но появляются в других местах («мигрируют»). Этот синдром наиболее часто встречается при раке поджелудочной железы и легких. Синдром Труссо еще называют мигрирующий поверхностный тромбофлебит, канцерогенный тромбофлебит и тромбоэмболия, ассоциированная с опухолью.
История синдрома Труссо
Андре Труссо
Французский врача Андре Труссо — первый, кто предположил, что при онкологическом процессе наблюдается гиперкоагуляция, то есть склонность к тромбообразованию. В 1860 году он опубликовал работу, в которой описал несколько случаев возникновения у больного с онкозаболеванием мигрирующего тромбофлебита. А также предположил, что появление тромбозов связано с изменением состава крови при раковой патологии.
Также доктор Арман Труссо первый предположил, что повторяющиеся эпизоды тромбофлебита могут быть «предтечей» появления симптомов рака. В его работе указывалось, что рецидивы тромботических эпизодов — признак присутствия злокачественной опухоли. По иронии судьбы, в 1865 году он обнаружил у себя тромбофлебит левой ноги и сделал прогноз в отношении своего заболевания. Через 2 года он умер от рака желудка.
Рекомендуем прочитать статью о тромбофлебите после операции. Из нее вы узнаете о том, что собой представляет венозная тромбоэмболия, факторах риска после операции, клинических проявлениях и диагностике, профилактических мероприятиях.
Синдром Труссо как паранеопластический процесс
Паранеопластический синдром — это комплекс симптомов, которые обусловлены не локальными или метастатическими проявлениями самой опухоли, а связаны с продукцией злокачественными клетками биологически активных веществ. Появление этих субстанций в крови приводит к возникновению неспецифических реакций организма. Бывают ситуации, когда паранеопластический синдром появляется раньше, чем симптомы, связанные непосредственно с раком.
Мигрирующий тромбофлебит чаще всего встречается при раке легкого и раке поджелудочной железы
У больных с активным онкологическим процессом имеется склонность к формированию сгустков крови в просвете сосудов, что в свою очередь повышает риск тромбоэмболии. То есть отрыву образовавшегося тромба и его иммиграции в другие отделы венозного русла.
Довольно часто такая ситуация у онкобольного возникает в послеоперационном периоде. Тромботические осложнения у раковых больных, в частности, одно из них — мигрирующий тромбофлебитом — рассматривается как паранеопластический синдром.
Патофизиология явления
Злокачественные опухоли, такие как глиомы (25%), а также аденокарциномы поджелудочной железы и легких, секретируют муцин. Как предполагается, появление этого вещества в крови онкобольного приводит к повышению ее свертываемости (к образованию сгустков). Механизмы взаимодействия муцина с компонентами крови, в результате которых формируется тромб, полностью не изучены. Считается, что он взаимодействует с селектином, который находится в тромбоцитах, вызывая склеивание этих клеток крови, участвующих в формировании тромба.
У онкобольных с гиперкоагуляцией кровь спонтанно сворачивается в любых отделах венозной системы. Сгустки образуются как в центральных венах, так и в периферических (глубоких и поверхностных конечностей). Мигрирующий тромбофлебит — это воспаление и образование сгустков в поверхностных венах, расположенных непосредственно под кожей.
Мигрирующий тромбофлебит поверхностных вен нижних конечностей
Клинические проявления
Клиническая картина практически ничем не отличается от «обычного» поверхностного, но с маленькой оговоркой: симптомы мигрирующего тромбофлебита постоянно рецидивируют, появляясь в других местах. То есть признаки воспаления вен попеременно возникают в разных областях тела, как бы «перескакивая» с одного места на другое. При этом поражаются «нехарактерные» для «обычного» тромбофлебита сосуды — подкожные вены туловища.
Помимо внезапно возникших болезненных уплотнений различной длины по ходу подкожных вен, встречаются следующие клинические признаки синдрома Труссо:
- в процесс воспаления вовлекаются окружающие ткани, что приводит к локальному отеку кожи, ее покраснению;
- из-за боли пациент вынужден ограничить движение в конечности;
- если имеются до этого варикозно расширенные вены, их узлы становятся болезненными и плотными;
- довольно часто появляются одномоментно несколько очагов воспаления на разных венах (верхних и нижних конечностей, туловища);
- как правило, страдает общее самочувствие, появляется слабость, быстрая утомляемость;
- иногда может повышаться температура.
Основная цель лечения
Как и при любом паранеопластическом синдроме, клинические проявления мигрирующего тромбофлебита, ассоциированного с раком, как правило, исчезают после успешного лечения онкопатологии. Как только злокачественные клетки основной опухоли и/или ее метастазы в результате операции или применения химиотерапии удаляются из организма больного, симптомы исчезают.
Помимо этого, врачи могут рекомендовать лечение, которое практически ничем не отличается от терапии «обычного» поверхностного тромбофлебита:
- Компрессионный трикотаж. Довольно часто проявления синдрома Труссо на ногах исчезают после применения компрессионных чулок и носков. Обязательно необходимо перед их использованием проконсультироваться со специалистом.
- Умеренная физическая активность. Доказано, что риск развития тромбоэмболии одинаковый как при соблюдении постельного режима, так и когда пациент придерживается обычной для него повседневной физической активности. Но во втором случае отмечается более быстрая регрессия симптоматики мигрирующего тромбофлебита.
- Кремы и гели, содержащие гепарин или противовоспалительные препараты.
- Антикоагулянты. Обычно применяют препараты из группы низкомолекулярного гепарина. Доказано, что ингибиторы витамина К (например, варфарин) при синдроме Труссо неэффективны. Фондапаринукс (Arixtra®), часто назначается в случае угрозы тромбоза глубоких вен.
В 50% случаев мигрирующий тромбофлебит ассоциируется с онкопроцессом, является признаком скрыто протекающего рака или сопровождает его в активной фазе. Наиболее часто синдром Труссо встречается при злокачественных опухолях желудка, поджелудочной железы, легких. При успешном лечении онкопатологии его симптомы исчезают.
Источник
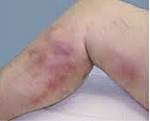
Мигрирующий тромбофлебит – это воспалительное поражение венозной стенки поверхностного или глубокого русла с рецидивирующим течением. Патология характеризуется появлением одного или нескольких тромботических очагов в виде узелков либо плотных тяжей по ходу вены с признаками воспаления (гиперемией, отечностью, болезненностью), которые исчезают бесследно, мигрируя на другие участки. Поражение вен диагностируют по данным клинического обследования, лабораторных и инструментальных методов (УЗДС, МР- и рентгеноконтрастной флебографии). Лечение предполагает антикоагулянтную терапию, эластическую компрессию, мануальные техники, некоторые аспекты хирургической коррекции.
Общие сведения
Рецидивирующие тромбофлебиты являются частым спутником онкологических и аутоиммунных патологий. Их выявляют у 42% лиц с панкреатической аденокарциномой, 12% женщин с раком молочной железы. Известно, что наличие злокачественного процесса увеличивает риск развития тромботических состояний в 6,5 раз. Мигрирующий флебит встречается в 38–65,4% случаев облитерирующего тромбангиита, у 24% лиц, страдающих синдромом Бехчета. Патология может регистрироваться в любом возрасте, включая детский. Гендерные особенности определяются первичным процессом: если при системном васкулите или идиопатических тромбофлебитах поражение вен обычно возникает у мужчин, то болезнь Мондора типична для женщин.
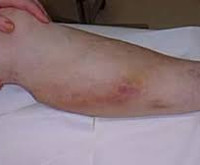
Мигрирующий тромбофлебит
Причины
Рецидивирующий тромбофлебит имеет полиэтиологическую природу. Обычно заболевание носит вторичный характер, развиваясь на фоне других патологических состояний, запускающих перманентную гиперкоагуляцию с повреждением эндотелия. В практической флебологии признается роль следующих этиофакторов:
- Злокачественные новообразования. Около половины случаев мигрирующего тромбофлебита связаны с онкологическими процессами и рассматриваются как паранеоплазия (синдром Труссо). Патология часто ассоциируется с аденокарциномой хвоста и тела поджелудочной железы, но также встречается при раке груди, желудка, легких и других органов.
- Системные заболевания. Тромботические нарушения нередко опосредуются аутоиммунной патологией – системными васкулитами (синдромом Бехчета), облитерирующим тромбангиитом (болезнью Бюргера), красной волчанкой. Рецидивирующие флебиты встречаются при воспалительном поражении кишечника (неспецифическом язвенном колите, болезни Крона).
- Травмы и операции. Мигрирующее воспаление торакоэпигастральных вен часто возникает после механических повреждений грудной стенки (включая постоянную травматизацию профессионального характера). Значимыми факторами болезни Мондора становятся хирургические вмешательства на молочной железе – биопсия, резекция, косметическая маммопластика.
- Тромбофилии. Отмечена связь мигрирующего тромбоза с врожденными дефектами коагуляции (дефицитом протеинов C и S, недостаточностью фактора Хагемана). Риск патологии возрастает при наличии антифосфолипидных и антикардиолипиновых антител, что обусловлено усилением прокоагулянтной способности сыворотки.
- Прием медикаментов. Доказана взаимосвязь патологии с химио- и гормонотерапией злокачественных опухолей, приемом антиангиогенных препаратов, ко-тримоксазола. Негативное влияние медикаментов опосредовано сосудистой токсичностью и запуском тромбообразования.
Среди других причин некоторые исследователи отмечают влияние инфекционных заболеваний (сифилиса, туберкулеза), диафрагмальной грыжи. К факторам риска можно отнести длительный постельный режим, курение, наличие глубоких тромбозов в анамнезе. В отдельных случаях установить природу рецидивирующего флебита не удается, что позволяет говорить о самостоятельной нозологической единице (идиопатической форме), возникновение которой связывают с аллергическими реакциями.
Патогенез
Синдром Труссо развивается по механизмам триады Вирхова – с участием гиперкоагуляции, стаза, повреждения эндотелия. Деструктивное влияние на венозную стенку оказывают цитокины (фактор некроза опухолей, интерлейкин-1b), прямая инвазия, цитотоксические средства, радиотерапия. Злокачественные клетки обладают прокоагулянтными свойствами – усиливают выработку тромбогенных веществ (тканевого фактора, цистеиновой протеазы, ингибиторов фибринолиза), угнетают антикоагулянтную способность клеток крови (макрофагов, тромбоцитов, моноцитов) и эндотелиоцитов.
Высокий тромботический потенциал характерен для рака легких, поджелудочной железы, яичников. Злокачественным новообразованиям свойственна постоянная генерация фибрина, который является защитным барьером от иммунных факторов и трофическим материалом, поддерживающим опухолевую прогрессию. Для многих опухолей характерен застой крови, обусловленный внешней компрессией, внедрением в стенку сосуда с ее деформацией, другими факторами (длительной иммобилизацией, сопутствующими заболеваниями).
Патогенез мигрирующего тромбофлебита при болезни Бюргера остается неизвестным. Роль гиперкоагуляции предполагается менее значимой, чем для паранеоплазий. Флебопатология у пациентов с синдромом Бехчета обусловлена иммунопатологическим воспалением с эндотелиальной дисфункцией. Развитие болезни Мондора чаще всего объясняют давлением на поверхностные сосуды с последующим стазом или прямым механическим повреждением. В других случаях речь идет о повторяющихся движениях с сокращением и расслаблением грудных мышц, что ведет к растяжению и дилатации торакальных вен.
Патоморфологические изменения в венозной стенке при рецидивирующем тромбофлебите поверхностного русла характеризуются преимущественно полиморфноядерными воспалительными инфильтратами. К гранулоцитам постепенно добавляются лимфоциты и гистиоциты, иногда обнаруживаются гигантские клетки. Изначально закрывающий просвет сосуда тромб позже подвергается реканализации и фиброзу с сохранением гемодинамики.
Классификация
Отдельной классификации для мигрирующего тромбофлебита не разработано. Поражение венозной сети можно систематизировать с учетом локализации патологического процесса, выделив несколько форм:
- Поверхностная. Является наиболее типичной для мигрирующего флебита. Обычно вовлекаются сосуды нижних конечностей или туловища (торакоабдоминальные, эпигастральные, латеральные грудные).
- Глубокая. Среди глубоких флебитов распространено поражение илеофеморального сегмента. Реже наблюдаются флеботромбозы бедренного участка, голеней.
- Атипичные. Признаки ассоциированного с опухолями тромботического процесса могут обнаруживаться в печеночных, селезеночных, яичниковых венах. К атипичным формам также относят подключичную, яремную, мозговую локализацию.
Венозные изменения могут носить единичный или множественный характер, возникая сразу в нескольких сегментах. Согласно клинической классификации, заболевание проходит острую стадию и принимает хроническое течение с попеременно возникающими фазами рецидивов и ремиссий.
Симптомы мигрирующего тромбофлебита
Начало заболевания внезапное, с появления малоболезненных узлов различного размера, обычно расположенных вдоль поверхностных вен бедра и голени. Одновременно или несколько позже присоединяются воспалительные изменения: кожа над пораженными участками краснеет, отекает, уплотняется, становится чувствительной при пальпации. В острой стадии возникают боли, распространяющиеся на всю конечность и мешающие при ходьбе. Общее самочувствие обычно не нарушено, иногда отмечают стойкую лихорадку. Для множественного процесса характерны повышенная утомляемость и слабость.
Симптомы поверхностного тромбофлебита сохраняются от нескольких дней до 3–4 недель, не сопровождаются нарушением гемодинамики и проходят бесследно. В дальнейшем заболевание принимает рецидивирующий характер: каждый раз тромботический процесс охватывает все новые зоны, мигрируя с одного места на другое. Иногда одномоментно выявляют сразу несколько очагов разной локализации, в том числе на верхних конечностях. Нередко в пределах общей анатомической зоны на одних участках прощупывается лишь уплотненная вена, а на других картина дополняется ярко выраженным воспалением.
Мигрирующий флебит в структуре болезни Бехчета проявляется небольшими красными узелками на медиальной поверхности голени, вдоль большой поверхностной вены. Новые элементы возникают по мере заживления старых, что сопровождается гиперпигментацией. При облитерирующем тромбангиите признаки венозного поражения сочетаются с артериальной ишемией: бледностью, снижением кожной температуры, парестезиями, перемежающейся хромотой. Для одних пациентов характерно развитие безболезненного плотного тяжа, другие обращают внимание на участки отечной мигрирующей эритемы.
Болезнь Мондора дебютирует внезапным появлением мягкого, иногда болезненного подкожного тяжа, идущего от грудной железы в подмышечную зону или по направлению к животу. Кожные покровы над тромбированным сосудом гиперемированы, инфильтрированы, отмечаются локальная боль и жжение. При стихании воспаления, организации и реканализации тромба подкожный тяж становится плотным и волокнистым, хорошо контурирует при поднятии руки с отведением железы. Натяжение кожи сопровождается образованием лучистых морщин, втяжений. Симптомы сохраняются в течение нескольких недель.
Осложнения
Нарушения венозного кровотока при поверхностном мигрирующем тромбофлебите отсутствуют, что связано с обратным развитием и реканализацией стеноза. Но синдром Труссо с поражением глубоких сегментов ассоциирован с высоким риском легочной эмболизации, что характерно для 4–20% пациентов онкологического профиля. Другие осложнения паранеопластического процесса включают хронический ДВС-синдром, неинфекционный тромботический эндокардит (7,7–13% при раке легкого), артериальные тромбозы (2–5% случаев).
Диагностика
Диагностическая программа состоит из двух направлений – выявления самого тромботического процесса и определения его первопричины. Кроме физикального обследования, установить характер поражения венозной системы при рецидивирующих симптомах помогает комплекс лабораторно-визуализационных методов:
- Анализы крови. Из лабораторных исследований необходимы развернутый клинический анализ крови, коагулограмма. При подозрении на глубокие венозные тромбозы исследуют продукты деградации фибрина (D-димер, РФМК). Для выявления тромбофилий определяют отдельные факторы свертывания (протеины C, S, антитромбин III), специфические антитела (антифосфолипидные, антикардиолипиновые, антинуклеарные).
- Ультрасонография вен. По результатам УЗДС тромбированные участки видны как трубчатые резистентные структуры с уплотненной стенкой, анэхогенным или гипоэхогенным содержимым, снижением сигнала потока либо его восстановлением после реканализации стеноза. Методика определяет локализацию сгустков, протяженность поражения, состояние окружающих тканей.
- МР-венография. Сложность ультразвуковой визуализации глубоких участков выше паховой складки или у тучных людей обуславливает диагностическую ценность МР-флебографии. Она способна анализировать низкоскоростные потоки крови без необходимости введения контраста и лучевой нагрузки. Хорошо определяет тазовые вены и коллатерали, помогает оценить эмболоопасность тромбоза.
- Рентгеноконтрастная флебография. Позволяет с высокой точностью оценить проходимость глубокого венозного русла по наличию дефектов заполнения, симптому «ампутации» ветвей. Дает информацию о локализации стеноза, состоянии клапанного аппарата, коллатералей. Но традиционной флебографии присущ ряд недостатков – инвазивность, лучевая нагрузка на пациента, риск катетер-ассоциированного тромбоза.
Дифференцировать патологию приходится с узловатой эритемой, лимфангитом, васкулитом. Также необходимо исключать целлюлит, панникулит. Гистологический анализ биопсийного материала при тромбофлебите показывает окклюзионные тромбы, воспалительный инфильтрат в стенке. Отличить мелкие вены от лимфатических сосудов позволяет иммуногистохимическое окрашивание мембранных белков (CD31, D240).
Во многих случаях рецидивирующий тромбофлебит говорит о бессимптомном течении злокачественного новообразования, что требует от врачей-флебологов постоянной онконастороженности. Наряду с подробным анамнезом и физикальным обследованием, успешно диагностировать первичную опухоль позволяют КТ грудной клетки, живота, таза, эндоскопия желудка, кишечника, маммография.
Лечение мигрирующего тромбофлебита
Консервативная терапия
Лечение флебитов, входящих в структуру паранеопластического синдрома, направлено на снижение риска осложнений, повышение качества жизни пациентов. При венозном поражении рекомендуют обеспечить пораженной конечности покой и возвышенное положение, избегая длительного постельного режима. Значимыми направлениями консервативной коррекции выступают:
- Фармакотерапия. Основой лечения флеботромбозов является патогенетически обоснованная антикоагулянтная терапия. Преимущество отдается низкомолекулярным гепаринам – как на начальном этапе, так и в долгосрочной перспективе. При отсутствии онкологии альтернативой могут выступать варфарин и фондапаринукс, хотя им присуща более низкая эффективность. Для симптоматической коррекции применяют НПВС, полуспиртовые компрессы.
- Компрессионная терапия. Эластическое бинтование и медицинский трикотаж показаны при поражении поверхностных сосудов. Они позволяют ускорить кровоток, препятствуя увеличению размера сгустков. Но для глубоких мигрирующих тромбозов такой способ признан малоэффективным, поскольку не позволяет предотвратить развитие осложнений.
- Мануальная терапия. В качестве безопасной и эффективной коррекции синдрома аксиллярной сети (разновидности болезни Мондора) рекомендуют мануальную терапию, включающую миофасциальный релизинг, мобилизацию мягких тканей, лимфодренажный массаж. Методы физического воздействия дополняются лечебной гимнастикой с упражнениями, направленными на растяжение тканей, улучшение диапазона движений в конечности.
- Противоопухолевое лечение. Важнейшим аспектом лечения синдрома Труссо является специфическая противоопухолевая терапия, которую осуществляют с помощью химиопрепаратов, гормонов, иммунных и таргетных средств. Радиотерапия злокачественных образований – еще один способ устранить причину паранеопластического мигрирующего тромбофлебита.
Хирургическое лечение
В тяжелых случаях рассматривается вопрос о выполнении флебэктомии или тромбэктомии. Но при сохраняющихся факторах риска хирургическая тактика не дает ожидаемого эффекта, поскольку патологический процесс мигрирует, поражая новые сосуды. В случаях рецидивирующего флотирующего тромбоза глубоких вен нижних конечностей для профилактики легочной эмболии может быть рекомендована имплантация кава-фильтра. Диагностированная опухоль, в зависимости от стадии развития, подлежит радикальному удалению или паллиативной коррекции.
Экспериментальное лечение
Перспективным направлением фармакотерапии мигрирующего тромбофлебита паранеопластического генеза, составляющим альтернативу традиционным препаратам, могут выступать новые оральные антикоагулянты: селективные ингибиторы фактора Xa (ривароксабан, апиксабан), прямые ингибиторы тромбина (дабигатран). Согласно клиническим испытаниям, ривароксабан показывает сходную с низкомолекулярными гепаринами эффективность, обеспечивая меньший риск массивного кровотечения, лучшую приверженность к терапии.
Прогноз и профилактика
При адекватной лечебной коррекции рецидивы мигрирующего тромбофлебита успешно купируются, что обеспечивает стойкое клиническое улучшение. Но без ликвидации причинного фактора полностью вылечить патологию не представляется возможным. Особую тревогу внушают злокачественные опухоли, которые при агрессивном течении и метастазировании сопровождаются крайне неблагоприятным прогнозом. Поэтому важное значение приобретает онкологическая настороженность врача и пациента, раннее выявление новообразований и их комплексное лечение. Вторичная профилактика рецидивирующих тромбофлебитов предполагает прием антикоагулянтов.
Источник

