Учебник анатомии поджелудочная железа
ÂÃÓ
Êàôåäðà ïñèõîëîãèè è ôèëîñîôèè
Àíàòîìèÿ ïîäæåëóäî÷íîé æåëåçû
Âûïîëíèë: ñò.ãð. ÕÏ-198
Àðòåìüåâà À.Ñ.
Ïðîâåðèë: Áåðäíþêîâ À.Ê.
Âëàäèìèð 2000 ãîä
1.Îáùèå ñâåäåíèÿ îá àíàòîìèè ïîäæåëóäî÷íîé æåëåçû è åå ôóíêöèÿõ.

ÏÎÄÆÅËÓÄÎ×ÍÀß ÆÅËÅÇÀ (pancreas)
âòîðàÿ ïî âåëè÷èíå æåëåçà ïèùåâàðèòåëüíîé ñèñòåìû. Ÿ ìàññà 60-100 ã. Æåëåçà èìååò ñåðîâàòî êðàñíûé öâåò, äîëü÷àòàÿ.
Êðóïíàÿ ïèùåâàðèòåëüíàÿ æåëåçà áëàäàåò âíåøíåñåêðåòîðíîé è ýíäîêðèííîé ôóíêöèÿìè. Ðàñïîëîæåíà îíà â çàáðþøèííîì ïðîñòðàíñòâå, â âåðõíåé ÷àñòè æèâîòà, ëåæèò ïîïåðå÷íî ïî îòíîøåíèþ ê ïîçâîíî÷íèêó íà óðîâíå 1 è 2-ãî ïîÿñíè÷íûõ ïîçâîíêîâ. Ïàíêðåàñ âûòÿíóòà â âèäå òÿæà äëèíîé 15-25 ñì, øèðèíîé 3-9 ñì è òîëùèíîé 2-3 ñì. 3 ñòðóêòóðíûõ ðàçäåëà ðàçëè÷àþò — ãîëîâêó, òåëî è õâîñò. Ãîëîâêà íàèáîëåå óòîëùåííàÿ ÷àñòü, ñîïðèêàñàåòñÿ ñ äâåíàäöàòèïåðñòíîé êèøêîé. Òåëî âûãëÿäèò â âèäå ïðèçìû ñïåðåäè ïîêðûòî áðþøèíîé, õâîñò — íàèáîëåå ñóæåííàÿ ÷àñòü ïîäõîäèò ê âîðîòàì ñåëåçåíêè. Ïî âñåé äëèíå ïîäæåëóäî÷íîé æåëåçû îò õâîñòà äî ãîëîâêè ïðîõîäèò âûâîäíîé ïàíêðåàòè÷åñêèé ïðîòîê (âèðçóíãîâ ïðîòîê), îòêðûâàþùèéñÿ â òî æå óñòüå, ÷òî è îáùèé æåë÷íûé ïðîòîê íà áîëüøîì ñîñî÷êå â íèñõîäÿùåé ÷àñòè äâåíàäöàòèïåðñòíîé êèøêè. Äèàìåòð ïàíêðåàòè÷åñêîãî ïðîòîêà â ãîëîâêå 3-4,8 ìì, â òåëå 2-3,5 ìì, â õâîñòå 0,9-2,4 ìì. Ó íåêîòîðûõ èíäèâèäóóìîâ èìååòñÿ äîáàâî÷íûé ïðîòîê ïîäæåëóäî÷íîé æåëåçû, èñõîäÿùèé èç åå ãîëîâêè, îòêðûâàþùèéñÿ íà ìàëîì ñîñî÷êå äâåíàäöàòèïåðñòíîé êèøêè. Òêàíü ïîäæåëóäî÷íîé æåëåçû èìååò àëüâåîëÿðíî-òðóá÷àòîå ñòðîåíèå, îíà ðàçäåëåíà ñîåäèíèòåëüíîé òêàíüþ íà äîëüêè.  ïîñëåäíèõ ðàñïîëîæåíû àöèíóñû — êëåòêè âûðàáàòûâàþùèå ïîäæåëóäî÷íûé ñîê. Ïðîòîêè äîëåê ñëèâàþòñÿ â áîëåå êðóïíûå è, íàêîíåö, â îáùèé âûâîäíîé ïðîòîê. Ïîäæåëóäî÷íàÿ æåëåçà ñîñòîèò èç ýíäîêðèííîé è ýêçîêðèííîé ÷àñòåé. Ýíäîêðèííàÿ ÷àñòü îáðàçîâàíà ãðóïïàìè ïàíêðåàòè÷åñêèõ îñòðîâêîâ (insulae pancreatici) (îñòðîâêè Ëàíãåðãàíñà), êîòîðûå ñôîðìèðîâàíû êëåòî÷íûìè ñêîïëåíèÿìè, îêðóæ¸ííûìè ãóñòûìè êàïèëëÿðíûìè ñåòÿìè. Îáùåå êîëè÷åñòâî îñòðîâêîâ êîëåáëåòñÿ â ïðåäåëàõ îò îäíîãî äî äâóõ ìëí., à äèàìåòð êàæäîãî 100 300 ìêì.
Êëåòêè îñòðîâêîâ ñîäåðæàò ìíîæåñòâî ïîêðûòûõ ìåìáðàíàìè ãðàíóë, îòëè÷àþùèõñÿ îò ãðàíóë çèìîãåíà àöèíîçíûõ êëåòîê. Ïðåîáëàäàþò b-êëåòêè (60-80%), êîòîðûå ñåêðåòèðóþò èíñóëèí, íàðÿäó ñ íèìè a-êëåòêè (10-30%), âûðàáàòûâàþùèå ãëþêàãîí. D-êëåòêè (îêîëî 10%) ñèíòåçèðóþò ñîìàòîñòàòèí. Ïîñëåäíèé óãíåòàåò âûðàáîòêó ãèïîôèçîì ãîðìîíà ðîñòà è ñèíòåç ôåðìåíòîâ àöèíîçíûìè êëåòêàìè, à òàêæå âûäåëåíèå èíñóëèíà è ãëþêàãîíà b- è a-êëåòêàìè. ÐÐ-êëåòêè, ðàñïîëîæåííûå ïî ïåðèôåðèè îñòðîâêîâ, ñèíòåçèðóþò ïîëèïåïòèä, êîòîðûé ñòèìóëèðóåò âûäåëåíèå æåëóäî÷íîãî ñîêà è ïàíêðåàòè÷åñêîãî ñîêà ýêçîêðèííîé ÷àñòüþ æåëåçû. Ìíîãî÷èñëåííûå b-êëåòêè çàíèìàþò âíóòðåííþþ ÷àñòü îñòðîâêà. Àëüôà-êëåòêè ó ÷åëîâåêà ðàñïîëîãàþòñÿ ãðóïïàìè ïî âñåìó îñòðîâêó.
Èíñóëèí îêàçûâàåò ìíîãîñòîðîííåå âëèÿíèå íà îðãàíèçì. Ãîðìîí ñïîñîáñòâóåò ïðåâðàùåíèþ ãëþêîçû â ãëèêîãåí, æèð, óñèëèâàåò îáìåí óãëåâîäîâ â ìûøöàõ. Èíñóëèí ñâÿçûâàåòñÿ ñ ðåöåïòîðàìè ïëàçìàëåììû, ÷òî âûçûâàåò èçìåíåíèå å¸ ïðîíèöàåìîñòè äëÿ ðÿäà âåùåñòâ è àêòèâàöèÿ ôåðìåíòíûõ ñèñòåì. Èíñóëèí îáëàäàåò àíàáîëè÷åñêèì äåéñòâèåì. Êðîìå òîãî, îí ñïîñîáñòâóåò îáðàçîâàíèþ ãåïàòîöèòàìè è ëèïîöèòàìè òðèãëèöåðèäîâ èç ñâîáîäíûõ æèðíûõ êèñëîò. Ãëþêàãîí, ïîäîáíî èíñóëèíó, óñèëèâàåò îáðàçîâàíèå òðèãëèöåðèäîâ èç æèðíûõ êèñëîò, íî îäíîâðåìåííî ñòèìóëèðóåò èõ îêèñëåíèå â ãåïàòîöèòàõ, â ñâÿçè ñ ÷åì îáðàçóþòñÿ êåòîíîâûå òåëà. Ïîñòîÿííûé óðîâåíü ãëþêîçû â êðîâè â ïðåäåëàõ 0,8 — 1,0 ã/ë ðåãóëèðóþòñÿ èíñóëèíîì è ãëþêàãîíîì. Ïðè ïîâûøåíèè êîíöåíòðàöèè ãëþêîçû â êðîâè, ïðîòåêàþùåé ÷åðåç ïîäæåëóäî÷íóþ æåëåçó, ñåêðåöèÿ èíñóëèíà êëåòêàìè óâåëè÷èâàåòñÿ è óðîâåíü ãëþêîçû â êðîâè óìåíüøàåòñÿ.
Ýêçîêðèííàÿ ÷àñòü æåëåçû âûðàáàòûâàåò ó ÷åëîâåêà â òå÷åíèè ñóòîê 500-700 ìë ïàíêðåàòè÷åñêîãî ñîêà, êîòîðûé ñîäåðæèò ïðîòåîëèòè÷åñêèå ôåðìåíòû òðèïñèí è õèìîòðèïñèí è àìèëîëèòè÷åñêèå ôåðìåíòû: àìèëàçó, ãëèêîçèäàçó, ãàëàêòîçèäàçó, ëèïîëèòè÷åñêóþ ñóáñòàíöèþ ëèïàçó è äð., — ó÷àñòâóþùèå â ïåðåâàðèâàíèè áåëêîâ, æèðîâ è óãëåâîäîâ. Ýíäîêðèííàÿ ÷àñòü ïîäæåëóäî÷íîé æåëåçû ïðîäóöèðóåò ãîðìîíû, ðåãóëèðóþùèå óãëåâîäíûé è æèðîâîé îáìåí (èíñóëèí, ãëþêàãîí, ñîìàòîñòàòèí è äð.).
Ýêçîêðèííàÿ ÷àñòü ïîäæåëóäî÷íîé æåëåçû ïðåäñòàâëÿåò ñîáîé ñëîæíóþ àëüâåîëÿðíîòðóá÷àòóþ æåëåçó, ðàçäåëåííóþ íà äîëüêè î÷åíü òîíêèìè ñîåäèíèòåëüíîòêàííûìè ìåæäîëüêîâûìè ïåðåãîðîäêàìè, îòõîäÿùèìè îò êàïñóëû.  äîëüêàõ òåñíî ëåæàò àöèíóñû ðàçìåðàìè 100-150 ìêì, îáðàçîâàííûå îäíèì ñëîåì êðóïíûõ àöèíîöèòîâ ïèðàìèäàëüíîé ôîðìû ÷èñëîì 10-12. Êëåòêè òåñíî ñîïðèêàñàþòñÿ äðóã ñ äðóãîì è ëåæàò íà áàçàëüíîé ìåìáðàíå. Êðóãëîå ÿäðî, ñîäåðæàùåå êðóïíîå ÿäðûøêî, çàëåãàåò â áàçàëüíîé ÷àñòè êëåòêè.  öåíòðå àöèíóñà âèäåí óçêèé ïðîñâåò. Öèòîïëàçìà âîêðóã ÿäðà áàçîôèëüíà.  àïèêàëüíîé ÷àñòè êëåòêè íàõîäèòñÿ áîëüøîå êîëè÷åñòâî ãðàíóë çèìîãåíà, êàæäàÿ èìååò äî 80 íì â äèàìåòðå. Êëåòêè ñîäåðæàò ýëåìåíòû ãðàíóëÿðíîãî ýíäîïëàçìàòè÷åñêîãî ðåòèêóëóìà ñ âûñîêèì ñîäåðæàíèå ðèáîñîìíîé ÐÍÊ è ñâîáîäíûå ðèáîñîìû. Õîðîøî ðàçâèòûé êîìïëåêñ Ãîëüäæè ðàñïîëîæåí íàä ÿäðîì.  êëåòêàõ ìíîãî ìèòîõîíäðèé. Ìåæêëåòî÷íûå êîíòàêòû ñõîäíû ñ êîíòàêòàìè ýïèòåëèîöèòîâ êèøå÷íûõ âîðñèíîê.
Àöèíóñ ñî âñòàâî÷íûì ïðîòîêîì ÿâëÿåòñÿ ñòðóêòóðíî ôóíêöèîíàëüíîé åäèíèöåé ýêçîêðèííîé ÷àñòè ïîäæåëóäî÷íîé æåëåçû. Ñåêðåò ïîñòóïàåò â ïðîñâåò àöèíóñà ÷åðåç àïèêàëüíóþ ïîâåðõíîñòü êëåòêè (ìåðîêðèíîâàÿ ñåêðåöèÿ).  öåíòðå àöèíóñà ðàñïîëàãàþòñÿ òèïè÷íûé äëÿ ïîäæåëóäî÷íîé æåëåçû öåíòðîàöèíîçíûå ýïèòåëåîöèòû, êîòîðûå îáðàçóþò ñòåíêó âûâîäÿùåãî ñåêðåò âñòàâî÷íîãî ïðîòîêà. Óïëîù¸ííûå öåíòðîàöèíîçíûå êëåòêè èìåþò íåïðàâèëüíóþ ôîðìó, îâàëüíîå ÿäðî è íåáîëüøîå êîëè÷åñòâî îðãàíåëë. Àöèíóñû ãóñòî îïëåòåíû êðîâåíîñíûìè êàïèëëÿðàìè è áåçìèåëèíîâûìè íåðâíûìè âîëîêíàìè.
Ïàíêðåàñ õîðîøî âàñêóëÿðèçèðîâàíà çà ñ÷åò âåðõíåé è íèæíåé ïîäæåëóäî÷íî-äâåíàäöàòèïåðñòíûõ àðòåðèé. Âåíîçíàÿ êðîâü îòòåêàåò â ñèñòåìó âîðîòíîé âåíû. Î÷åíü áîãàòà ëèìôàòè÷åñêàÿ ñåòü ñîñóäîâ. Èííåðâàöèÿ îñóùåñòâëÿåòñÿ âåòâÿìè ÷ðåâíîãî, âåðõíåáðûæåå÷íîãî, ïî÷å÷íîãî è ñåëåçåíî÷íîãî ïëåòåíèé.  ïîäæåëóäî÷íîì ñîêå (åãî âûäåëÿåòñÿ äî 2 ëèòðîâ â ñóòêè) ñîäåðæèòñÿ 3 ãðóïïû ôåðìåíòîâ — àìèëàçû — ïåðåâàðèâàþùèå óãëåâîäû, ïðîòåàçû — àñùåïëÿþùèå áåëêè è ëèïàçû — ðàçðóøàþùèå æèðû.
Ïîäæåëóäî÷íàÿ æåëåçà íîâîðîæä¸ííîãî î÷åíü ìàëà, îíà âåñèò îêîëî 2-3 ã. Ê 3-4 ìåñ. æèçíè ìàññà æåëåçû óâåëè÷èâàåòñÿ âäâîå, ê 3 ãîäàì îíà äîñòèãàåò 20 ã, à â 10-12 ëåò å¸ ìàññà ðîâíà 30 ã. Ïîäæåëóäî÷íàÿ æåëåçà íîâîðîæä¸ííîãî ðåá¸íêà îòíîñèòåëüíî ïîäâèæíà. Ê 5-6 ãîäàì æåëåçà ïðèíèìàåò âèä, õàðàêòåðíûé äëÿ æåëåçû âçðîñëîãî ÷åëîâåêà. Ó íîâîðîæä¸ííûõ è äåòåé ðàííåãî âîçðàñòà æåëåçà îòëè÷àåòñÿ î÷åíü îáèëüíûì êðîâîñíàáæåíèåì, à òàêæå áîëüøèì àáñîëþòíûì è îòíîñèòåëüíûì êîëè÷åñòâîì ïàíêðåàòè÷åñêèõ îñòðîâêîâ. Òàê, â 6 ìåñ. èõ îêîëî 120 òûñ., ó âçðîñëîãî îêîëî 800 òûñ. ïðè ìàññå æåëåçû, ðàâíîé 70-100 ã.
2. ÕÈÐÓÐÃÈ×ÅÑÊÀß ÒÀÊÒÈÊÀ ÏÐÈ ÏÅÐÂÈ×ÍÎÌ ÂÎÑÑÒÀÍÎÂËÅÍÈÈ ÐÀÇÐÛÂΠÃÎËÎÂÊÈ ÏÎÄÆÅËÓÄÎ×ÍÎÉ ÆÅËÅÇÛ
.
Öåëü èññëåäîâàíèÿ — ðàçðàáîòêà áåçîïàñíîãî ìåòîäà ïåðâè÷íîãî âîññòàíîâëåíèÿ ãîëîâêè ïîäæåëóäî÷íîé æåëåçû ïðè åå ïîâðåæäåíèè. Çàäà÷è èññëåäîâàíèÿ — èçó÷åíèå õèðóðãè÷åñêîé àíàòîìèè ïîäæåëóäî÷íîé æåëåçû ó äåòåé, ñîçäàíèå ýêñïåðèìåíòàëüíîé ìîäåëè çàêðûòîãî ïîâðåæäåíèÿ ãîëîâêè ïîäæåëóäî÷íîé æåëåçû, ìèêðîõèðóðãè÷åñêîå âîññòàíîâëåíèå ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà, ðàçðàáîòêà áåçîïàñíîãî ìåòîäà äðåíèðîâàíèÿ ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà. Ïðè ìîðôîëîãè÷åñêîì èññëåäîâàíèè 20 ïëîäîâ (20-23 íåäåëü) è 16 äåòñêèõ òðóïîâ (îò 0 äî 14 ëåò) îïðåäåëÿëè ìîðôîìåòðè÷åñêèå õàðàêòåðèñòèêè ïðîòîêîâ è ñîñóäîâ ïîäæåëóäî÷íîé æåëåçû. Óñòàíîâëåíî, ÷òî êðîâîñíàáæåíèå ïîäæåëóäî÷íîé æåëåçû ïîñëå ðåçåêöèè åå ãîëîâêè îñòàåòñÿ àäåêâàòíûì, ÷òî äåëàåò âîçìîæíûì ìèêðîõèðóðãè÷åñêîå âîññòàíîâëåíèå ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà.  îïûòàõ íà 30 áåñïîðîäíûõ êîøêàõ áûëà ðàçðàáîòàíà ïåðâè÷íî-âîññòàíîâèòåëüíàÿ îïåðàöèÿ ïðè ïîâðåæäåíèè ãîëîâêè ïîäæåëóäî÷íîé æåëåçû, ñîïðîâîæäàþùåéñÿ ïîëíûì ðàçðûâîì ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà. Æèâîòíûì âûïîëíÿëè ëàïàðîòîìèþ, âûâîäèëè â ðàíó ïîäæåëóäî÷íóþ æåëåçó è 12-ïåðñòíóþ êèøêó. Ãîëîâêó æåëåçû ïîäâåðãàëè ñòàíäàðòíîé òðàâìå — ðàçäàâëèâàíèþ çàæèìîì. Âèäèìûé ó÷àñòîê íåêðîçà â îáëàñòè ãîëîâêè æåëåçû èññåêàëè.  öåíòðàëüíûé îòðåçîê ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà ââîäèëè äðåíàæíóþ òðóáêó, êîíåö êîòîðîé ïðè ïîïàäàíèè â 12-ïåðñòíóþ êèøêó ïîìåùàëè â ïðîñâåò ðàíåå ââåäåííîãî íàçîãàñòðîäóîäåíàëüíîãî çîíäà. Äðåíàæ ïðîäâèãàëè ïî çîíäó íàðóæó ÷åðåç íîñ. Ïðîòèâîïîëîæíûé êîíåö äðåíàæíîé òðóáêè çàâîäèëè â ïåðèôåðè÷åñêóþ ÷àñòü ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà. Êîíöû ãëàâíîãî ïàíêðåàòè÷åñêîãî ïðîòîêà ñøèâàëè, èñïîëüçóÿ ìèêðîõèðóðãè÷åñêóþ òåõíèêó. Îïåðàöèþ çàâåðøàëè ñøèâàíèåì ïàðåíõèìû æåëåçû.
Òàêèì îáðàçîì, ïðåäëîæåííûé ñïîñîá îïåðàòèâíîãî ëå÷åíèÿ ÿâëÿåòñÿ ïåðñïåêòèâíûì, òàê êàê íè íà îäíîì èç ýòàïîâ äðåíèðîâàíèÿ ãëàâíîãî ïðîòîêà íå òðåáóåòñÿ ïðèáåãàòü ê äóîäåíîòîìèè, õîëåäîõîñòîìèè èëè ýíòåðîñòîìèè, ÷òî ïðåäóïðåæäàåò ðàçâèòèå îïàñíûõ îñëîæíåíèé è óëó÷øàåò îêîí÷àòåëüíûå èñõîäû. (Ñàíêò-Ïåòåðáóðãñêàÿ Ãîñóäàðñòâåííàÿ Ïåäèàòðè÷åñêàÿ Ìåäèöèíñêàÿ Àêàäåìèÿ Íàó÷íûé ðóêîâîäèòåëü: ïðîô. Êóïàòàäçå Ä.Ä.)
3.ÏÐÈËÎÆÅÍÈÅ ¹3 Ê ÑÒÀÒÜÅ «ÓËÜÒÐÀÑÎÍÎÃÐÀÔÈß ÎÐÃÀÍÎÂ ÁÐÞØÍÎÉ ÏÎËÎÑÒÈ» (Ñ.Ã. Áóðêîâ, Ò.Þ. Êîõíåíêî.)
Ñïèñîê èñïîëüçîâàííîé ëèòåðàòóðû:
1.
Ñàïèí Ì.Ð., Áèëè÷ Ã.Ë. «Àíàòîìèÿ ÷åëîâåêà».  2 êí.: Ì.: Èçä. Äîì ÎÍÈÊÑ: Àëüÿíñ Â, 1999 ã.
2. https://www.ultramed-m.ru/a2/a2.htm
Источник
2.1. Анатомия поджелудочной железы
Поджелудочная
железа развивается из передневерхнего
отдела средней части первичной
кишечной трубки, формируясь из двух
эндодермальных выпячиваний, или зачатков,
— дорзального и вентрального (Лепорский
Н.И., 1951). Из дорзального зачатка развивается
основная часть железы и добавочный
выводной проток. Вентральный зачаток
вырастает с боков общего желчного
протока, у места его впадения в
двенадцатиперстную кишку; из него
образуется основной панкреатический
проток и железистая ткань, сливающаяся
в последующем с дорзальной закладкой.
У
взрослого человека форма, размеры и вес
железы варьируют в широких пределах
(Смирнов А.В. и соавт., 1972). По форме
различают три типа железы: ложкообразную,
или языковидную, молоткообразную и
Г-образ-ную. Установить какую-либо связь
между формой поджелудочной железы
и формой живота, а также строением тела
не удается. При осмотре сверху видно,
что поджелудочная железа дважды
изгибается, огибая позвоночник.
Передний изгиб — выпуклостью вперед
(сальниковый бугор) образуется, когда
железа по средней линии пересекает
позвоночник, и задний — выпуклостью
назад — у места перехода железы с
передней поверхности позвоночника
на заднюю брюшную стенку.
В
железе различают головку, тело и хвост.
Между головкой и телом имеется сужение
— шейка; у нижней полуокружности головки,
как правило, заметен крючкообразный
отросток. Длина железы колеблется в
пределах 14-22 см (Смирнов А.В. и соавт.,
1972), поперечник головки — 3,5-6,0 см, толщина
тела — 1,5-2,5 см, длина хвоста — до 6 см.
Вес железы — от 73 до 96 г.
Поскольку
поджелудочная железа расположена
забрюшинно, позади желудка, она может
быть визуализирована без рассечения
связок желудка и печени лишь при
выраженном гастроптозе и исхудании. В
таких случаях железа находится над
малой кривизной, лежит практически
открыто впереди позвоночника, покрывая
аорту в виде поперечного валика. В норме
головка поджелудочной железы выполняет
подкову двенадцатиперстной кишки,
а ее тело и хвост, перекинутые через
нижнюю полую вену, позвоночный столб и
аорту, простираются к селезенке на
уровне
I—III
поясничных позвонков. В теле железы
дифференцируют передне-верхнюю,
передненижнюю и заднюю поверхности.
Проекция тела на переднюю брюшную
стенку находится посередине между
мечевидным отростком и пупком. В
суженной части органа (шейке) между
нижней горизонтальной частью
двенадцатиперстной кишки и головкой
железы проходит верхняя брыжеечная
вена, которая, сливаясь с селезеночной
веной, образует воротную вену; влево
от мезентериальной вены идет верхняя
брыжеечная артерия. У верхнего края
поджелудочной железы или под ней проходят
селезеночная артерия и вена. Вдоль
нижнего края железы проходит линия
прикрепления mesocolon
transversum.
Вследствие этого при остром панкреатите
уже в начальной стадии возникает стойкий
парез кишечника. Хвостовая часть
поджелудочной железы проходит над левой
почкой. Позади головки расположены
нижняя полая и воротная вены, а также
сосуды правой почки; сосуды левой почки
несколько прикрыты телом и хвостовой
частью железы. В углу между головкой
поджелудочной железы и переходом
верхней горизонтальной части
двенадцатиперстной кишки в нисходящую
проходит общий желчный проток, который
очень часто бывает полностью окружен
тканью поджелудочной железы и впадает
в большой сосочек двенадцатиперстной
кишки.
В
двенадцатиперстную кишку впадает и
добавочный панкреатический проток,
который и как общий желчный и панкреатические
протоки имеет множество вариантов
впадения.
Вдоль
всей железы располагается главный
панкреатический проток. Обычно он идет
центрально, но возможны отклонения от
этого положения на 0,3-0,5 см, чаще сзади.
На поперечном срезе железы отверстие
протока округлое, белесоватого
оттенка. Длина протока колеблется от
14 до 19 см, диаметр в области тела — от
1,4 до 2,6 мм, в области головки до места
слияния с общим желчным протоком — от
3,0-3,6 мм. Главный панкреатический
проток формируется в результате слияния
внутри- и меж-дольковых выводных протоков
первого порядка (диаметром до 0,8 мм),
которые, в свою очередь, образуются
путем слияния протоков второ-го-четвертого
порядка. На всем своем протяжении главный
проток принимает от 22 до 74 протоков
первого порядка. Различают три типа
строения протоковой сети железы. При
рассыпном типе (50% случаев) главный
проток формируется из большого количества
мелких выводных протоков первого
порядка, впадающих на расстоянии 3-6 мм
друг от друга; при магистральном типе
(25% случаев) — из крупных протоков первого
порядка, впадающих на расстоянии
5—10 мм; при промежуточном типе — из
мелких и крупных протоков. Добавочный
панкреатический проток расположен
в головке железы. Он формируется из
междольковых протоков нижней половины
головки и крючкообразного отростка.
Добавочный проток может открываться в
двенадцатиперстную кишку, в малый
дуоденальный сосочек самостоятельно
или впадать в главный панкреатиче-
ский
проток, то есть не иметь самостоятельного
выхода в кишку. Взаимоотношение
главного панкреатического и общего
желчного протоков имеет большое
значение в патогенезе панкреатита и
для лечебных мероприятий. Различают
четыре основных варианта
топографоанато-мических взаимоотношений
концевых отделов протоков.
1.
Оба протока образуют общую ампулу и
открываются в большой сосочек
двенадцатиперстной кишки. Длина ампулы
колеблется от 3 до 6 мм. Основная часть
мышечных волокон сфинктера Одди
располагается дистальнее места
соединения протоков. Этот вариант
встречается в 55-75% случаев.
2.
Оба протока открываются вместе в
большой дуоденальный сосочек, но слияние
их происходит у самого места впадения,
поэтому общая ампула отсутствует. Этот
вариант встречается в 20—33% случаев.
3.
Оба протока открываются в двенадцатиперстную
кишку по отдельности на расстоянии
2-5 мм друг от друга. Главный панкреатический
проток имеет в этом случае свой мышечный
жом. Данный вариант встречается в 4—10%
случаев.
4.
Оба протока проходят вплотную друг к
другу и открываются в двенадцатиперстную
кишку самостоятельно, не образуя ампулы.
Этот вариант наблюдается редко.
Находясь
в теснейших анатомических взаимоотношениях
с желчными путями и двенадцатиперстной
кишкой, главный панкреатический проток
и вся поджелудочная железа вовлекаются
в патологические процессы, развивающиеся
в этой зоне.
Передняя
поверхность поджелудочной железы
покрыта очень тонким листком брюшины,
который книзу переходит на mesocolon
transversum.
Часто этот листок называют капсулой
поджелудочной железы, хотя последняя
как орган, расположенный ретроперитонеально,
не имеет никакой капсулы.
Вопрос
о наличии собственной капсулы железы
является спорным. Большинство хирургов
и анатомов считают, что поджелудочная
железа имеет плотную (Воронцов И.М.,
1949; Коновалов В.В., 1968) или тонкую капсулу
(Сайсарьянц Г.А., 1949), которую надо
рассекать при лечении острого
панкреатита (Петров Б.А., 1953; Лобачев
СВ., 1953; Островерхов Г.Е., 1964 и др.). Однако
В.М. Воскресенский (1951) и Н.И. Лепорский
(1951) отрицают существование капсулы,
считая, что за нее обычно принимают
пристеночную брюшину или окружающие
железу плотные слои соединительной
ткани. По мнению Н.К. Лысенкова (1943),
именно благодаря отсутствию капсулы
так хорошо видно дольчатое строение
железы. В ряде руководств по анатомии
не упоминается о капсуле, а говорится,
что поджелудочная железа спереди покрыта
брюшиной, составляющей заднюю стенку
сальниковой сумки. А.В. Смирнов и соавт.
(1972) с целью выяснения наличия капсулы
применили методику гистотопографических
резов. Срезы железы были произведены в
трех различных плоскостях. 1сследование
показало, что железа покрыта узкой
полоской соедини-ельной ткани, состоящей
из тонких коллагеновых волокон. Эта
полоска меет одинаковую толщину на всем
протяжении; от нее внутрь органа от-одят
соединительнотканные перегородки,
разделяющие паренхиму же-езы на отдельные
дольки. Перегородки эти в области
верхушек долек растаются между собой,
благодаря чему каждая долька имеет
собствен-ую соединительнотканную
капсулу. Отделить капсулу от паренхимы
резвычайно трудно, так как она легко
рвется.
По-видимому,
следует считать, что, если даже тонкая
капсула и суще-гвует, то она настолько
плотно спаяна с пристеночной брюшиной,
порывающей передненижнюю поверхность
железы, что разделить их даже ри тщательной
гидравлической препаровке не удается.
Кроме того, эта брюшина-капсула тесно
связана с паренхимой железы, и отделить
ее от оследней невозможно без риска
повреждения ткани железы. Поэтому точки
зрения практической хирургии не имеет
значения, существует брюшина-капсула
или просто брюшина, главное, что
образование неотделимо от паренхимы
железы.
Фиксация
поджелудочной железы осуществляется
четырьмя связками, представляющими
собой складки брюшины. Это левая
поджелудочно-желудочная связка, в
которой проходят левая желудочная
артерия, правая поджелудочно-желудочная
связка, проходящая к конечному отделу
малой кривизны желудка (Фраучи В.К.,
1949), поджелудочно-селезеночная связка,
идущая от хвоста поджелудочной железы
к воротам селезенки, и
поджелудочно-двенадцатиперстная связка,
выраженная довольно слабо. В.И. Кочиашвили
(1959) отмечает еще собственную связку
крючкообразного отростка. Поджелудочная
железа является самым фик-рованным
органом брюшной полости, что обусловлено
ее связочным аппаратом, интимной связью
с двенадцатиперстной кишкой и конечным
отделом общего желчного протока,
расположенными рядом с крупными
сериальными и венозными стволами.
Забрюшинное
расположение органа, а также смежный
переход брю-ины с передней поверхности
железы на другие органы определяют
рас-шожение ложных кист, которые, как
правило, образуются там, где брю-ина
наименее развита, то есть в сальниковой
сумке.
Кровоснабжение
поджелудочной железы (рис. 1) осуществляется
из ех источников: 1) желудочно-дуоденальной
артерии (a.
gastroduodena-);
2) селезеночной артерии (a.
lienalis);
3) нижних панкреатодуоденаль-.IX
артерий (a.
pancreatoduodenalis
inferior).
Желудочно-дуоденальная
артерия исходит из общей печеночной
ар-рии и, поворачивая книзу, идет медиально
от двенадцатиперстной шки; перед головкой
поджелудочной железы она делится на
конечные ветви, которые кровоснабжают
головку железы, двенадцатиперстную
кишку и часть сальника.
Селезеночная
артерия — наиболее крупная ветвь
чревного ствола. Изредка она может
отходить непосредственно от аорты или
от верхней брыжеечной артерии. Место,
где начинается селезеночная артерия,
обычно находится на уровне I
поясничного позвонка. Артерия располагается
над селезеночной веной в борозде
селезеночной артерии, идет горизонтально,
изгибаясь кверху, по переднему краю
поджелудочной железы. В 8% случаев
она лежит позади поджелудочной железы,
а в 2% — перед ней. Через диафрагмально-селезеночную
связку артерия подходит к селезенке,
где делится на свои конечные ветви.
Поджелудочной железе селезеночная
артерия отдает 6-10 небольших
панкреатических артерий, кровоснабжая
таким образом тело и хвост поджелудочной
железы. Иногда у самого начала селезеночной
артерии к поджелудочной железе подходит
тыльная артерия поджелудочной железы,
проходящая кзади. Она анастомозирует
с позадидвенадцатиперстной и нижней
поджелудочно-двенадцатиперстной
артериями.
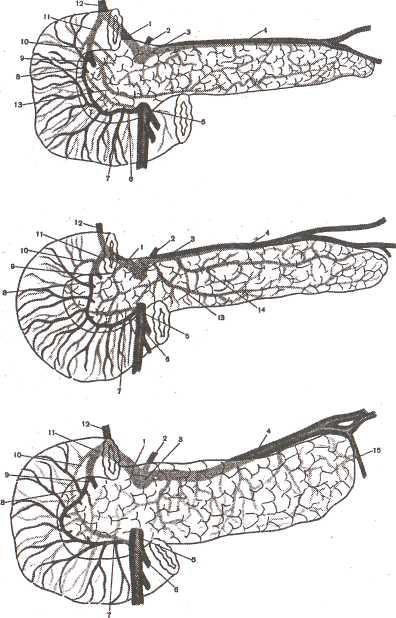
Рис.
1. Кровоснабжение поджелудочной железы
(Войленко В.Н. и соавт., 1965).
1 — a. hepatica communis;
2 — a. gastrica sinistra;
3
— truncus coeliacus;
4 — a. lienalis;
5 — a. mesenterica superior;
6 — a. pancreaticoduodenalis
inferior anterior;
7
—
a. pancreaticoduodenalis inferior posterior;
8 — a. pancreaticoduodenalis
superior anterior;
9 — a. gastro-epiploica
dextra;
10 — a.
pancreaticoduodenalis superior posterior;
11 — a. gaslroduodenalis;
12 — a. hepatica propria;
13 — a. pancreatica inferior;
14 —- a. pancreatica magna;
15 — a. pancreatica caudalis
От
дистальной части селезеночной артерии
в 10% случаев отходит нижняя панкреатическая
артерия, которая кровоснабжает тело и
хвост поджелудочной железы и, анастомозируя
с артериальными сосудами головки,
образует большую артерию поджелудочной
железы. Нижние панкреатодуоденальные
артерии отходят от верхней брыжеечной
артерии. Они кровоснабжают нижнюю
горизонтальную часть двенадцатиперстной
кишки и отдают ветви по задней поверхности
головки к нижнему краю тела поджелудочной
железы. Верхняя брыжеечная артерия
начинается от передней стенки аорты
на уровне I—II
поясничных позвонков на расстоянии
0,5—2 см от чревного ствола (но она может
отходить и вместе со чревным стволом и
нижней брыжеечной артерией) и проходит
перед нижней горизонтальной частью
двенадцатиперстной кишки, влево от
верхней брыжеечной вены, между двумя
листками брыжейки. Начало ее косо кзади
пересекает левая печеночная вена, а
спереди — селезеночная вена и поджелудочная
железа (место перехода головки в тело
железы). Артерия выходит ниже поджелудочной
железы, затем опускается вниз. Чаще
всего она поворачивает вправо и
разветвляется справа от аорты.
Отток
крови от поджелудочной железы происходит
по задней верхней панкреатодуоденальной
вене, которая собирает кровь из головки
железы и несет ее в воротную вену;
передней верхней панкреатодуоденальной
вене, впадающей в систему верхней
брыжеечной вены; нижней панкреатодуоденальной
вене, впадающей либо в верхнюю брыжеечную,
либо в тонкокишечную вену. Из тела и
хвоста кровь по мелким панкреатическим
венам оттекает через селезеночную вену
в воротную.
Лимфатические
сосуды поджелудочной железы образуют
густую сеть, широко анастомозируя с
лимфатическими сосудами желчного
пузыря, желчного протока. Кроме того,
лимфа течет к надпочечникам, печени,
желудку и селезенке.
Истоками
лимфатической системы поджелудочной
железы являются щели между клетками
железистой ткани. Сливаясь между собой,
тканевые щели образуют извилистые
лимфатические капилляры с колбообразными
утолщениями. Капилляры также сливаются,
формируя лимфатические сосуды, широко
анастомозирующие между собой. Различают
глубокую лимфатическую сеть
поджелудочной железы, состоящую из
сосудов мелкого калибра, и поверхностную,
сформированную сосудами более крупного
калибра. С увеличением калибра сосуда
и по мере приближения его к региональному
лимфатическому узлу в нем увеличивается
число клапанов.
Вокруг
поджелудочной железы залегает большое
количество лимфатических узлов. По
классификации А.В. Смирнова (1972), все
региональные лимфатические узлы
первого порядка делятся на 8 групп.
1.
Лимфоузлы по ходу селезеночных сосудов.
Они состоят из трех основных цепочек,
лежащих между селезеночными сосудами
и задней поверхностью поджелудочной
железы. Отток лимфы идет от тела железы
по трем направлениям: к узлам в области
ворот селезенки, к лимфоузлам чревной
группы и кардиального отдела желудка.
2.
Лимфоузлы, расположенные по ходу
печеночной артерии и залегающие в
толще печеночно-дуоденальной связки.
По ним осуществляется отток лимфы
от верхней половины головки железы в
лимфоузлы второго порядка, расположенные
в области ствола чревной артерии, вокруг
аорты и нижней полой вены.
3.
Лимфоузлы по ходу верхнебрыжеечных
сосудов. Они отвечают за отток лимфы
от нижней части головки железы в
парааортальные лимфоузлы и в правый
поясничный лимфатический ствол.
4.
Лимфоузлы по ходу передней
поджелудочно-двенадцатиперстной
борозды, залегающие между головкой
железы и двенадцатиперстной кишкой.
Отток лимфы идет от передней поверхности
головки железы в лимфоузлы брыжейки
поперечной ободочной кишки и
печеночно-дуоденальной связки.
5.
Лимфоузлы по ходу задней
поджелудочно-двенадцатиперстной
борозды, расположенные забрюшинно.
Отвечают за отток лимфы от задней
поверхности головки в лимфоузлы
печеночно-дуоденальной связки. При
развитии воспалительного процесса в
этой группе или ракового лимфангиита
возникают массивные сращения с общим
желчным протоком, воротной и нижней
полой венами, правой почкой.
6.
Лимфоузлы по ходу переднего края
поджелудочной железы. Расположены
цепочкой по линии прикрепления брыжейки
поперечной ободочной кишки к головке
и телу железы. Отток лимфы идет главным
образом от тела железы в чревную группу
узлов и в лимфоузлы ворот селезенки.
7.
Лимфоузлы в области хвоста железы.
Расположены в толще поджелу-дочно-селезеночной
и желудочно-селезеночной связок. Они
отводят лимфу из хвостовой части железы
в лимфоузлы ворот селезенки и большого
сальника.
8.
Лимфоузлы у места слияния общего
желчного протока с главным панкреатическим
протоком. Осуществляют отток лимфы из
лимфатических сосудов, сопровождающих
главный панкреатический проток, в
чревную группу узлов, верхнебрыжеечную
и по ходу печеночно-дуоденальной
связки.
Все
8 групп анастомозируют между собой, а
также с лимфатической системой желудка,
печени, соседних органов. Региональными
лимфоузлами первого порядка являются
в основном передние и задние поджелу
дочно-двенадцатиперстные
узлы и узлы, лежащие в области хвоста
по ходу селезеночных сосудов. Региональными
узлами второго порядка являются
чревные узлы.
В
поджелудочной железе различают три
собственных нервных сплетения:
переднее поджелудочное, заднее и нижнее.
Они залегают в поверхностных слоях
паренхимы на соответствующих сторонах
железы и представляют собой развитую
междольковую петлистую нервную сеть.
В местах пересечения петель
поверхностной нервной сети имеются
нервные узелки, от которых вглубь железы
отходят нервные волокна, проникающие
в междольковую соединительную ткань.
Разветвляясь, они окружают дольки
железы и дают ветви к протокам.
По
гистологическому строению поджелудочная
железа представляет собой сложную
трубчато-альвеолярную железу. Железистая
ткань состоит из долек неправильной
формы, клетки которых вырабатывают
панкреатический сок, и из скопления
особых клеток округлой формы — островков
Лангерганса, продуцирующих гормоны.
Железистые клетки имеют коническую
форму, содержат ядро, которое делит
клетку на две части: широкую базальную
и коническую апикальную. После выделения
секрета апикальная зона резко
уменьшается, вся клетка также уменьшается
в объеме и хорошо отграничивается от
соседних клеток. При наполнении клеток
секретом границы их становятся неясными.
Инкреторная часть железы составляет
лишь 1% от всей ткани и разбросана в виде
отдельных островков в паренхиме органа.
На
основании анатомических особенностей
поджелудочной железы можно сделать
следующие практические выводы:
1.
Поджелудочная железа тесно связана с
окружающими ее органами, и прежде всего
с двенадцатиперстной кишкой, поэтому
патологические процессы, возникающие
в этих органах, вызывают в ней изменения.
2.
Из-за глубокого залегания железы в
забрюшинном пространстве она недоступна
для обследования обычными методами, и
диагностика ее заболеваний трудна.
Сложные
взаимоотношения между выделяемыми
железой ферментами, проферментами,
ингибиторами и др. служат иногда причиной
неизученной пока реакции, в результате
которой наступает самопереваривание
ткани поджелудочной железы и окружающих
органов, не поддающееся лекарственной
коррекции.
3.
Операции на поджелудочной железе
сопряжены с большими трудностями в
силу ее тесного контакта с крупными
артериями и венами; это ограничивает
возможности хирургического лечения и
требует от хирургов хорошего знания
анатомии этой области.
Источник


