Уплотнение стенок поджелудочной железы и желчного пузыря

Уплотнение поджелудочной железы может быть выявлено во время ультразвукового исследования и свидетельствует об изменениях в тканях органа, которые развились в результате патологии. Обнаруженное уплотнение структуры не является симптомом заболевания — это лишь объективное подтверждение перенесенной или имеющейся в настоящее время болезни. Поэтому диагностического значения подобное явление не имеет. В большинстве случаев отклонения от нормы в плотности тканей на УЗИ визуализируют не при первой консультации, когда пациент обратился с жалобами на ухудшение состояния, а значительно позже, после проведенного лечения.
Что такое уплотнение тканей ПЖ?
Если ткани железы уплотняются, это говорит о тяжелой патологии ПЖ, которую перенес пациент. Любое воспаление приводит к гибели клеток: если процесс тяжелый, со временем в этом месте формируются рубцы, повышая плотность тканей и стромы. Это обнаруживается при проведении обследований как диффузное или локальное (в случае рубцов) уплотнение.
Развитие уплотнения структуры, ткани, стромы поджелудочной железы
Структура тканей уплотняется при наличии воспалительных явлений в ПЖ. Притом происходит нарушение функций органа, отчего может страдать вся система пищеварения. Изменения в структуре тканей происходят при остром панкреатите, который протекает в виде панкреонекроза. Гибель клеток может происходить на определенном участке ПЖ, а может равномерно распространиться на всю паренхиму — диффузионный процесс — и привести к летальному исходу. Но после перенесенного острого панкреатита нарушение в структуре тканей на сонографии может обнаруживаться не сразу.

При атрофии клеток, кальцинировании появляется уплотненная строма — соединительнотканная основа ПЖ. Результатом изменения стромы и структуры может стать формирование рубцов в толще ткани. Это наблюдается при частых и тяжелых обострениях хронического панкреатита: при каждом усилении симптомов клетки ПЖ погибают безвозвратно. В местах гнойного воспаления впоследствии возникают рубцы в виде утолщенной ткани.
Причины возникновения отклонений
Самой частой причиной отклонений от нормы в паренхиме ПЖ является воспалительный процесс — панкреатит. В зависимости от формы болезни, ее степени тяжести, вовлечения в процесс соседних органов изменения на сонографии варьируются. При длительно текущем рецидивирующем хроническом процессе при проведении УЗИ нарушения паренхимы выявляются в значительно большей степени, чем при остром процессе.
Помимо панкреатита, к отклонениям в строении и плотности ткани ПЖ приводят и другие факторы:
- нарушение кровоснабжения органа вследствие других хронических, длительно текущих заболеваний или из-за изменений в стенках сосудов;
- болезни эндокринной системы (тиреотоксикоз, аденома гипофиза, недостаточность надпочечников, сахарный диабет);
- дистрофия ПЖ;
- генетические особенности;
- подростковый и старческий возраст.
Симптомы и проявления при патологии
Все изменения, выявляемые в структуре, строме органа, которые носят распространенный или локальный характер (ткань может утолщаться в определенной области: головке, теле или хвосте поджелудочной железы), свидетельствуют о перенесенной болезни. Они могут означать последствие патологии, которая в острой или хронической форме протекала у пациента в прошлом. Обнаружение на сонографии умеренно выраженных или значимых отклонений в большинстве случаев является находкой и не сопровождается никакими симптомами.
При изучении анамнеза может выясниться, что длительное время были жалобы на боли в печени, левом подреберье, тошноту, рвоту, расстройство стула в виде поноса или запора, произошло снижение веса. Если такое состояние повторялось неоднократно, а пациент не обращался к врачу своевременно либо лечился самостоятельно, процесс приобрел хроническое течение с прогрессирующими изменениями в ПЖ. Даже нарушение диеты в таких случаях усугубляет изменения в железе и провоцирует дальнейшее прогрессирование. Это может обозначать, что любое воздействие неблагоприятных внешних или внутренних факторов возобновит болезнь, но в более тяжелой форме.
Диагностика уплотнений поджелудочной железы
Диагностируются нарушения в поджелудочной железе при отсутствии жалоб с помощью функциональных методов исследования. На момент обследования лабораторные показатели могут быть в пределах нормы. Пальпаторно определить уплотнение органа невозможно, поскольку ПЖ располагается забрюшинно.
Достоверным и точным методом диагностики является УЗИ органов брюшной полости и забрюшинного пространства. Это исследование не занимает много времени, не требует особенной подготовки (за исключением того, что делать его необходимо натощак), является самым безопасным способом, которому может подвергнуться ребёнок и взрослый, не опасаясь осложнений. При проведении УЗИ определяются размеры органа и его частей, однородность и эхогенность тканей, патологические включения, образования, распространенность патологического процесса, четкость границ.
В сомнительных случаях назначается МРТ — магнитно-резонансная томография. Она позволяет точно и подробно оценить структуру, объемные образования на любой, даже ранней стадии изменений.
Способы устранения уплотнений
Уплотнения, обнаруженные при обследовании в период ремиссии воспалительного процесса, когда пациент не предъявляет жалоб, и в биохимических анализах крови и мочи отсутствуют изменения, не нуждаются в лечении. А также методов восстановления погибших при некрозе клеток ПЖ, которые заместились соединительной тканью, не найдено. Все изменения в паренхиме ПЖ, которые возникли в результате патологии, особенно, если это связано с распадом нормальных панкреоцитов, необратимы.

При выявлении уплотненных участков лечение должно быть направлено на предупреждение дальнейшего распространения этих процессов и максимальное восстановление утраченных функций, если это произошло. С этой целью используются консервативные методы лечения.
При выявлении уплотнений, свидетельствующих о наличии новообразований, в тяжелых случаях может понадобиться хирургическое вмешательство.
Поэтому комплексное лечение включает:
- модификацию образа жизни;
- диетическое питание;
- медикаментозную терапию;
- хирургические методы (в тяжелых случаях).
Консервативное лечение
Консервативная терапия включает применение медикаментозных средств и диетического питания. Если ограничения в еде могут назначаться на длительный период, иногда — на всю жизнь, то лекарственная терапия применяется в период обострения. После перенесенного острого панкреатита с массивным некрозом или при частых обострениях хронического воспаления в железе пациент может нуждаться в постоянной заместительной ферментотерапии. В таких случаях доза, кратность и длительность приема назначаются гастроэнтерологом: он же контролирует и корректирует лечение.
Для постоянного применения назначаются также сахароснижающие препараты, если в процессе гибели островков Лангерганса, бета-клетки которых вырабатывают инсулин, развился сахарный диабет. Больного наблюдает эндокринолог, назначает диету и лекарства, отменить которые или снизить дозу после очередного обследования может только он.
Этиологического и патогенетического лечения заболеваний ПЖ не существует. Назначается симптоматическая терапия. Она проводится с учетом жалоб и биохимических исследований. Такое лечение, помимо ферментов и сахароснижающих препаратов, включает:
- Спазмолитики, холинолитики, анальгетики при наличии болевого симптома и степени его выраженности.
- Антисекреторные средства с различным механизмом действия.
Из группы антисекреторных препаратов используются:
- ИПП (ингибиторы протонной помпы);
- блокаторы H2- гистаминовых рецепторов;
- антациды.
Назначается также терапия основной патологии, которую выявляют с помощью выяснения жалоб, анамнеза, объективного осмотра и функциональных методов.
При остром панкреатите или обострении хронического, лечение проводится в стационаре, начинается в отделении интенсивной терапии, где применяются дополнительно инфузионные растворы, антиферментные средства, наркотические анальгетики.
Операционные методы
В случаях уплотнений, выявленных при проведении сонографии ПЖ, хирургические методы лечения ПЖ показаны при наличии:
- новообразований;
- конкрементов;
- кист огромных размеров.

Они сдавливают ткани органа и вызывают изменения в их структуре. Поэтому радикальное лечение показано также при неэффективности консервативной терапии этих изменений на предыдущих этапах.
Оперативные методы стабилизируют патологический процесс — замедляют прогрессирование хронического панкреатита. Согласно статистическим данным, 40% больных хроническим панкреатитом (ХП) становятся пациентами хирургического отделения стационара в связи с рефрактерностью к терапевтическому лечению и развивающимися осложнениями. С учетом, что клинические проявления диффузных трансформаций ткани ПЖ на момент их визуализации на сонографии отсутствуют, в лечении ограничиваются диетой и устранением вредных факторов и привычек.
Диета и профилактика возникновения уплотнений
С целью предупреждения дальнейшего развития патологического уплотнения тканей, атрофии железы и окончательного снижения ее функций, назначается диетическое питание, которое является важной частью терапии. Иногда, когда изменениям подверглась не вся паренхима, строгая диета, которая приписывается врачом, может стабилизировать состояние и улучшить самочувствие. Грубые нарушения, а иногда и незначительные погрешности в лечебном питании могут привести к очередному рецидиву.
Если специалист считает соблюдение диеты обязательным, пренебрегать этими рекомендациями нельзя!
При выявленном панкреатите с сопутствующей патологией других органов пищеварения используется диетический стол № 5п по Певзнеру. Существует несколько его разновидностей, которые разработаны с учетом стадии заболевания, активности процесса, тяжести состояния больного, сопутствующих болезней. Общие принципы лечебного питания при изменениях в ПЖ сводятся к категорическому запрету жареного, жирного, острого, копченого, соленого, различных приправ и усилителей вкуса. Необходимо соблюдать:
- дробность и кратность питания: маленькие порции 5−6 раз в день при обострении, в ремиссию — 4−5 раз в день;
- обязательный полноценный обед с первым блюдом и легкий поздний ужин;
- приготовление еды путем тушения, отваривания, запекания, паровым способом;
- пищу необходимо измельчать, чтобы уменьшить функциональную нагрузку на ПЖ;
- комфортная температура — не рекомендуется чрезмерно горячая или холодная еда, она должна быть теплой, чтобы не раздражать слизистые;
- соблюдение прописанного калоража — при составлении меню и приготовлении пищи пользоваться специальными таблицами с указанием энергетической ценности продуктов (питание должно быть полноценным, с использованием достаточного количества белков и включать овощи и фрукты в измельченном и обработанном виде), а также списком запрещенных и частично ограниченных к применению.

Профилактикой патологической трансформации ткани ПЖ является изменение образа жизни:
- полный отказ от алкоголя;
- отказ от курения;
- уменьшение хронических стрессов и переутомлений;
- активный образ жизни;
- полезное полноценное питание с исключением вредных продуктов.
Последствия и осложнения после обнаружения уплотнений ПЖ
Все отклонения от нормы (за исключением новообразований, кист, псевдокист, кальцификатов), выявленные при УЗИ ПЖ, являются морфологическими. На их основании нельзя поставить диагноз, назначить лечение и делать прогноз о дальнейших последствиях или осложнениях. Обнаружение уплотнений — это начальный этап, который может быть продолжен для выявления других изменений путем дополнительных методов исследования, или должен стать поводом для отказа от вредных привычек и изменения образа жизни с правильным режимом и питанием. Обычно в дальнейшем необходимо динамическое наблюдение и УЗИ-контроль, а также своевременное обращение к врачу при первых симптомах ухудшения здоровья.
Список литературы
- Дробаха И.В., Якушева Л.В., Малышева Т.Ф., Чавгун Л.Б. Ультразвуковые исследования в диагностике острого панкреатита. Съезд ассоциации специалистов ультразвуковой диагностики в медицине, тезисы докладов. М., 1995 г. стр. 82.
- Лемешко, З. А. Ультразвуковая диагностика заболеваний желудка. М. ГЭОТАР-Медиа, 2009 г.
- Маев, И. В. Ультразвуковая диагностика заболеваний органов пищеварения. Учебное пособие. Минздравсоцразвития РФ. М. ФГОУ ВУНМЦ Росздрава, 2005 г.
- Федорук, А.М. Ультросонография в диагностике и лечение острого панкреатита. Минск, 2005 г.
- Митьков В.В. Допплерографические показатели чревного кровотока в норме. Ультразвуковая и функциональная диагностика 2001г. №1 стр. 53–61.
Источник
Тошнота и боль в верхних отделах живота периодически отмечаются у многих людей. Зачастую эти симптомы свидетельствуют о развитии воспаления в органах пищеварительного тракта. Неприятные ощущения в подобных случаях практически всегда связаны с употреблением некоторых продуктов. Боль и тошнота могут свидетельствовать об уплотнении ткани желчного пузыря. Невзирая на то что этот орган небольшого размера, симптомы его воспаления выражены очень сильно. У женщин чаще диагностируют уплотнение стенок желчного пузыря? Что это такое и почему оно возникает? Стоит отметить, какие функции выполняет этот орган. Он служит вместилищем для желчи. Во время переваривания пищи данная биологическая жидкость выделяется в просвет двенадцатиперстной кишки. Это сопровождается сокращением желчного пузыря. Уплотнение стенок органа приводит к нарушению его основной функции. В результате желчь застаивается (холестаз), а процесс переваривания замедляется. Кроме того, орган может значительно увеличиться в размерах, что приводит к появлению боли.
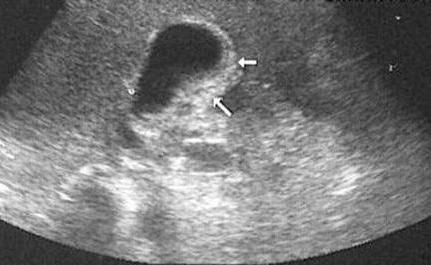
Почему возникает уплотнение стенки желчного пузыря?
Ткань, из которой состоит орган, не может уплотниться без причины. К этому приводят различные неблагоприятные факторы, которые могут быть как экзо-, так и эндогенными. Уплотнение стенки желчного пузыря возникает по следующим причинам:
- Хроническое воспаление органа – холецистит. Это заболевание считается одним из самых распространенных недугов пищеварительной системы. Как известно, воспалительный процесс вызывает отек и гиперемию стенок органа, а проницаемость мелких сосудов при этом увеличивается. Хронический холецистит характеризуется фазами обострений и ремиссий. В результате этого отек стенок сменяется усиленным ростом соединительной ткани, что, в свою очередь, чревато развитием уплотнения органа и спаечного процесса в желчном пузыре.
- Калькулезный холецистит. Помимо хронического воспалительного процесса эта патология сопровождается образованием камней в просвете органа. Конкременты препятствуют эвакуации желчи.
- Врожденные деформации органа. У многих людей при исследовании диагностируют перегиб и другие изменения конфигурации желчного пузыря. Неправильное строение способствует развитию холестаза. А он, в свою очередь, вызывает хроническое воспаление и уплотнение стенок.
- Чрезмерное употребление трудноусваиваемой пищи. Имеется в виду большое количество жирных, горьких, соленых продуктов.
- Заболевания органов пищеварения. Хронический гепатит и панкреатит часто сочетаются с воспалением желчного пузыря.
- Сердечная недостаточность. Длительно текущие кардиологические патологии приводят к образованию отеков как на коже, так и во внутренних органах.
- Полипы и другие новообразования. Разрастание ткани органа всегда сопровождается уплотнением его стенок.
Все эти причины необходимо учитывать для того, чтобы вылечить хронический холецистит. Деформация и уплотнение стенок желчного пузыря опасны развитием неприятных последствий. Среди них – воспаление других органов ЖКТ, нарушение пищеварения.

Симптомы уплотнения ткани
Уплотнение стенки желчного пузыря внешне не проявляется. Поэтому при подозрении на этот процесс необходимо пройти обследование, в частности УЗИ. Проявления болезни выражены не всегда, а только в период обострения воспаления органа. При этом отмечаются такие симптомы, как тошнота, ощущение горечи во рту, боли в правом отделе живота, общая слабость. Во время ремиссии эти признаки отсутствуют. Однако после приема жирной и трудноусвояемой пищи неприятные ощущения возникают снова.
Тошнота и горечь во рту при обострении не всегда связаны с едой. Часто пациенты жалуются на неприятные ощущения в утренние часы, перед сном. После принятия пищи симптомы усиливаются. Иногда отмечается рвота желчью.
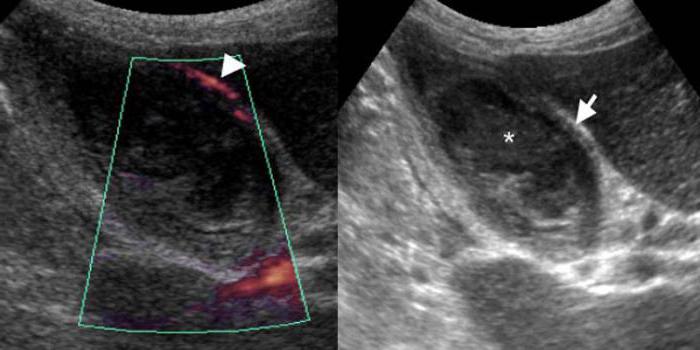
Физикальное обследование при холецистите
Увидев заключение ультразвукового исследования, пациенты начинают интересоваться вопросом: что значит уплотнение стенок желчного пузыря? Стоит отметить, что под этими словами подразумевается морфологическое изменение органа. Уплотнение стенок – это не самостоятельный диагноз. Данный симптом обнаруживают во время инструментального обследования. Этот признак практически всегда означает, что у пациента имеется хроническое воспаление желчного пузыря.
Однако врач должен в этом убедиться. С этой целью проводится физикальное обследование. К специфическим признакам холецистита относятся:
- Болезненность при надавливании на область пузыря (симптом Кера).
- Усиление неприятных ощущений при пальпации во время вдоха.
- Боль при поколачивании по правой реберной дуге (симптом Мерфи).
Все эти признаки выявляются как при остром, так и при хроническом холецистите. Поэтому, чтобы узнать, есть ли уплотнение стенок органа, выполняют ультразвуковое исследование.
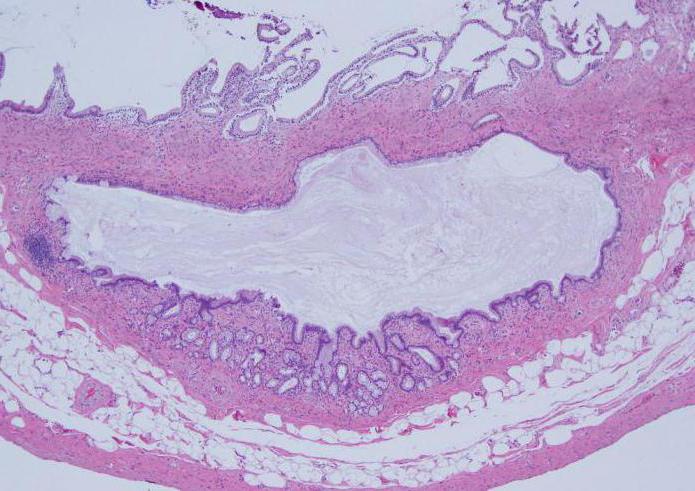
Диагностика болезней желчного пузыря
Признаки уплотнения стенок желчного пузыря относятся к показаниям для проведения диагностических процедур. К лабораторным особенностям хронического холецистита относятся: повышение АСТ и АЛТ. Уровень этих ферментов увеличивается при застое желчи в протоках. В период обострения отмечается лейкоцитоз и ускорение СОЭ в анализе крови.
Толщина стенок органа не должна превышать 5 мм. Увеличение этого показателя указывает на наличие хронического воспалительного процесса. Также при уплотнении стенок отмечается изменение эхо-плотности контуров органа.
Помимо УЗИ проводится компьютерная томография брюшной полости, рентгенография. В некоторых случаях требуются специальные инвазивные исследования. Среди них – ретроградная холангиопанкреатография.
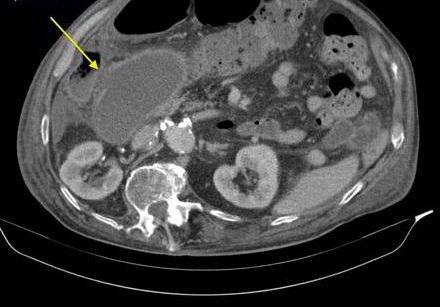
Уплотнение стенок желчного пузыря: лечение патологии
Лечение холецистита основано на диетотерапии, применении медикаментозных средств. При калькулезном воспалении производится операция – эктомия желчного пузыря. К препаратам, улучшающим отток желчи, относятся медикаменты «Аллохол», «Холосас», «Урсосан». При обострении назначают антибиотики. Чтобы уменьшить спазм мускулатуры органа и облегчить боль, применяется препарат «Но-шпа».
Правильное питание при холецистите
При уплотнении стенок органа требуется постоянно соблюдать диету. Чтобы не вызвать обострения, из рациона необходимо исключить копченые и чересчур соленые продукты, жирные блюда. Также нежелательно употреблять в пищу овощи, раздражающие слизистую оболочку органа (редька, редис). Пациентам рекомендуется готовить блюда из нежирных сортов мяса и рыбы. Больным полезны молочные продукты, каши, овощные и фруктовые пюре, супы.
Последствия уплотнения стенок органа
К чему может привести уплотнение стенки желчного пузыря? Если заболевание не лечить, возникают осложнения. Частые обострения приводят к усилению уплотнения тканей органа. В результате образуются спайки в желчном пузыре. Хронический холецистит опасен распространением воспалительного процесса. Это приводит к возникновению других патологий – гепатита, гастродуоденита, панкреатита. Камни в просвете органа могут вызвать перфорацию, перитонит.
Профилактика уплотнения стенок органа
Чтобы не произошло уплотнения стенок желчного пузыря, необходимо не допускать развития хронической патологии. Для этого рекомендуется правильно питаться (не злоупотреблять жирными, острыми продуктами). При наличии глистной инвазии следует избавиться от паразитов, так как они часто заселяют желчные и печеночные протоки. Пациентам, у которых выявлены аномалии органа, требуется обследоваться хотя бы 1 раз в год.
Источник

