Возрастные особенности поджелудочной железы кратко
Возрастные особенности
Паращитовидная (околощитовидная) железа
Находится на задней поверхности щитовидной железы или в ее ткани (2 — верхние и 2 — нижние). Это самые маленькие железы.
Влияет на солевой обмен (паратиреоидный гормон (паратгормон), — регулирует отложение кальция в костях и уровень его концентрации в крови, то есть возбуждает функцию остеокластов (косте-разрушающих клеток) и способствует переходу кжхыця жз костной ткани в кровь.
Гипофункция
Нарушение роста и развития костной ткани, скелета зубов, функций центральной нервной системы (повышенная возбудимость) и синтезирующей функции печени (размягчение костной ткани).
Гиперфункция
Усиливает действие костеразрушающих клеток. Вещество кости становится пористым, легко разрушается при нагрузках (остеопороз), мышечная слабость, глубокие болезненные расстройства в функциях внутренних органов. Рассеянный склероз — накипь на сосудах, которые, наконец, закупориваются, и образуются тромбы.
§ Начинает синтезировать гормон на 6 неделе внутриутробного развития, когда длина зародыша — 0,9 см. С возрастом увеличение секреции гормонов, наибольшая деятельность желез в первые 4-7 лет жизни.
Находится рядом с желудком и двенадцатиперстной кишкой. Относится к смешанным железам.
· инсулин — в десятки раз увеличивает способность клеточных мембран пропускать углеводы, содержание свободного сахара в крови при этом уменьшается;
· глюкагон — оказывает мобилизующее влияние на депонированный гликоген. Количество сахара в крови при этом увеличивается (гипергликемия). Избыточное его количество удаляется с мочой (глюкозурия), следовательно, глюкагон — антагонист инсулина;
· липокаин — участвует в регуляции фосфолипидного обмена. Предупреждает ожирение печени, ускоряет окисление жирных кислот в печени, стимулирует образование лецитина.
Гипофункция
Расстройство углеводного обмена — сахарный диабет, при этом сахар практически не усваивается клетками организма (исключение — клетки печени). Развивается гипергликемия с последующемвыведением сахара из организма. Недостаток сахара в клетках приводит к судорогам, потере сознания и при отсутствии врачебного вмешательства (подкожное введение инсулина) может наступить смерть. У детей чаще всего проявление этого заболевания наблюдается с 6 до 12 лет. Причины: наследственная предрасположенность и провоцирующие факторы среды — инфекционные заболевания, нервные, перенапряжения и переедание.
Гиперфункция
Избыточное количество инсулина сопровождается резким увеличением проницаемости клеточных мембран для сахара. Вследствие этого уменьшается его содержание в крови. Развивается инсулиновый шок. Он снимается внутривенным введением глюкозы.
■ Возрастные особенности
Поджелудочная железа начинает формироваться на 5-6 неделе внутриутробного развития. В первые 6 месяцев .у детей выделяется инсулина в 2 раза больше, чем у взрослых. После 40 лет падает активность, следовательно, происходит уменьшение количества секретируемых гормонов. Уменьшение содержания инсулина сопровождается повышенной концентрацией глюкогона (выполняет функцию, обратную инсулину), следовательно, в организме создается среда, неблагоприятная для обмена углеводов, поэтому у пожилых людей выше процент заболеваемости сахарным диабетом.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Поджелудочная железа (pancreas) имеет удлиненную форму, серо-розовый цвет, располагается забрюшинно. Поджелудочная железа является крупной пищеварительной железой смешанного типа. Она имеет одновременно экзокринную часть с типичными секреторными отделами, протоковым аппаратом и эндокринную часть. В качестве экзокринной железы она вырабатывает ежесуточно 500-700 мл панкреатического сока, поступающего в просвет двенадцатиперстной кишки. Панкреатический сок содержит протеолитические ферменты, трипсин, химотрипсин и амилолитические ферменты (липазу и др.). Эндокринная часть железы в виде мелких клеточных скоплений (панкреатических островков) вырабатывает гормоны (инсулин, глюкагон и др.), регулирующие углеводный и жировой обмен.
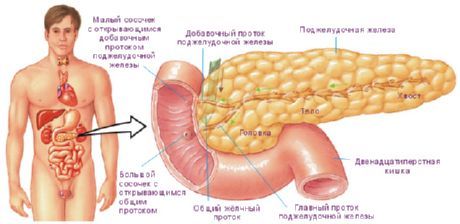
Длина поджелудочной железы у взрослого человека составляет 14-18 см, ширина — 6-9 см, толщина — 2-3 см, масса ее равна 85-95 г. Железа покрыта тонкой соединительнотканной капсулой. Железа располагается поперечно на уровне I-II поясничных позвонков. Хвост железы лежит чуть выше, чем ее головка.
Позади поджелудочной железы находятся позвоночник, аорта, нижняя полая и левая почечная вены. Спереди от железы располагается желудок. У поджелудочной железы выделяют головку, тело и хвост.
Головка поджелудочной железы (caput pancreatis) сверху справа и снизу охвачена двенадцатиперстной кишкой. Головка слегка уплощена в переднезаднем направлении. На границе между нижней частью головки и телом имеется глубокая вырезка поджелудочной железы (incisura pancreatis), в которой проходят верхние брыжеечные артерия и вена. Задняя поверхность головки поджелудочной железы прилежит к правой почечной вене, а ближе к срединной плоскости — к начальной части воротной вены. Кпереди от головки железы расположена правая часть поперечной ободочной кишки.
Тело поджелудочной железы (corpus pancreatis) имеет призматическую форму, у него выделяют переднюю, заднюю и нижнюю поверхности. Передняя поверхность (facies anterior) покрыта париетальной брюшиной. На границе тела железы с ее головкой имеется выпуклость кпереди — так называемый сальниковый бугор (tuber omentale). Задняя поверхность (facies posterior) прилежит к позвоночнику, крупным кровеносным сосудам (нижней полой вене и аорте), чревному сплетению. Нижняя поверхность (facies inferior) узкая, частично покрыта брюшиной, отделяется от передней поверхности передним краем железы. К верхнему краю железы прилежат селезеночные артерия и вена.
Хвост поджелудочной железы (cauda pancreatis) направлен влево, где он соприкасается с висцеральной поверхностью селезенки, ниже ее ворот. Позади хвоста железы располагаются левый надпочечник, верхняя часть левой почки.
Паренхима железы разделена на дольки соединительнотканными междольковыми перегородками (трабекулами), отходящими вглубь от капсулы органа. В дольках находятся секреторные отделы, напоминающие полые мешочки размером 100- 500 мкм. Каждый секреторный отдел — панкреатический ацинус (acinus pancreaticus) состоит из 8-14 клеток — экзокринных панкреатоцитов (ациноцитов), имеющих пирамидальную форму. Секреторные (ацинозные) клетки располагаются на базальной мембране. Из полости секреторного отдела начинаются вставочные выводные проточки (diictuli intercalatus), выстланные однослойным уплощенным эпителием. Вставочные проточки дают начало протоковому аппарату железы. Вставочные проточки переходят во внутридольковые проточки (ductuli intralobulares), образованные однослойным кубическим эпителием, а затем — в междольковые протоки (ductuli interlobulares), проходящие в междольковых соединительнотканных перегородках. Стенки междольковых протоков образованы высоким призматическим эпителием и собственной соединительнотканной пластинкой. Междольковые протоки впадают в выводной проток поджелудочной железы.
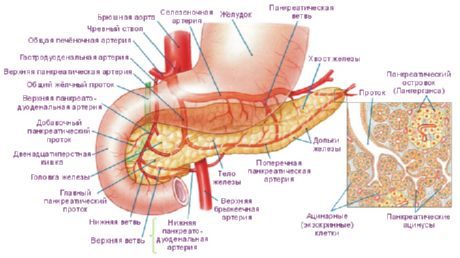
Выводной проток (главный) поджелудочной железы (ductus pancreaticus), или вирсунгов проток, идет в толще железы, ближе к задней ее поверхности. Проток начинается в области хвоста железы, проходит через тело и головку, принимает по ходу более мелкие междольковые выводные протоки. Главный проток поджелудочной железы впадает в просвет нисходящей части двенадцатиперстной кишки, открывается на ее большом сосочке, предварительно соединившись с общим желчным протоком. Стенка конечного отдела протока поджелудочной железы имеет сфинктер протока поджелудочной железы (sphincter ductus pancriaticae), который представляет собой утолщение циркулярных пучков гладких мышц. Нередко проток поджелудочной железы и общий желчный проток впадают в двенадцатиперстную кишку раздельно на вершине большого сосочка двенадцатиперстной кишки. Возможны другие варианты впадения обоих протоков.
В области головки поджелудочной железы формируется самостоятельный добавочный проток поджелудочной железы (ductus pancreatis accesorius), или санториниев проток. Этот проток открывается в просвет двенадцатиперстной кишки на ее малом сосочке. Иногда оба протока (главный и добавочный) анастомозируют между собой.
Стенки главного и добавочного протоков выстланы цилиндрическим эпителием. В эпителии протокового аппарата поджелудочной железы имеются бокаловидные клетки, продуцирующие слизь, а также эндокриноциты. Эндокринные клетки протоков синтезируют панкреозимин и холецистокинин. В собственной пластинке слизистой оболочки междольковых протоков, добавочного и главного протоков имеются многоклеточные слизистые железы.
 [1], [2], [3], [4], [5], [6], [7]
[1], [2], [3], [4], [5], [6], [7]
Эндокринная часть поджелудочной железы
Эндокринная часть поджелудочной железыобразована панкреатическими островками (островками Лангерганса), представляющими скопления эндокриноцитов. Островки располагаются преимущественно в области хвоста, и меньше их в толще тела железы. Панкреатические островки имеют округлую, овальную, лентовидную или звездчатую форму. Общее число островков составляет 0,2-1,8 млн, диаметр островка варьирует от 100 до 300 мкм, масса всех островков равна 0,7-2,6 г. Различают несколько разновидностей эндокриноцитов, образующих островки.
 [8], [9], [10], [11], [12], [13]
[8], [9], [10], [11], [12], [13]
Иннервация поджелудочной железы
Поджелудочная железа иннервируется ветвями блуждающих нервов (преимущественно правого), симпатическими нервами из чревного сплетения.
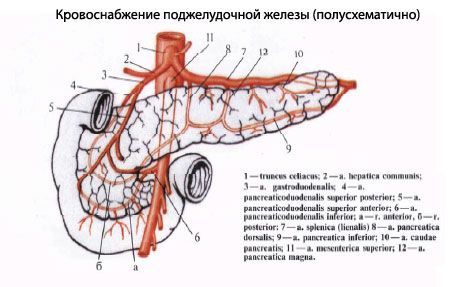
Кровоснабжение поджелудочной железы
Поджелудочная железа кровоснабжается происходит с помощью таких сосудов: передняя и задняя верхние поджелудочно-двенадцатиперстных артерии (из желудочно-двенадцатиперстной артерии), нижняя поджелудочно-двенадцатиперстная артерия (из верхней брыжеечной артерии). Венозный отток: в поджелудочные вены (притоки верхней брыжеечной, селезеночной и других вен из системы воротной вены).
Отток лимфы: в поджелудочные: поджелудочно-двенадцатиперстные, привратниковые и поясничные лимфатические узлы.
 [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
[14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Возрастные особенности поджелудочной железы
Поджелудочная железа новорожденного имеет небольшие размеры. Длина равна 4-5 см, масса — 2-3 г. Железа располагается несколько выше, чем у взрослого человека. К 3-4 мес жизни масса железы увеличивается вдвое, к 3 годам достигает 20 г, в 10-12 лет ее масса равна 30 г. Вследствие отсутствия прочной фиксации к задней стенке брюшной полости поджелудочная железа у новорожденного относительно подвижна. К 5-6 годам железа принимает вид, характерный для железы взрослого человека. Топографические взаимоотношения поджелудочной железы с соседними органами, характерные для взрослого человека, устанавливаются к концу первого года жизни.
 [31], [32], [33], [34], [35]
[31], [32], [33], [34], [35]
Важно знать!
Диагностика хронического панкреатита представляет значительные трудности, обусловленные анатомическим расположением поджелудочной железы, ее тесной функциональной связью с другими органами желудочно-кишечного тракта, отсутствием простых и достоверных методов исследования. Читать далее…
!
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Сообщите нам об ошибке в этом тексте:
Просто нажмите кнопку «Отправить отчет» для отправки нам уведомления. Так же Вы можете добавить комментарий.
Источник
Поджелудочная железа(pancreas) — вторая по величине железа пищеварительной системы. Ее масса составляет 60-100 г, длина 15- 22 см. Железа имеет серовато-красный цвет, дольчатое строение, расположена забрюшинно, простирается в поперечном направлении от двенадцатиперстной кишки до селезенки. Широкая головка поджелудочной железы (caput pancreatis) располагается внутри подковы, образованной двенадцатиперстной кишкой, и переходит в тело, пересекающее поперек I поясничный позвонок и заканчивающееся суженным хвостом у ворот селезенки. Железа покрыта тонкой соединительнотканной капсулой Поджелудочная железа и двенадцатиперстная кишка, вид сзади. Часть стенки двенадцатиперстной кишки и конечная часть общего желчного протока вскрыты: 1 — тело поджелудочной железы; 2 — селезеночная вена; 3 — воротная вена; 4 — общий печеночный проток; 5 — пузырный проток; 6 — шейка желчного пузыря; 7 — общий желчный проток; 8 — тело желчного пузыря; 9 — дно желчного пузыря; 10 — двенадцатиперстная кишка; 11 — сфинктер печеночно-поджелудочной ампулы (сфинктер ампулы, сфиктер Одди); 12 — брюшина; 13 — проток поджелудочной железы и его сфинктер; 14 — сфиктер общего желчного протока; 15 — головка поджелудочной железы; 16 — верхняя брыжеечная артерия; 17 — верхняя брыжеечная вена; 18 — хвост поджелудочной железы
Поджелудочная железа состоит по существу из двух желез: экзокринной и эндокринной. Экзокринная часть железы вырабатывает в течение суток 500-700 мл панкреатического сока. Панкреатический сок содержит протеолитические ферменты трипсин и химотрипсин и амилоли- тические ферменты: амилазу, гликозидазу, галактозидазу, липолитическую субстанцию — липазу и др., участвующие в переваривании белков, жиров и углеводов. Эндокринная часть поджелудочной железы продуцирует гормоны, регулирующие углеводный и жировой обмен (инсулин, глюкагон, соматостатин и др.). Экзокринная часть поджелудочной железыпредставляет собой сложную альвеолярно-трубчатую железу, разделенную на дольки очень тонкими соединительнотканными междольковыми перегородками, отходящими от капсулы. Дольки состоят из плотно прилегающих друг к другу ацинусов размерами 100-150 мкм, образованных одним слоем крупных клеток — ациноцитов пирамидальной формы числом 10-12. Эти клетки тесно соприкасаются друг с другом и лежат на базальной мембране. Круглое ядро, содержащее крупное ядрышко, залегает в базальной части клетки. В центре ацинуса виден узкий просвет. Цитоплазма вокруг ядра базофильна. В апикальной части клетки находится большое количество гранул зимогена, каждая имеет размеры до 80 нм. Клетки содержат элементы зернистой эндоплазматической сети с высоким содержанием рибосомной РНК и свободные рибосомы. Хорошо развитый комплекс Гольджи расположен над ядром. В клетках много митохондрий. Межклеточные контакты сходны с контактами эпителиоцитов кишечных ворсинок.
Строение ацинуса поджелудочной железы: 1 — вставочный отдел; 2 — центроацинозные клетки вставочных отделов; 3 — секреторные грану- лы в апикальной части клетки; 4 — ацинозные клетки; 5 — гемокапилляр; 6 — просвет ацинуса; 7 — нервное волокно; 8 — вставочный проток Ацинус вместе со вставочным протоком является структурно-функциональной единицей экзокринной части поджелудочной железы. Секрет поступает в просвет ацинуса через апикальную поверхность клетки (мерокриновая секреция). В центре ацинуса располагаются типичные для поджелудочной железы центроацинозные эпителиоциты, которые образуют стенку выводящего секрет вставочного протока. Уплощенные центроацинозные клетки имеют неправильную форму, овальное ядро и небольшое количество органелл. Ацинусы густо оплетены кровеносными капиллярами и безмиелиновыми нервными волокнами. Клетки вставочных отделов выводных протоков секретируют ионы бикарбоната, которые примешиваются к секрету ацинуса. Эти же клетки пропускают в просвет воду. Кроме того, в выстилке вставочных протоков находятся камбиальные элементы, способные дифференцироваться в клетки ацинуса.
Из вставочных протоков секрет поступает во внутридольковые протоки, образованные однослойным кубическим эпителием, лежащим на базальной мембране. Окруженные рыхлой соединительной тканью внутридольковые протоки впадают в междольковые, которые проходят в соединительнотканных перегородках. Междольковые протоки впадают вглавный (вирсунгов) проток поджелудочной железы (ductus pancredticus). Этот проток начинается в области хвоста поджелудочной железы, проходит через тело и головку слева направо и, соединившись с общим желчным протоком, впадает в просвет нисходящей части двенадцатиперстной кишки на вершине ее большого сосочка. В конечном отделе протока имеется сфинктер протока поджелудочной железы (m. sphincter ductus pancreaticae). В головке железы формируется добавочный проток поджелудочной железы (ductus pancreaticus accessorius),открывающийся в просвет двенадцатиперстной кишки на ее малом сосочке. Иногда оба протока анастомозируют между собой. Стенки протоков выстланы цилиндрическим эпителием, в эпителии главного протока имеются также бокаловидные гландулоциты. Секреция ациноцитов находится под контролем блуждающих нервов и стимулируется гормоном холецистокинином. Секретин влияет на центроацинозные клетки и эпителиоциты, выстилающие стенки внутридольковых протоков, тем самым стимулирует секрецию большого количества жидкого панкреатического сока с малым количеством ферментов и большим — бикарбонатов. Однако влияние холецистокинина наиболее эффективно при одновременном действии секретина и нормальном функционировании блуждающих нервов. Эндокринная часть поджелудочной железыобразована группами клеток — панкреатическими островками (Лангерганса) (insulae pancredticae), которые в виде округлых, неправильной формы образований диаметром 0,1-0,3 мм располагаются в толще железистых долек. Число панкреатических островков у взрослого человека колеблется от 200 000 до 1 800 000. Кровоснабжение поджелудочной железы. Поджелудочная железа кровоснабжается передней и задней верхними поджелудочно-двенадцатиперстными артериями (из желудочно-двенадцатиперстной артерии), нижней поджелудочно-двенадцатиперстной артерией (из верхней брыжеечной артерии) и поджелудочными ветвями (из селезеночной артерии). Ветви этих артерий анастомозируют между собой в ткани поджелудочной железы и разветвляются в междольковой и внутридольковой соединительной ткани вплоть до капилляров, густо оплетающих ацинусы и клетки панкреатических островков. Капилляры собираются в венулы, которые вливаются в вены, прилежащие к артериям. Поджелудочные вены впадают в селезеночную вену, которая прилежит к верхнему краю задней поверхности поджелудочной железы, в верхнюю брыжеечную вену и в другие притоки воротной вены (нижнюю брыжеечную, левую желудочную). Лимфатические капиллярывливаются в лимфатические сосуды, которые впадают в поджелудочные, поджелудочно-двенадцатиперстные, привратниковые и поясничные лимфатические узлы. Поджелудочная железа иннервируетсяветвями блуждающих нервов (в основном правого) и симпатическими нервами из чревного сплетения. Симпатические нервные волокна (сосудодвигательные) следуют по ходу сосудов. В интрамуральных ганглиях залегают холинергические и пектодергические нейроны, аксоны которых иннервируют ацинозные и островковые клетки. Возрастные особенности поджелудочной железы. Поджелудочная железа новорожденного очень мала, имеет массу около 2-3 г. К 3-4 мес жизни масса железы увеличивается вдвое, к 3 годам она достигает 20 г, а в 10-12 лет равна 30 г. Поджелудочная железа новорожденного относительно подвижна. К 5-6 годам железа принимает вид, характерный для железы взрослого человека. У новорожденных и детей раннего воз- раста железа отличается очень обильным кровоснабжением, а также большим абсолютным и относительным количеством панкреатических островков. Так, в 6 мес их около 120 000, а у взрослого около 800 000 при массе железы, равной 70-100 г.
Брюшина Брюшина(peritoneum) является серозной оболочкой, выстилающей брюшную полость и покрывающую внутренние органы, расположенные в этой полости . Брюшина, которая выстилает стенки брюшной полости, получила название париетальной брюшины (peritoneum parietale). Брюшина, которая покрывает органы, называется висцеральной брюшиной (peritoneum viscerale). Общая поверхность всей брюшины у взрослого человека занимает площадь, в среднем, 1,75 м2. Ограничивая замкнутую брюшинную полость (cavitas peritonealis), брюшина представляет собой непрерывный листок, переходящий со стенок брюшной полости на органы и с органов на ее стенки. У женщин брюшинная полость сообщается с внешней средой через брюшные отверстия маточных труб, полость матки и влагалище. Отношение брюшины к внутренним органам не одинаково. Одни органы покрыты брюшиной только с одной стороны (поджелудочная железа, большая часть двенадцатиперстной кишки, почки, надпочечники), эти органы лежат вне брюшины, забрюшинно (ретроили экстраперитонеально). Другие органы покрыты брюшиной только с трех сторон и расположены мезоперитонеально (восходящая и нисходящая ободочная кишки). Некоторые органы покрыты брюшиной со всех сторон и занимают внутрибрюшинное (интраперитонеальное) положение (желудок, тонкая кишка, поперечная ободочная и сигмовидная ободочная кишки, селезенка, печень). При переходе на некоторые внутрибрюшинно лежащие органы брюшина образует связки и удвоения (дупликатуры) брюшины — брыжейки
Брюшная полость и органы, расположенные в брюшной полости. Горизонтальный (поперечный) распил толовища между телами II и III поясничных позвонков: 1 — забрюшинное пространство; 2 — почка; 3 — нисходящая ободочная кишка; 4 — брюшинная полость; 5 — париетальная брюшина; 6 — прямая мышца живота; 7 — брыжейка тонкой кишки; 8 — тонкая кишка; 9 — висцеральная брюшина; 10 — аорта; 11 — нижняя полая вена; 12 — двенадцатиперстная кишка; 13 — поясничная мышца
На задней стенке брюшной полости брюшина покрывает органы, лежащие забрюшинно, а также переходит на органы, расположенные мезоперитонеально и интраперитонеально. На границе верхнего и нижнего отделов брюшной полости в поперечном направлении располагается брыжейка поперечной ободочной кишки (mesocolon transversum), образованная двумя листками брюшины, идущими от задней стенки брюшной полости к поперечной ободочной кишке. Ниже брыжейки поперечной ободочной кишки от задней брюшной стенки отходит брыжейка тонкой кишки (mesenterium). Корень брыжейки тонкой кишки (radix mesenterii) расположен косо, сверху вниз и слева направо, от тела II поясничного позвонка до уровня правого крестцово- подвздошного сустава. Противоположный корню край брыжейки подходит к тонкой кишке и окутывает ее со всех сторон (интраперитонеальное положение кишки). Между двумя листками этой брыжейки проходят направляющиеся к тонкой кишке верхняя брыжеечная артерия с ее ветвями и нервы, а также выходящие из стенок кишки вены и лимфатические сосуды. Там же располагаются верхние брыжеечные лимфатические узлы.
В верхнем этаже брюшинной полости, выше поперечной ободочной кишки и ее брыжейки, брюшина переходит от нижней поверхности диафрагмы на диафрагмальную поверхность печени, образуя связки печени: серповидную, венечную, правую и левую треугольные связки. Обогнув острый край печени спереди и заднюю часть печени, брюшина от ворот печени двумя листками направляется к малой кривизне желудка и верхней части двенадцатиперстной кишки. Таким образом, между воротами печени вверху и малой кривизной желудка и верхней частью двенадцатиперстной кишки внизу образуется дупликатура брюшины, получившая название малого сальника (omentum minus). Левая часть малого сальникапредставляет печеночно-желудочную связку (lig. hepatogastricum), а правая — печеночно-двенадцатиперстную связку (lig. hepatoduodenale).
Подойдя к малой кривизне желудка, два листка брюшины печеночно-желудочной связки расходятся и покрывают заднюю и переднюю поверхности желудка. У большой кривизны желудка эти два листка брюшины сходятся и идут вниз впереди поперечной ободочной кишки и тонкой кишки, затем круто изгибаются кзади и поднимаются кверху. Выше брыжейки поперечной ободочной кишки эти листки переходят в париетальную брюшину, покрывающую заднюю брюшную стенку. Длинная складка брюшины, свисающая в виде фартука впереди поперечной ободочной кишки и петель тонкой кишки и образованная четырьмя листками брюшины, получила название большого сальника (omentum majus).
Ход брюшины у мужчин. Разрез туловища в срединно-сагиттальной плоскости. Схема. 1 — диафрагма, 2 — венечная связка, 3 — печень, 4 — печеночно-желудочная связка, 5 — зонд введен в сальниковое отверстие, 6 — поджелудочная железа, 7 — забрюшинное пространство, 8 — двенадцатиперстная кишка, 9 — корень брыжейки тонкой кишки, 10 — тощая кишка, 11 — мыс, 12 — прямая кишка, 13 — прямокишечно-мочепузырное углубление, 14 — задний проход, 15 — яичко, 16 — серозная оболочка яичка, 17 — мочеиспускательный канал, 18 — простата, 19 — лобковый симфиз, 20 — мочевой пузырь, 21 — позадилобковое пространство, 22 — подвздошная кишка, 23 — большой сальник, 24 — поперечная ободочная кишка, 25 — брыжейка поперечной ободочной кишки, 26 — брюшинная полость, 27 — сальниковая сумка, 28 — желудок, 29 плевральная полость, 30 — легкое.
Ход брюшины у женщин. Разрез туловища в срединно-сагиттальной плоскости. Схема. 1 — диафрагма, 2 — венечная связка, 3 — венечно-желудочная связка, 4 — зонд введен в сальниковое отверстие, 5 — поджелудочная железа, 6 — забрюшинное пространство, 7 — двенадцатиперстная кишка, 8 — корень брыжейки тонкой кишки, 9 — тощая кишка, 10 — мыс, 11 — тело матки, 12 — полость матки, 13 — шейка матки, 14 — прямокишечно-маточное углубление, 15 — прямая кишка, 16 — задний проход, 17 — влагалище, 18 — отверстие влагалища, 19 — большая половая губа, 20 — женская уретра, 21 — лобковый симфиз, 22 — мочевой пузырь, 23 — позадилобковое пространство, 24 — мочепузырноматочное углубление, 25 — подвздошная кишка, 26 — париетальная брюшина, 27 — большой сальник, 28 — брюшинная полость, 29 — поперечная ободочная кишка, 30 — брыжейка поперечной ободочной кишки, 31 — сальниковая сумка, 32 — желудок, 33 — печень, 34 — плевральная полость, 35 — легкое.
Часть большого сальник (передняя пластинка), натянутая между большой кривизной желудка и поперечной ободочной кишкой, получила название желудочно-ободочной связки (lig. gastrocolicum). Два листка брюшины, идущие от большой кривизны желудка влево к воротам селезенки, образуют желудочно-селезеночную связку [lig. gastrosplenicum (gastrolienale)]. Листки брюшины, идущие от кардиальной части желудка к диафрагме, образуют желудочно-диафрагмальную связку (lig. gastrophrenicum).
Выше брыжейки поперечной ободочной кишки различают три отграниченные друг от друга сумки: печеночную, преджелудочную и сальниковую. Печеночная сумка находится в правом подреберье, вправо от серповидной связки печени. В этой сумке расположена правая доля печени. Преджелудочная сумка располагается во фронтальной плоскости, влево от серповидной связки печени и кпереди от желудка. В преджелудочной сумке находятся левая доля печени и селезенка. Сальниковая сумка (bursa omentalis) расположена во фронтальной плоскости позади желудка и малого сальника. Эта сумка ограничена вверху хвостатой долей печени, внизу — задней пластинкой большого сальника, сросшейся с брыжейкой поперечной ободочной кишки, спереди — задней поверхностью желудка, малого сальника и желудочно-ободочной связкой, а сзади — листком брюшины, покрывающим на задней стенке брюшной полости аорту, нижнюю полую вену, верхний полюс левой почки, левый надпочечник и поджелудочную железу. Сальниковая сумка посредством сальникового отверстия сообщается с печеночной сумкой.
Ниже поперечной ободочной кишки и ее брыжейки между правой латеральной стенкой брюшной полости с латеральной стороны, слепой и восходящей ободочной кишкой — с медиальной находится узкая щель, получившая название правой околоободочной борозды (sulcus paracolicus dexter), которую также называют правым боковым каналом. Левая околоободочная борозда (sulcus paracolicus sinister), или левый боковой канал, находится между левой стенкой брюшной полости слева, нисходящей ободочной и сигмовидной ободочной кишкой справа.
Средняя часть брюшинной полости, ограниченная справа, сверху и слева ободочной кишкой, делится брыжейкой тонкой кишки на две обширные ямки — правый и левый брыжеечные синусы.
В полости малого таза брюшина покрывает верхний и (частично) средний отделы прямой кишки и органы мочеполового аппарата. У мужчин брюшина с передней поверхности прямой кишки переходит на мочевой пузырь, затем продолжается в париетальную брюшину передней брюшной стенки. Между мочевым пузырем и прямой кишкой образуется прямокишечно-пузырное углубление (excavatio rectovesicalis). У женщин брюшина с передней поверхности прямой кишки переходит на заднюю стенку верхней части влагалища, на матку и на мочевой пузырь. Между маткой и прямой кишкой у женщин образуется прямокишечно-маточное углубление (excavatiorectouterina). Между маткой и мочевым пузырем образуетсяпузырно-маточное углубление (excavatio vesicouterina).
Дата добавления: 2015-01-07; просмотров: 3799; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9950 — | 7758 — или читать все…
Читайте также:
Источник


