Что вырабатывает головка поджелудочной железы
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы; крупнейшая железа, обладающая внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
История[править | править код]
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Функции[править | править код]
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т.е. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
Анатомия[править | править код]
Область поджелудочной железы.
Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г.
Макроскопическое строение[править | править код]
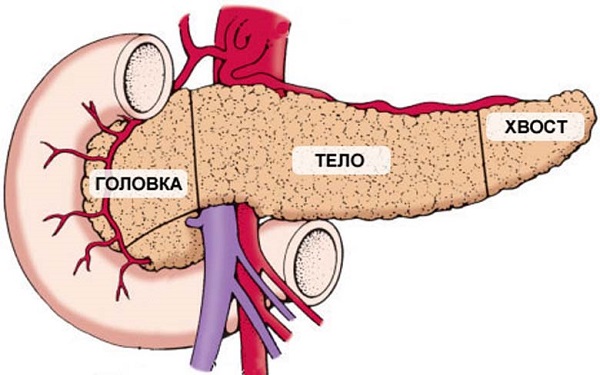
В поджелудочной железе выделяют головку, тело и хвост.
Головка[править | править код]
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек.[1]
Тело[править | править код]
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост[править | править код]
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)
Топография[править | править код]
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение[править | править код]
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть[править | править код]
Экзокринная часть поджелудочной железы представлена расположенными в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковыми протоками и, наконец, общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и вставочный проток, дающий начало всей системе протоков органа. Ацинусы состоят из двух видов клеток: секреторных — экзокринных панкреатоцитов, в количестве 8—12, и протоковых — эпителиоцитов.
Вставочные протоки переходят в межацинозные протоки, которые, в свою очередь, впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть[править | править код]
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
- бета-клетки, синтезирующие инсулин;
- альфа-клетки, продуцирующие глюкагон;
- дельта-клетки, образующие соматостатин;
- D1-клетки, выделяющие ВИП;
- PP-клетки, вырабатывающие панкреатический полипептид.
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитоплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение[править | править код]
Кровоснабжение поджелудочной железы осуществляется через панкреатодуоденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодуоденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодуоденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация[править | править код]
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы[править | править код]
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутрисекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и «отшнуровываются» от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса — 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
Заболевания поджелудочной железы[править | править код]
- Панкреатит
- Острый панкреатит
- Хронический панкреатит
- Рак поджелудочной железы
- Муковисцидоз
- Диабет
- Псевдокисты поджелудочной железы
- Панкреанекроз
Примечания[править | править код]
Литература[править | править код]
- Везалий А. О строении человеческого тела. — 1954 — Том 2. — с. 960
- Губергриц Н. Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов. — 2009. — № 2. — с. 13—23
- Лепорский Н. И. Болезни поджелудочной железы. — М., 1951.
Источник
Современный образ жизни влияет на здоровье человека не всегда благоприятным образом. Неправильное питание, стрессы, экология, недостаточная физическая нагрузка провоцируют развитие различных заболеваний и патологий. Особенно это касается органов пищеварения, отклонения в работе которых негативно влияют на функционирование всего организма в целом. В данной статье рассмотрим строение пищеварительной железы, патологии ее головки и варианты лечения.
Строение
Поджелудочная железа является одним из самых крупных органов человека. Она участвует во многих важных процессах, протекающих в организме. Наиболее важными из них являются следующие:
- Выработка панкреатического сока, который участвует в пищеварении.
- Нейтрализация кислой среды в желудке.
- Выработка гормонов, участвующих в обменных, жировых, белковых и углеводных процессах.
- Но основной функцией поджелудочной железы является выработка инсулина.
Нарушения в работе данного органа приводят к развитию опасных состояний.
Поджелудочная железа имеет продолговатый вид и расположена позади желудка. Условно орган принято разделять на три части:
- Головка.
- Тело.
- Хвост.
Поджелудочная железа в норме имеет размеры от 16 до 23 сантиметров в длину. Размеры уменьшаются от головки к хвосту.
Головка
Головка поджелудочной железы тесно прилегает к двенадцатиперстной кишке. Справа граничит с печенью, а сверху к ней прилегает желудок. У взрослых головка расположена на уровне двух первых позвонков. У новорожденных детей она располагается несколько выше и имеет незначительные размеры. Данная часть органа отделена от его тела тонкой шейкой.
Нормальные значения
Размер головки поджелудочной железы у взрослых в норме составляет до 30 мм. Иногда допустимы значения до 35 мм. Отклонение от этого значения может говорить о развитии патологического процесса.
Норма головки поджелудочной железы у новорожденных детей составляет около 10 мм, в месячном возрасте нормальные значения достигают 14 мм. Далее головка растет постепенно, в зависимости от веса и возраста ребенка. Так, в десятилетнем возрасте вариантом нормы считается размер 16 мм.
Причины отклонений от нормы
У здорового человека головка поджелудочной железы, как и весь орган, не прощупывается. Но патологическое увеличение опытный врач сможет диагностировать уже на первичном приеме. Причинами увеличения головки поджелудочной железы в подавляющем большинстве случаев являются различные заболевания, которые крайне важно диагностировать на ранних стадиях. Рассмотрим наиболее распространенные из них:
- Воспаление острого или хронического характера.
- Киста, которая может быть как обычной, так и ложной.
- Изменение головки поджелудочной железы может быть связано с наличием доброкачественной опухоли.
- Аномалии развития.
- Абсцесс.
- Закупорка выводных протоков или их спазм (например, закупорка камнем или паразитами).
- Злокачественное образование.
- Травмирование брюшной полости.
- Аутоиммунные процессы, происходящие в организме.
Кроме вышеперечисленного, заболевания головки поджелудочной железы могут вызвать следующие факторы:
- Осложнения хронических болезней.
- Употребление спиртных напитков.
- Неправильное питание.
- Никотиновая зависимость.
- Люди старше 60 лет.
- Паразиты.
- Ожирение.
Симптоматика

К сожалению, патологические процессы, протекающие в поджелудочной железе, не всегда на ранних этапах сопровождаются ярко выраженными проявлениями. В некоторых случаях могут наблюдаться следующие признаки:
- Боль разной степени интенсивности, которая может отдавать в поясницу и в левую руку.
- Повышение температуры тела, которая сложно поддается сбиванию.
- Нарушения стула. Запоры чередуются с жидким стулом.
- Жжение в области ребер.
- Частые приступы тошноты и рвоты с примесью желчи.
- Иногда может наблюдаться пожелтение кожных покровов, потемнение мочи.
Следует скорее обратиться в медицинское учреждение при появлении неприятных патологических симптомов в поджелудочной железе. Как болит у женщины и у мужчины? Существуют ли различия? Этим вопросом многие задаются на приеме у врача. Разницы в проявлениях патологических состояний, происходящих в головке поджелудочной железы, по половому признаку не выявляется.
Диагностические мероприятия
При подозрении на изменения головки поджелудочной железы необходимо как можно скорее обратиться к врачу. Для определения диагноза применяется ряд диагностических мероприятий, к которым относятся лабораторные и инструментальные исследования. Рассмотрим подробнее.
- В первую очередь при появлении подозрительных симптомов врач осматривает пациента и собирает анамнез, во время которого уточняется наличие хронических заболеваний, наследственный фактор, период появления болей или других неприятных симптомов и их интенсивность.
- Осмотр головки поджелудочной железы проводится методом пальпации. Для этого пациент ложится на спину и расслабляется. Затем при выдохе врач погружает пальцы как можно дальше к задней части брюшины в районе расхождения грудных ребер. С помощью данного метода возможно определить увеличенные органы.
- Общий анализ крови, который может указать на наличие воспалительного процесса в организме.
- Общий анализ мочи.
- Биохимический анализ крови.
Инструментальные методы диагностики патологий головки поджелудочной железы являются наиболее информативными. К ним относятся:
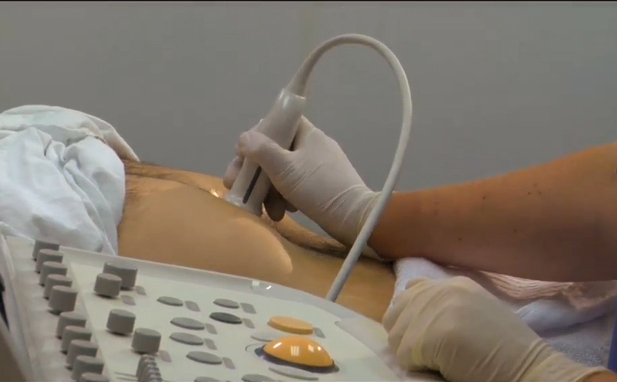
- Ультразвуковое исследование. С помощью данного метода возможно определить размеры органа и его головки, а также выявить патологии. С помощью УЗИ можно обнаружить кисты, опухоли, а также нагноения и кровоизлияния в брюшную полость.
- МРТ или компьютерная томография.
- Рентгенография.
- ЭФГДС. Во время процедуры в пищевод вводится специальная трубка, с помощью которой возможно исследовать орган, вплоть до состояния его слизистой.
- ЭРХПГ — ретроградная холангиопанкреатография. Данная процедура проводится с помощью эндоскопа, вводимого в двенадцатиперстную кишку. С помощью него через специальный зонд вводится контрастное вещество, а затем проводится рентгенологическое исследование, позволяющее выявить причину изменения головки поджелудочной железы.
Как лечить недуг

Лечение головки поджелудочной железы назначается врачом по итогам результатов анализов. Не допускается самостоятельное лечение, так как можно усугубить ситуацию, спровоцировав еще более опасные заболевания. В большинстве случаев терапия проводится в условиях стационара. Рассмотрим наиболее распространенные варианты лечения, в зависимости от выявленной патологии.
- Головчатый панкреатит (хронический и острый). Это разновидность обычного панкреатита, при котором наблюдается увеличение головки органа по причине заболевания. При снижении воспалительного процесса размеры органа входят в норму. При хронической форме болезни размеры головки снижаются за счет замещения нормальных тканей фиброзными участками. Лечение в этом случае будет направлено на купирование воспалительного процесса. Для этого назначаются противовоспалительные препараты и лекарственные средства, снижающие секреторную функцию железы. Также могут быть назначены антибиотики. Большое значение в лечении панкреатита играет устранение провоцирующего фактора.
- Кисты головки поджелудочной железы. Бывают истинные (врожденные) и приобретенные, которые возникают вследствие травмы или воспалительного процесса. Кисты на головке поджелудочной опасны тем, что могут пережимать двенадцатиперстную кишку. Тактику лечения подбирает лечащий врач, учитывая размер кисты и вероятность осложнений (например, разрыв). При маленьком размере образования назначается особая диета, исключающая жирное, мучное, копченое. Также рекомендован постельный режим. Для минимизации развития воспаления рекомендуется прием антибиотиков. А для облегчения работы железы назначаются ферменты (например, «Креон»). Если в течение месяца не наступает улучшений, врач может принять решение о хирургическом методе удаления или иссечения кисты. Как правило, в настоящее время применяется лапароскопический метод операции, который является наименее травматичным. При небольшом объеме образования могут применяться методы дренирования или склерозирования кисты. В наиболее тяжелых случаях проводится полостная операция.
- Опухоли. В настоящее время диагностирование опухолевых процессов на головке поджелудочной железы очень распространены. На ранних стадиях выявить такое образование можно только с помощью ультразвуковой диагностики, в последующем же присоединяются другие симптомы, возникающие вследствие опухоли (например, печеночные колики). Доброкачественные образования растут медленно. Лечение в данном случае будет хирургическим. В зависимости от размеров опухоли и развития осложнений проводится операция вылущивания опухоли или эмболизация артерий (при этом блокируется кровоснабжение образования). В осложненных случаях может быть показана резекция головки поджелудочной железы, иногда вместе с частью двенадцатиперстной кишки. При злокачественной опухоли проводится удаление головки железы вместе с двенадцатиперстной кишкой. В некоторых случаях удаляется часть желудка и регионарные лимфоузлы. После этого проводится реконструкция желчных протоков. Примерно через 2 недели назначается лучевая терапия или химиотерапия.
Диета
Важным условием при лечении заболеваний головки поджелудочной железы является соблюдение диеты. Рекомендован стол № 5, исключающий жареное, соленое, пряное, жирное. Питание должно быть дробным и маленькими порциями.
Профилактические меры

Выполняя профилактические меры, можно значительно снизить риск развития заболеваний головки поджелудочной железы и всего органа в целом. Для этого необходимо выполнять ряд правил:
- Здоровый образ жизни.
- Правильное питание, исключающее жареное, жирное, копченое, фастфуд.
- Исключить переедание и принятие пищи перед сном.
- Отказ от курения и алкоголя.
- Умеренные физические нагрузки.
- Своевременное лечение заболеваний.
- Не злоупотреблять лекарственными средствами и не заниматься самолечением.
- Как можно скорее обращаться к врачу.
Осложнения

Патологические состояния, происходящие в головке поджелудочной железы, без своевременного лечения или его полного отсутствия могут приводить к серьезным осложнениям. Наиболее распространенными из них являются:
- Возникновение патологий органов пищеварительной системы.
- Реактивный гепатит.
- Холестаз.
- Холецистит.
- Плеврит.
- Пневмония.
- Патологии желудочно-кишечного тракта.
- Сахарный диабет.
- Злокачественные образования.
- Летальный исход.
Заключение
Головка поджелудочной железы является очень важной частью органа. При ее поражении могут возникать серьезные заболевания, которые без должного лечения способны приводить к непоправимым последствиям. Не стоит пренебрегать плановыми осмотрами и заниматься самолечением. Следует прислушиваться к своему организму и обращаться к врачу при первых подозрительных симптомах в поджелудочной железе. Как болит у женщин и у мужчин — различий не существует.
Источник