Этиология патогенез рака поджелудочной железы
Фторурацил
.
Фторурацил (FU) — синтетический аналог естественно встречающегося пиримидина — урацила. Основной мишенью является фермент тимидилат синтетаза, контролирующий синтез нормальных тимидиновых нуклеотидов. При инфузиях раствор Фторурацила должен быть защищен от света. Больным рекомендуется не применять вместе с Фторурацилом аспирин и другие нестероидные противовоспалительные средства.
Препарат применяется в разных режимах:
- 500 мг/м
2
в/в струйно 5 дней подряд, каждые 4 недели или
- 500-600 мг/м
2
в/в, струйно 1 раз в неделю, 6 недель или
- 1000 мг/м
2
в/в, инфузионно 5 дней (120 часов) каждые 4 недели или
- 200-300 мг/м
2
в/в, инфузионно в течение месяца или
- 2,6 г/м
2
в/в, инфузионно в течение 24 часов, 1 раз в неделю, 4-5 недель.
Митомицин С
(ММС).
ММС является антибиотиком по происхождению, по механизму действия относится к алкилирующим агентам, требующим активации in vivo. Среди побочных эффектов ММС — лейкопении и особенно тромбоцитопении. Редко препарат вызывает развитие интерстициальной пневмонии, при применении вместе с антрациклинами усиливает кардиотоксичность последних.
Препарат вводится в/в. Назначается по 10-20 мг/м
2
каждые 6-8 недель, или по 5-6 мг/м
2
каждые 4 недели.
Стрептозоцин
(Szt).
По химическому строению препарат относится к нитрозомочевинам с D-глюкопиранозной связью. По механизму действия Szt — типичный алкилатор ДНК. Он попадает в клетки островкового аппарата и этим объясняется его противоопухолевая активность при новообразованиях эндокринной части поджелудочной железы.
Препарат вводится строго в/в по 500 мг/м
2
в течение 5 дней каждые 6 недель.
Из осложнений наблюдаются почечная токсичность, рвота, умеренная миелосупрессия, гипогликемия, лихорадка, депрессия, летаргия.
Относится к классу нитрозомочевин. Является алкилирующим агентом. При раке поджелудочной железы препарат эффективен в 13% случаев.
Доксорубицин
(ADM).
Антибиотик из группы антрациклинов, состоящий из многокольцевого хромофора и аминосахара. Главным в механизме действия ADM является интеркаляция хромофора между спиралями ДНК. Кроме того, подавляется фермент топоизомераза II, ответственный за топологию ДНК, и генерируются свободные радикалы, которые цитотоксичны для опухолевых и нормальных тканей.
ADM вводится в/в или внутриартериально. Назначается в дозах по 25-30 мг/м
2
2 дня каждые 3-4 недели, или 20 мг/м
2
еженедельно, или 60-75 мг/м
2
1 раз в 3 недели.
Наиболее серьезным осложнением считается кардиотоксичность.
Эпирубицин
(EPI).
Является стереоизомером доксорубицина, отличается от него ориентацией гидроксильной группы в 4 положении в аминосахаре. Противоопухолевый эффект регистрируется в диапазоне 13-37%. Годичная выживаемость составляет 12%.
Применяется в дозах 75-90 мг/м
2
каждые 21 день. Препарат вводится строго в/в. Суммарная доза не должна превышать 700 мг/м
2
.
Среди частых осложнений миелосупрессия, мукозиты, тошнота и рвота. Среди редких побочных эффектов повышение мочевой кислоты, тромбоцитопении, флебосклероз, диарея, темные пятна на коже, изменения ногтей, аллергические реакции.
Относится к хлорэтиламинам, является синтетическим аналогом циклофосфана. Активируется в печени микросомальными ферментами. Его активный метаболит — 4-гидроксиифосфамид алкилирует ДНК вызывая ее разрывы, а также РНК и тормозит синтез белков.
Из осложнений наблюдаются: миелосупрессии, тошнота, рвота, диарея и иногда запоры, алопеция, гепатотоксичность, редко летаргия, галлюцинации; могут возникнуть симптомы цистита — дизурия, частое мочеиспускание.
Наиболее распространенные режимы (в/в):
- 1000 мг/м
2
5 дней подряд каждые 3 недели или
- 1,2-2,4 г/м
2
3 дня подряд каждые 3 недели или
- 5000 мг/м
2
1 раз в 3 недели.
Хиназолиновый антифолат, является прямым и специфическим ингибитором тимидилат синтетазы. После попадания в опухолевую клетку препарат подвергается полиглутаминированию под действием фолиполиглутамат синтетазы. Томудекс проявляет активность в режиме монотерапии в 12-14% случаев. У 29% пациентов отмечается стабилизация роста опухоли.
Вводится по 3 мг/м
2
в/в 1 раз в 3 недели.
Среди осложнений: лейкопения (18%), диарея (10%), мукозиты (3%), астения (18%), рвота (13%), повышение трансаминаз (7%).
UFT — препарат, состоящий из фторафура и урацила. Молярное соотношение этих компонентов 1:4. Эффективность препарата регистрируется в 22,7% случаев.
Это синтетический аналог дезоксиуридина, является метаболитом фторурацила.
Препарат вводится в/в или внутриартериально. При в/в введении доза FUDR составляет 0,1-0,15 мг/кг в день — 14 дней; циклы повторяют каждые 4 недели. При введении внутриартериально доза FUDR составляет 0,2-0,3 мг/кг в день, 14 дней; циклы повторяют каждые 4 недели.
Из осложнений FUDR отмечаются: тошнота, рвота, мукозиты, диарея (29%), гастриты, головная боль, зуд, дерматиты, повышение трансаминаз.
Относится к ингибиторам топоизомеразы I. Является аналогом камптотецина.
Вводится в/в, в дозе 350 мг/м
2
1 раз в 3 недели (5-6 доз).
Среди осложнений — диарея, нейтропения, иногда с лихорадкой, рвота, аллергические реакции, стоматиты.
При раке поджелудочной железы эффективен у 12% больных.
Это сложный дитерпен с таксановым кольцом и углеводной цепочкой (необходимой для противоопухолевой активности). Паклитаксел имеет растительное происхождение, выделен из коры калифорнийского тиса. Тах — (первый активный препарат из группы таксанов) стимулирует хаотичное и неправильное образование из тубулина микротрубочек и затем мешает их распаду. Эти нарушения скелета опухолевых клеток ведут их к гибели. В 20% от Тах отмечена стабилизация опухолевого процесса.
Тах вводится в дозах 175-200 мг/м
2
в/в, инфузионно, в течение 3 часов (иногда 24) 1 раз в 3 недели с предварительной премедикацией.
Из побочных эффектов наблюдаются миелосупрессия, анемия и тромбоцитопения, падение давления (12%), нейротоксичность (60%), анорексия, алопеция, рвота и мукозиты не часты.
Механизм действия препарата заключается в разрушении клеточного скелета из-за стимуляции образования микротрубочек и подавления их деполимеризации.
Применяется Txt в/в в дозах 100 мг/м
2
1 раз в 3 недели (5-6 циклов). Для снижения гиперчувствительности также требуется премедикация дифенгидрамином и стероидами.
Из побочных эффектов наблюдаются: нейтропения (70%), дерматологическая токсичность (60%), задержка жидкости (30-68%), диарея (31%), стоматиты (20%), нейротоксичность (12%), прочие осложнения редки.
Gem является фторзамещенным аналогом дезоксицитидина, по структуре близок к цитозару. Однако, в отличие от последнего, он более липофильный и вследствие этого быстрее проходит через мембраны опухолевых клеток. У него больший аффинитет к мишени — дезоксицидинкиназе, его активный метаболит гемцитабин трифосфат дольше, чем цитозар находится в опухолевой клетке.
Гемзар применяется в/в по 1000 мг/м
2
в 1,8,15 дни, каждые 4 недели. Среди осложнений от применения Gem: лейкопения (19%), тромбоцитопения (22%), астения (12%), периферические отеки (10%).
Эрлотиниб (Тарцева) является обратимым и высокоспецифичным ингибитором тирозинкиназы рецептора эпидермального фактора роста (EGFR). Тирозинкиназа отвечает за процесс внутриклеточного фосфорилирования HER1/EGFR. Экспрессия HER1/EGFR наблюдается на поверхности как нормальных, так и опухолевых клеток. Ингибирование фосфотирозина EGFR тормозит рост линий опухолевых клеток и/или приводит к их гибели.
При раке поджелудочной железы применяется по 100 мг ежедневно, длительно, в комбинации с гемцитабином.
Источник
Рак поджелудочной железы — частота, причины, механизмы развития
Частота распространения карциномы поджелудочной железы в мире постепенно увеличивается, хотя во многих областях Соединенного Королевства это увеличение было нивелировано в течение последней декады.
В настоящее время заболеваемость раком экзокринной части поджелудочной железы составляет 15 на 100000 у мужчин и 13 на 100000 у женщин. Пятилетняя выживаемость больных не превышает 1%. Развитие рака поджелудочной железы связано с сахарным диабетом, а также табакокурением. Данное заболевание возникает у 40% курящих мужчин и 25% курящих женщин.
Риск развития рака поджелудочной железы увеличивается у больных калькулезным или хроническим панкреатитом, одной из причин которого может быть систематическое употребление алкоголя. Риск развития рака поджелудочной железы повышается у горняков, рабочих лесопилок, а также у рабочих, задействованных в химическом и металлическом производствах.
Частота распространения заболевания варьирует от 2,2 случаев на 100 000 человек в Индии, Кувейте и Сингапуре до 12,5 на 100 000 в некоторых частях Скандинавии. Наибольшая частота рака поджелудочной железы характерна для экономически развитых стран, отличающихся урбанизацией и высокими социально-экономическими показателями.
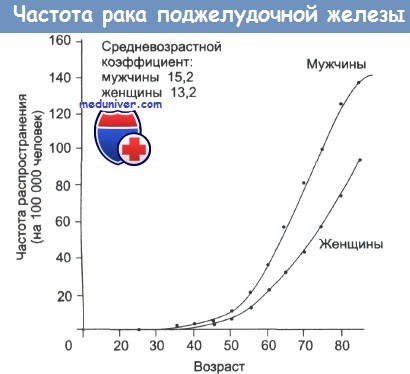
Патогенез рака поджелудочной железы
Наиболее распространенной формой рака поджелудочной железы является аденокарцинома. Однако у многих пациентов гистологический диагноз является трудноопределимым. Аденокарцинома образуется из эпителиальных клеток протоков. Опухоли, формирующиеся из крупных протоков, вырабатывают больше муцина по сравнению с опухолями, образующимися из более мелких протоков. Опухоль сопровождается интенсивной фиброзной реакцией.
Цистаденокарцинома (1%) имеет в целом благоприятный прогноз. Ацинарный рак отмечается у 5% больных. Саркома поджелудочной железы — редкое заболевание, обычно выявляющееся в детстве.
Экзокринная часть поджелудочной железы имеет хорошо развитую сеть лимфатических протоков, располагающихся вдоль кровеносных сосудов. Опухоли, локализующиеся одновременно в теле и хвосте поджелудочной железы, обычно инвазируют по лимфатическим протокам.

В 65% случаев опухоль локализуется в головке поджелудочной железы, в 30% — в теле и хвосте, а в 5% — только в хвосте. Локальное распространение опухоли характеризуется многочисленными клиническими признаками и зависит от места опухолевого поражения органа.
Опухоли головки поджелудочной железы проникают в двенадцатиперстную кишку, затрудняют проходимость желчных протоков, распространяются в ретроперитонеальное (забрюшинное) пространство и брюшинную полость, образуя кисты. Опухоли, формирующиеся в теле и хвосте поджелудочной железы, могут проникать в воротную вену печени, селезеночную вену, метастазировать в толстую кишку и селезенку. Метастазы рака поджелудочной железы часто находят в легких, печени и брюшине.
Основными симптомами рака поджелудочной железы являются боли и потеря веса. При опухолях головки боли обычно локализуются в эпигастральной области, при опухолях хвоста боли регистрируются в левом верхнем квадранте живота. Постепенно боли становятся более сильными и постоянными, усиливающимися в ночное время; могут локализоваться в спине (при инвазии в ретроперитонеальные структуры).
Характер болей может изменяться при перемене положения: облегчение наступает при сгибании тела вперед. Обострение может возникать при приступах острого панкреатита. Левосторонние боли в животе, симптоматика запоров или непроходимости обусловлены метастазированием рака тела или хвоста поджелудочной железы в толстую кишку. Рак поджелудочной железы характеризуется депрессивным состоянием больного. Однако остается неясным вопрос, является это типичным показателем рака поджелудочной железы или общераспространено для других заболеваний.
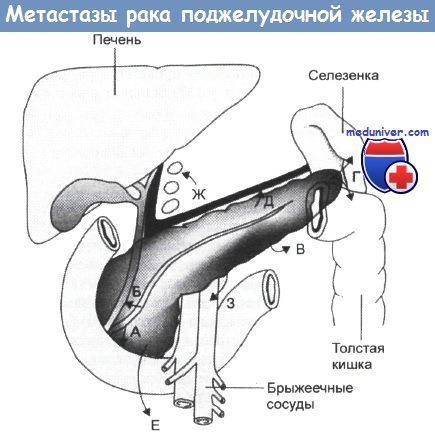
Аденокарцинома поджелудочной железы: области метастазирования и симптомы, выявляемые в зависимости от места опухолевого поражения:
(А) — двенадцатиперстная кишка (боли, рвота, обструкция);
(Б) — желчные протоки и поджелудочная железа (желтуха, панкреатит);
(В) — забрюшинное пространство (боли в спине);
(Г) — селезенка и толстая кишка (боли в левом верхнем квадранте живота);
(Д) — воротная и селезеночная вена (варикоз, спленомегалия, нарушения печени);
(Е) — брюшинная полость (асцит);
(Ж) — лимфатические узлы (механическая желтуха);
(З) — кровеносная система (отдаленные метастазы)
Ацинарная карцинома сопровождается синдромом очагового воспаления и подкожного липоидного некроза, характеризующегося полиартралгией и эозинофилией; выявляется высокий уровень липазы в сыворотке крови. Похожие симптомы характерны для рецидивирующего панкреатита (синдром Вебера-Крисчена). Поверхностный тромбофлебит мигрирующего характера — иное неметастатическое проявление карциномы поджелудочной железы. При закупоривании воротной вены могут развиваться пищеводные варикозы, что, в свою очередь, приводит к желудочно-кишечным кровотечениям.
Предрасполагающим к развитию рака поджелудочной железы является сахарный диабет. В связи с этим выявление глюкозурии у пожилых пациентов увеличивает вероятность обнаружить у них карциному поджелудочной железы.
С течением времени одним из основных симптомов рака поджелудочной железы становится желтуха, которая выявляется у 90% пациентов с опухолевым поражением головки органа (является следствием сдавления дистальной части общего желчного протока). Обычно желтуха — прогрессирующее заболевание; ремиссия опухоли может приводить к ослаблению желтухи. При раке тела и хвоста поджелудочной железы желтуха регистрируется редко. Холангит может способствовать повышению температуры тела.
В отличие от рака желчных протоков и фатерова сосочка при раке поджелудочной железы желчный пузырь не пальпируется. Поражение брюшной полости приводит к развитию асцитов, которые обнаруживают у 15% больных раком поджелудочной железы.
— Также рекомендуем «Исследование и диагностика рака поджелудочной железы»
Оглавление темы «Опухоли печени и поджелудочной железы»:
- Клиника и диагностика рака печени
- Лечение и прогноз рака печени
- Ангиосаркома печени — причины, диагностика
- Гепатобластома — диагностика, лечение
- Рак желчного пузыря и желчных протоков — частота, причины, механизмы развития
- Клиника и диагностика рака желчного пузыря
- Лечение рака желчного пузыря и желчных путей
- Рак поджелудочной железы — частота, причины, механизмы развития
- Исследование и диагностика рака поджелудочной железы
- Лечение рака поджелудочной железы и его прогноз
Источник
Рак поджелудочной железы — одно из наиболее коварных заболеваний, которые отличаются трудностями диагностики на ранних стадиях. До настоящего времени он относится к фатальным заболеваниям. Когда рак поджелудочной железы проявляет себя какими-либо симптомами, выполнять радикальную операцию в большинстве случаев уже поздно. В последнее время благодаря внедрению методов визуализации поджелудочной железы—ультразвукового метода, компьютерной томографии, эндоскопической ретроградной холангиопанкреатографии — диагностические возможности выявления ранних стадий заболевания значительно расширились. Важным является знание эпидемиологии заболевания и предраковых состояний, использование которых в условиях периодического контроля за больными может способствовать ранней диагностике.
Еще до недавнего времени частота рака поджелудочной железы занимала 5-е место, а в настоящее время вышла на 2—3-е место среди раковых заболеваний органов пищеварения после рака желудка и толстой кишки. Частота заболеваемости раком поджелудочной железы в различных регионах мира неодинакова. В США она значительно возросла и занимает 2-е место после рака легких. По данным многих авторов, рак поджелудочной железы чаще встречается у мужчин и стоит на 4-м месте после рака легких, толстой кишки и предстательной железы, а у женщин — на 5-м месте после рака молочной железы, толстой кишки, легких и половых органов.
Среди факторов риска выделяют эндогенные и экзогенные. К эндогенным факторам относят возраст, пол, этнические факторы, сахарный диабет, хронический панкреатит, генетическую предрасположенность. Раком поджелудочной железы
болеют лица пожилого и старческого возраста. Рак поджелудочной железы до 40 лет является редкостью, его частота резко возрастает с возрастом. Болеют чаще мужчины, в среднем соотношение составляет 1:2, но оно четко зависит от возраста: чем старше больные, тем различие меньше. Это связано с более длительной продолжительностью жизни у женщин по сравнению с мужчинами.
Имеются сведения об этнических различиях частоты заболевания. Так, в США негры болеют раком поджелудочной железы в 2 раза чаще, чем представители белой расы. Заболеваемость в северных странах Европы выше, чем в южных. Особенно высока частота рака поджелудочной железы в Израиле и на Гавайских островах. Считают, что такое различие обусловлено особенностями питания.
Частота рака поджелудочной железы у больных сахарным диабетом выше, чем в остальных группах (особенно у женщин). Женщины, страдающие сахарным диабетом, в 2 раза чаще болеют раком поджелудочной железы, чем те, у которых нет сахарного диабета.
Развитие рака поджелудочной железы сопряжено с хроническим панкреатитом. Перифокальное воспаление возле опухоли может занимать большее место, чем сама опухоль, а ранняя симптоматика рака чаще всего вызвана наличием явлений панкреатита.
Среди экзогенных факторов риска развития рака поджелудочной железы особое место занимает курение. Ретроспективные исследования свидетельствуют о том, что частота рака поджелудочной железы среди курящих в 2 раза выше, а у заядлых курильщиков еще выше. При посмертных исследованиях ткани поджелудочной железы у курильщиков выявлены гиперпластические изменения в протоках поджелудочной железы, которые можно отнести к предраковым состояниям. Считают, что этому процессу способствуют нитрозамины и канцерогенные метаболиты табака.
Развитию рака поджелудочной железы способствует алкоголь. так как он является одной из основных причин возникновения хронического панкреатита. Имеются также сведения о том, что злоупотребление кофе также приводит к возрастанию частоты рака поджелудочной железы. В то же время крепкий чай, который содержит то же количество кофеина, что и кофе, не ведет к учащению заболевания. Это позволяет сделать заключение о том, что канцерогенное влияние оказывает не сам кофеин, а какие-то другие вещества, содержащиеся в кофе.
На распространенность рака поджелудочной железы влияет также фактор питания. Статистические исследования показывают, что диета, распространенная в западных странах, в большей степени способствует развитию рака, чем питание с низким содержанием мяса, например, в Японии.
Рак поджелудочной железы наиболее генетически изученный рак. Известны 4 гена, ответственные за развитие опухоли. Это онкогены, которые кодируют белки, контролирующие рост клетки. При раке поджелудочной железы в крови можно определить карбогидратный антиген — СА-199.
Гистологически рак поджелудочной железы чаще всего представлен аденокарциномой, в большинстве случаев исходящей из эпителия ее протоков. Рак поджелудочной железы в основном классифицируют по месту возникновения, величине и распространенности, а также по результатам ЭРХПГ.
По расположению выделяют:
рак головки поджелудочной железы,
рак тела поджелудочной железы,
рак хвоста поджелудочной железы,
рак тела и хвоста поджелудочной железы,
тотальный рак поджелудочной железы.
Рак поджелудочной железы чаще локализуется в ее головке (в среднем 70—75 % случаев), теле (в 14—15 % случаев), теле и хвосте (в б—7 % случаев), а также тотально (в 3—4 % случаев).
По величине и распространенности выделяют следующие стадии рака:
I стадию — опухоль в диаметре не более 3 см;
П стадию—опухоль в диаметре более 3 см, но не выходит за пределы органа;
III стадию — опухоль отличается инфильтративным ростом с метастазами в регионарные лимфатические узлы;
IV стадию — опухоль с наличием отдаленных метастазов.
В онкологии принята международная классификация опухолей, согласно которой выделяют следующие стадии рака поджелудочной железы:
Т1 — опухоль не выходит за пределы органа,
Т2 — опухоль выходит за пределы органа,
Т3 — опухоль инфильтрирует соседние органы,
N0— метастазы не обнаружены,
N1 — метастазы в регионарные лимфатические узлы,
N2 — метастазы в отдаленные лимфатические узлы,
М0 — гематогенные метастазы отсутствуют,
М1 — гематогенные метастазы (в первую очередь в печень).
Учитывая то, что в настоящее время в диагностике рака поджелудочной железы важное место отводится ЭРХПГ, выделена отдельно классификация, которая в определенной степени предусматривает и выбор метода лечения.
1-й тип — стеноз или обструкция основного панкреатического протока с расширением дистального отдела протока и атрофией паренхимы. Возможна резекция в 45 % случаев. Дополнительно нужны данные ангиографии и компьютерной томографии для установления величины поражения;
2-й тип — небольшой рак в головке поджелудочной железы, окружающей главный или добавочный проток. В большинстве случаев возможна резекция. Данные УЗИ и компьютерной томографии не всегда показательны;
3-й тип — сильно расширен основной панкреатический проток, рак поражает слизистую оболочку двенадцатиперстной кишки, расширен большой дуоденальный сосочек. Опухоль хорошо выявляется при УЗИ И компьютерной томографии;
4-й тип — рак не поражает главный панкреатический проток, не обнаруживается с помощью ЭРХПГ (в 2 % случаев).
Рак 3-го и 4-го типов не подлежит радикальной резекции.
Клиника (симптомы) и диагностика рака поджелудочной железы
Клиника рака поджелудочной железы на начальных этапах заболевания может быть разнообразной, нехарактерной и зависеть от функций других органов пищеварения. Время появления многих симптомов зависит от локализации рака и его метастазов. Поэтому, если говорить о клинике рака поджелудочной железы, то можно выделить две особенности. Первая из них заключается в том, что нельзя определить специфическую симптоматику ранней стадии и можно проследить только первые клинические проявления. Вторая особенность заболевания в том, что ряд клинических симптомов появляется при распространенном раке. В то же время, несмотря на значительные трудности, следует выделять две основные группы симптомов заболевания. К первой группе относят такие симптомы, как общая слабость, снижение трудоспособности, потеря аппетита, боль, связанная с прорастанием опухоли, наличие пальпируемой опухоли, асцит. Вторую группу составляют симптомы, обусловленные сдавлением общего желчного протока, закупоркой протока поджелудочной железы, прорастанием опухоли в двенадцатиперстную кишку.
Симптомокомплекс, вызванный сдавлением общего желчного протока, характеризуется прежде всего явлениями механической желтухи. У этих больных преобладают жалобы на мучительный зуд, сухость кожи, слабость, увеличение размеров печени, возможно наличие клиники холангита с повышением температуры тела, болью в правом подреберье. Желтуха является одним из основных и поздних симптомов рака (чаще рака головки поджелудочной железы). Появление ее свидетельствует о значительном распространении процесса. Она, как правило, сопровождается резким ухудшением общего состояния больных. Кожа со временем приобретает темно-зеленый оттенок. Часто перед желтухой больные жалуются на усиление боли, нарастающую слабость, общую интоксикацию. У больных появляются темная моча, обесцвеченный стул. Одновременно увеличиваются диспепсические проявления, связанные со снижением внешне секреторной функции поджелудочной железы. В крови определяют повышенные показатели холестаза (увеличен уровень билирубина, ЩФ), изменения показателей функций печени, гепатомегалию.
Клинический симптомокомплекс, обусловленный закупоркой протока поджелудочной железы, сопровождается сильным болевым синдромом. Боль чаще локализуется в надчревной области с иррадиацией в спину, из-за боли больные беспокойны, принимают вынужденное положение. Быстро развивается диарея, нарастает исхудание. Часто отмечают нарушения внутрисекреторной функции поджелудочной железы, проявляющиеся гипергликемией.
При прорастании опухоли в двенадцатиперстную кишку и сужении ее просвета в клинике заболевания на первый план могут выступать симптомы нарушения проходимости, тошнота, рвота, а также кишечные кровотечения.
Анализ клиники рака поджелудочной железы показывает, что одним из ранних симптомов является боль в надчревной области с иррадиацией в левое плечо, поясницу, лопатку. Боль глубокая, сверлящая, усиливается в положении больного на спине, поэтому больные в основном лежат на боку с приведенными к животу ногами или в положении полусидя согнувшись. Боль наиболее выражена при локализации опухоли в области тела и хвоста. Механизм болевого синдрома при раке поджелудочной железы связан с прорастанием опухоли в нервные окончания ткани поджелудочной железы, перерастяжением капсулы.
Второй по частоте симптом — это потеря аппетита и исхудание. что связано с прекращением поступления панкреатического сока в двенадцатиперстную кишку. Это приводит к резкому нарушению процессов пищеварения и всасывания, появлению стеатореи, метеоризма (иногда частый и зловонный стул).
Желтуха характерна для рака головки поджелудочной железы, и ее относят к поздним симптомам. При раке хвостовой части вначале может появиться гипергликемия, а затем присоединиться болевой синдром.
При раке поджелудочной железы часто можно пропальпировать увеличенную железу в виде болезненного плотного тяжа. При пальпации определяют также довольно специфические симптомы — передаточную пульсацию аорты и боль, иррадиирующую в спину, плечо. Увеличение размеров печени можно установить в 25 % случаев, и в основном при раке головки железы. При отсутствии метастазов печень умеренно болезненная, уплотненная, гладкая, край ее закруглен; при их наличии печень болезненная, поверхность ее неровная, бугристая.
Желчный пузырь в тяжелых случаях заболевания — застойный, значительно увеличен, определяется при пальпации (симптом Курвуазье—Террье). Отмечается также расширение желчных протоков, возможно развитие холангита с повышением температуры тела, ознобом. У больных нарастают симптомы холемии, появляются желудочные, кишечные и носовые кровотечения. При прорастании опухоли в двенадцатиперстную кишку присоединяются признаки непроходимости, а также тяжелые кровотечения.
В поздних стадиях заболевания у больных развивается асцит вследствие канцероматоза брюшины или сдавления, или тромбоза воротной вены. В этих случаях возможно увеличение размеров селезенки. Асцит чаще возникает при локализации опухоли в теле и хвосте железы. При данной локализации рака возможно развитие мигрирующего тромбофлебита, множественных тромбозов венозных сосудов.
Таким образом, клиника рака поджелудочной железы разнообразна и зависит в основном от локализации его и распространенности, а также особенностей метастазирования.
Диагностика прежде всего заключается в правильной интерпретации полученных клинических симптомов и данных обследования. У больных раком поджелудочной железы развиваются изменения крови — лейкоцитоз, сдвиг лейкоцитарной формулы влево, анемия, нарастание СОЭ, часто повышен уровень глюкозы в крови, может появиться глюкоза в моче, у 25—30 % отмечается положительная реакция на скрытую кровь. При биохимическом исследовании в крови выявляют повышенное содержание билирубина, ЩФ, может повышаться активность трансаминаз. Следует отметить, что эти лабораторные данные свидетельствуют о значительном распространении процесса и относятся к поздним симптомам.
При рентгенологическом исследовании желудка и двенадцатиперстной кишки определяют ряд специфических изменений. Так, при раке тела и хвоста поджелудочной железы изменяется положение желудка, который может смещаться вверх, влево и вперед. Отмечают расширение ретрогастрального пространства, деформацию малой кривизны, увеличение угла желудка. Часто рельеф слизистой оболочки желудка сглажен, определяется симптом «пелота». При раке головки поджелудочной железы значительно деформируется двенадцатиперстная кишка. Наблюдают развернутость дуоденальной петли, сглаженную или неравномерную зубчатость по медиальному контуру, дефекты наполнения, явления сужения просвета кишки. Указанные изменения хорошо выражены при исследовании в условиях релаксационной дуоденографии. При УЗИ, компьютерной томографии определяют расширенные и деформированные протоки железы, метастазы в печень. Опухоль размером 2 см и более хорошо видна на томограммах.
Для постановки диагноза имеет значение выявление изменений со стороны желчных протоков, их расширение, увеличение размеров желчного пузыря.
Дифференциальную диагностику рака поджелудочной железы следует проводить с хроническим панкреатитом, желчнокаменной болезнью, острым и хроническим вирусным гепатитом. Наиболее трудным в плане дифференциальной диагностики может быть рак головки поджелудочной железы, проявившийся механической желтухой. У части больных она может быть первым признаком заболевания. Многие больные в результате таких симптомов, как темная моча, посветление кала, наличие желтухи и общей слабости, могут поступать в инфекционные отделения с подозрением на острый вирусный гепатит. При этом большое значение имеет анамнез заболевания. Настораживает развитие желтухи в пожилом возрасте. Если в анамнезе больного отмечено неоднократное появление желтухи, протекающей с приступом боли в правом подреберье, то наиболее вероятной причиной заболевания является желчнокаменная болезнь. При остром вирусном гепатите характерно повышение активности АлАТ, а также наличие серологических маркеров вирусного гепатита. Желтуха при раке поджелудочной железы развивается постепенно, не имеет тенденции к уменьшению. Ее появление резко ухудшает общее состояние больных. В большинстве случаев острого вирусного гепатита состояние больных сравнительно благополучное, нет выраженного исхудания, окраска кожи желтушная, в то время как при раке кожа темнеет, появляется мучительный зуд, больные теряют аппетит.
Дифференциальный диагноз с хроническим панкреатитом в некоторых случаях представляет значительные трудности. Особенно это касается псевдотуморозной формы или индуративного панкреатита, для которых характерен выраженный болевой синдром, возможны механическая желтуха и потеря массы тела. Как правило, в этих случаях выполняется хирургическое вмешательство, так как оно является основным методом лечения таких больных. Операцию проводят также с целью оказать помощь больному, не пропустить опухоль. При других формах хронического панкреатита назначают медикаментозное лечение (антисекреторные препараты), диету, проводят коррекцию нарушений электролитного состава сыворотки крови. Антиферментная терапия дает положительный терапевтический эффект, в отличие от таковой у больных раком поджелудочной железы.
При дифференциальной диагностике с желчнокаменной болезнью следует учитывать характер болевого синдрома. Боль при желчнокаменной болезни локализуется в правом подреберье и иррадиирует в правую половину грудной клетки.
При раке поджелудочной железы, даже если она имеет правостороннюю локализацию,
боль чаще отдает в поясницу, носит опоясывающий характер, имеет тенденцию к нарастанию. Характерным является также то, что большинство больных желчнокаменной болезнью — это лица с избыточной массой тела и у них сохранен аппетит. В результате инструментальных и рентгенологических методов исследования у таких больных выявляют конкременты в желчном пузыре и протоках.
Лечение рака поджелудочной железы
Лечение больных раком поджелудочной железы — хирургическое. Однако радикальную операцию можно делать только небольшому количеству больных. Панкреатэктомия выполняется при отсутствии метастазов. После операции состояние больных компенсируется приемом ферментных препаратов, инсулина. Цель паллиативных операций — это восстановление оттока желчи и временное улучшение состояния больных. При раке головки поджелудочной железы выполняют панкреатодуоденальную резекцию, т.е. удаление головки железы вместе с двенадцатиперстной кишкой и наложением холецисто-, или холедохогастро-, или еюноанастомоза и гастроэнтероанастомоза с погружением тела или хвоста поджелудочной железы в кишку. Одной из частых паллиативных операций является выполнение холецистоэнтероанастомоза.
Прогноз при раке поджелудочной железы всегда неблагоприятный. С момента появления желтухи продолжительность жизни больного, как правило, не превышает 6 мес. После радикальных операций продолжительность жизни составляет 2 года, после паллиативных — до 6—10 мес. Введение новых диагностических методов определения рака поджелудочной железы и даже его ранняя диагностика оказывают незначительное влияние на прогноз заболевания, поэтому важное значение приобретают профилактические мероприятия — диета, лечение хронического панкреатита, избежание факторов риска.
Источник

