Можно ли жить без печени и поджелудочной железы
В современном мире человеку приходится не просто жить, а выживать. Причинами являются плохая экология, синтезированные лекарства и, что печально, пища, которая, по сути, непригодна для живого организма.

В первую очередь начинают страдать органы пищеварения: желудок, желчный пузырь и печень, а также поджелудочная железа. К большому сожалению, чаще всего именно она является самым уязвимым органом, который при патологиях практически не поддается лечению, а если вовремя не принять меры, то возможен и летальный исход. Поэтому медики зачастую при серьезных обстоятельствах рекомендуют операцию. Но больные, услышав такое предложение, начинают паниковать, задавая вопрос: «Можно ли жить без поджелудочной железы человеку?». Давайте разберемся в данной теме и развеем все сомнения.
Краткие сведения о поджелудочной железе
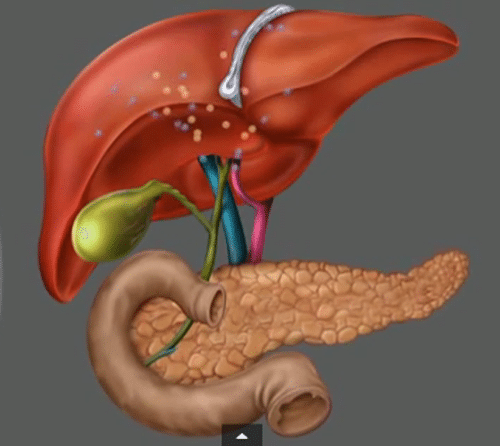
Поджелудочная железа располагается в брюшной полости под желудком, над кишечником, в центре между желчным пузырем и селезенкой. Она залегает достаточно глубоко относительно стенок брюшной полости. Орган отчасти напоминает по форме диск, располагается поперек туловища.
При некоторых острых заболеваниях возникают следующие симптомы:
- опоясывающая боль под желудком, по бокам и в спине на уровне железы;
- боль сильная и постоянная, не пульсирующая;
- появляется тошнота.
Но точную причину болей и тошноты может определить только врач-гастроэнтеролог при помощи пальпации, УЗИ-диагностики и анализов.
Функция поджелудочной железы – это выделение ферментов для обработки пищи и выработка инсулина для снижения уровня сахара в крови. Зная об этом еще из школьной анатомии, многие люди переживают, что будет, если удалят орган.
Можно ли обойтись без поджелудочной
Так можно ли жить без поджелудочной железы человеку? Ответ врачей однозначный: конечно, нет. Ведь если в организме поднимется уровень сахара, то неизбежно наступит смерть. Без ферментов также обойтись невозможно. Организм должен усваивать все элементы, поступающие с пищей. Но ведь некоторые наши современники ведь живут без этого органа! Как так получается? Дело в том, что фармацевтические компании сумели воспроизвести гормон инсулин путем синтезирования. То есть создали искусственный аналог того, что воспроизводит поджелудочная железа. То же самое касается и ферментов. Несмотря на искусственное происхождение, лекарства помогают людям жить.
Какие причины удаления органа
Почему пациентам врачи предлагают операцию и кому это грозит? Как правило, тем, кто страдает панкреатитом, медики выписывают ферменты для поддержания нормального состояния, а также рекомендуют строгую диету. Но бывает и так, что болезнь прогрессирует, поджелудочная начинает в буквальном смысле переваривать саму себя. Вследствие этого наступает необратимый некроз (отмирание) тканей железы. Подобный процесс может повлиять на функционирование соседних органов и изменить состав крови в худшую сторону. Чтобы не было рецидива, хирург предложит частично или полностью удалить орган.
Второй причиной являются камни в протоках органа, а третьей – раковая опухоль. В этих двух случаях операция практически неизбежна.
Полностью или частично удаляют поджелудочную?
Во многих случаях все же орган частично оставляют. Чаще всего удалению подлежит голова поджелудочной железы. Можно ли жить человеку без этого органа или с оставшейся частью после операции? Этот вопрос можно задать только тому врачу, который наблюдает пациента уже долгое время и прекрасно знает его состояние.
Как правило, операция проходит очень долго (в течение 4-5 часов), так как железа располагается глубоко, работать с ней сложно. От хирурга требуется не только внимательность, но и профессионализм в данном деле. Ошибка медика может привести к летальному исходу. Восстанавливаться после вмешательства приходится долго.
Что рекомендуют врачи больным без железы?
После проведения панкреатэктомии больному назначают специальные препараты для поддержания организма, а затем прописывают строгую диету.
Отвечая на вопрос, можно ли жить без поджелудочной железы, опытный врач ответит рекомендациями, которые следует выполнять неукоснительно:
- принимать ферменты;
- вводить инсулин;
- придерживаться строгой диеты;
- больше двигаться;
- пить чистую воду;
- оставить навсегда вредные привычки.
Если соблюдать все эти правила, то можно прожить очень долго.
Выживают ли больные?
Перед операцией сами больные и их близкие начинают переживать. Можно ли жить без поджелудочной железы человеку? Но вопрос не совсем корректный, потому что дело не в том, сможет ли существовать больной без органа, а в том, какая причина патологии. Если дело лишь в камнях и самопереваривании, то человек выживет. Все будет зависеть также от состояния других органов и систем.
Другое дело, когда в анамнезе есть онкологическое заболевание с метастазами. Если врач-онколог не предложит правильное и эффективное лечение традиционными или народными средствами, то шансов на выживание мало.
Какое качество жизни и отзывы
Отзывы самих прооперированных больных и их родственников разнятся. Все зависит от силы воли самого человека. Если он сумел перебороть свои желания, научился следовать предписаниям врачей и не забывает вовремя принять лекарства, то его жизнь практически не отличается от жизни здорового человека.

«Послушные» пациенты быстро восстанавливаются и ведут нормальный образ жизни, они утвердительно отвечают на вопрос: «Можно ли жить без поджелудочной железы?». Отзывы иногда бывают и отрицательные от тех, кто очень устал от диет и бесконечных лекарств. К сожалению, много тех, кто отчаялся, поняв, что придется всю жизнь принимать ферменты и делать уколы с инсулином, не считая жестких ограничений в пище.
Какова роль желчного пузыря?
Зачастую проблемы с поджелудочной возникают из-за неправильного питания, а также по причине серьезных неполадок в работе желчного пузыря. Эти два органа взаимосвязаны между собой тем, что вместе выделяют необходимые соки в двенадцатиперстную кишку. Зачастую у людей с желчекаменной болезнью есть проблемы с поджелудочной. Кроме того, многие решаются на удаление пузыря в надежде, что сохранится работоспособность поджелудочной железы. В большинстве случаев это действительно так. Но печень не может сама контролировать выброс желчи, поэтому приходится бороться с забросами при помощи специальных лекарств.
Так можно ли жить без поджелудочной железы и желчного? Полноценно вряд ли. Если только всю жизнь принимать необходимые препараты. Поэтому нужно бережно относиться к этим двум очень важным органам.
Без поджелудочной и селезенки
Селезенка и поджелудочная железа расположены рядом, но напрямую никак не связаны. Поэтому при проблеме в одном из этих органов не ухудшается состояние другого. У селезенки задачи связаны не с пищеварением, а с кровью, лимфой и иммунной системой.

Можно ли жить без поджелудочной железы и селезенки одновременно? Ответить на этот вопрос однозначно сложно, так как подобные случаи очень редки. Но при специальной поддержке медиков жить можно.
В заключение давайте поговорим о том, как уберечь себя от проблем с поджелудочной:
- кушайте вовремя и небольшими порциями;
- избегайте вредной пищи и токсичных веществ;
- больше двигайтесь и бывайте на свежем воздухе.
Помните о том, что все зависит только от нас. Как мы относимся к своему организму, так он нам и служит. Зачастую люди не берегут себя, а позже спрашивают, можно ли жить без поджелудочной железы и желчного пузыря, селезенки? Все эти органы очень важны и лучше начать профилактику как можно скорее.
Источник
Печень – крупнейшая железа позвоночных. Орган отвечает за функциональность кроветворной, пищеварительной и даже сердечно-сосудистой систем. Печень состоит из двух долей, одна из которых подразделяется еще на две доли.
У гепатологов и на различных форумах спрашивают, можно ли жить без печени? По словам специалистов, это невозможно. Человек вполне может прожить без одной почки, простаты и некоторых других внутренних органов, но печень – это важнейшая железа внешней секреции, без которой организм попросту не выживет.
Привести к отказу печени могут различные заболевания, в числе которых цирроз, жировой гепатоз, алкоголизм, гепатит, острый холецистит и пр. Рассмотрим подробнее функции, причины и симптомы отказа органа, а также выясним, в каких случаях показана трансплантации органа.
Может ли человек прожить без печени?
Прежде, чем мы рассмотрим, сколько может прожить человек без печени и ЖП, выясним, какие функции выполняет железа, каково ее строение. Как уже отмечалось выше, печень состоит из двух долей – правой и левой. В правой существуют две вторичные доли, а именно квадратная и хвостатая.
Еще в 1957 году доктор Куино предложил разделить орган на восемь сегментов. Сегмент представляет собой участок пирамидальной формы. Если рассматривать гистологию, то железа состоит из пластинок, гемокапилляров, желчных капилляров, центральной вены и так называемого перисинусоидного пространства Диссе.
Печень выполняет следующие функции:
- Обезвреживание токсических веществ различной природы. Речь идет об аллергенах, ядах, лекарственных метаболитах, продуктах распада алкоголя, гормонах, медиаторах воспаления, кетоновых телах, ацетоне, феноле, аммиаке, кетоновых кислотах.
- Насыщение организма энергией. В печени скапливается гликоген, который образовывается из глюкозы. Кроме того, печень снабжает организм другими питательными веществами, в числе которых аминокислоты, свободные жирные кислоты, молочная кислота и пр.
- Хранение запасов витаминов.
- Выработка различных фракций холестерина.
- Секреция желчи и желчных кислот, которые нужны для переваривания пищи.
- Синтез гормонов и печеночных ферментов.
- Обезвреживание непрямого билирубина, который весьма токсичен.
- Выработка белков и других элементов, необходимых для поддержания нормальной работы кроветворной и сердечно-сосудистой системы.
Как видно, печень выполняет очень много жизненно важных функций, соответственно, выжить без этого органа невозможно.
Еще в 1942-1944 годах нацисты, в том числе «доктор смерть» Йозеф Менгеле, проводили исследования на людях, в ходе которых изучали, может ли человеческий организм функционировать без железы и сколько он проживет. Если верить запискам и мемуарам Менгеле, то после полного удаления печени человек живет максимум 1-2 дня.
Причем практически сразу же после резекции (в течение нескольких часов) пациент впадает в кому.
Причины отказа печени
С тем, что будет, если откажет и печень, и желчный пузырь все предельно ясно – человек попросту не выживет. Рассмотрим теперь подробнее причины и симптоматику отказа печени. Врачи называют отказ органа декомпенсированной печеночной недостаточностью.
Развивается патология вследствие длительных нарушений в работе органа, либо же из-за различных шоков и интоксикаций. Уже на ранних этапах распознать декомпенсированную печеночную недостаточность не очень тяжело.
Спровоцировать отказ могут:
- Вирусные гепатиты. Наиболее опасными считаются гепатиты Б и Ц. Гепатит B сопровождается острым воспалительным процессом, и при несвоевременной помощи происходит разрушение гепатоцитов, развивается фиброз и цирроз. Гепатит Ц протекает менее ярко выраженно, однако, патология гораздо сложнее лечится и при несвоевременном лечении с вероятностью в 93% вызывает цирроз, онкологию и декомпенсированную печеночную недостаточность.
- Хронический алкоголизм. Если человек в день потребляет свыше 40-50 граммов спирта, и так продолжается свыше 5 лет, то вероятность отказа печени очень высока. И не стоит думать, что декомпенсированная недостаточность развивается только от водки. Даже пивной алкоголизм может привести к циррозу и печеночной коме.
- Радиационное излучение. У многих ликвидаторов ЧАЭС в течение нескольких недель или даже дней развивалась печеночная недостаточность с дальнейшим летальным исходом. Врачи это объясняют тем, что орган принимает на себя «основной удар» от радиации, ведь именно он фильтрует кровь. При радиоактивном излучении массово гибнут гепатоциты, и у человека стремительно развивается острая печеночная недостаточность.
- Острые интоксикации. Привести к гибели человека может отравление ядом бледной поганки, различными химическими соединениями и солями тяжелых металлов. Интоксикация с дальнейшим отказом печени может развиться даже от приема гепатотоксичных препаратов. Особенно опасны в этом плане цитостатики – лекарства, которые используют в ходе химиотерапии. Не менее вредны противотуберкулезные ЛС, антибиотики, психотропные вещества.
- Декомпенсированный цирроз печени.
- Остро текущие аутоиммунные заболевания, сопровождающиеся декомпенсированным аутоиммунным гепатитом.
- Наличие метастазов в печени. Такое явление называют еще вторичным раком.
- Запущенные заболевания гепатобилиарной системы. Опасны жировой гепатоз, острая форма холецистита, гнойные абсцессы печени и желчного пузыря, холангит склерозирующий и т.д.
Признаки отказа печени и способы лечения
Термин печеночная недостаточность появился еще в 19 веке. Под данным термином врачи подразумевают патологический процесс, развивающийся вследствие массивных дистрофических, фиброзных и некротических изменений паренхимы.
Существует несколько форм болезни, самой опасной из которых является декомпенсированная печеночная недостаточность, или как ее называют в простонародье «отказ печени». Распознать данное заболевание относительно несложно.
Терминальной стадией недостаточности является кома. Перед тем, как человек впадает в кому, у него наблюдаются спутанность сознания, мышечные подергивания, сильные судороги, тремор конечностей. Также характерными признаками являются ригидность скелетной мускулатуры, носовые кровотечения, повышенная кровоточивость десен, неконтролируемое мочеиспускание, рвота с желчью. Кожа, глазные белки и слизистые оболочки приобретают желтый цвет. Наблюдаются сильнейшие боли в области правого подреберья и диспепсия.
Лечение печеночной комы предусматривает:
- Введение Преднизолона.
- Борьбу с гипоксией. Для этого применяются кислородные ингаляции и гипербарическая оксигенация.
- Применение методов для борьбы с интоксикацией, а также нормализация электролитного и кислотно-щелочного баланса. Могут применяться гемосорбция, плазмаферез, гемодиализ, УФО крови.
Прогноз при данном заболевании неблагоприятный. Если у человека глубокая кома, то летальный исход наступает примерно в 80% случаев.
Трансплантация печени
Показания и противопоказания к проведению
Трансплантация печени относительно молодой метод оперативного вмешательства. В основном хирургическую манипуляцию назначают людям с декомпенсированным циррозом печени, так как данное заболевание практически невозможно вылечить.
Помимо цирроза, показаниями к проведению являются острая печеночная недостаточность, онкологические заболевания гепатобилиарной системы, различные анатомические деформации железы, кистозный фиброз, запущенная форма вирусного гепатита Ц, гемохроматоз. Также пересадка является эффективнейшим методом лечения гепатоцеребральной дистрофии – болезни, при которой нарушается обмен меди, что ведет к поражению ЦНС и печени.
Пересадка органа может производиться, безусловно, не во всех случаях. По словам медиков, противопоказаниями к оперативному вмешательству являются:
- Пожилой возраст (старше 55-60 лет). Дело в том, что трансплантаты у пожилых людей приживаются намного хуже, нежели у молодых. Также медики выявили, что хуже переносят оперативные вмешательства мужчины, выживаемость среди женщин по неясным причинам несколько выше.
- Декомпенсированные заболевания сердца. Если серьезно нарушена функциональность ССС, то проводить трансплантацию смертельно опасно.
- Наличие метастазов в печени и других внутренних органах. Пересадка может спасти при раке, если пациент обратится на ранних стадиях онкологии, а при наличии обширного метастазирование хирургическое вмешательство не проводится.
- Почечная или легочная недостаточность.
- Отсутствие селезенки.
- Тромбоз воротной вены.
- Алкогольная энцефалопатия.
- Ожирение, которое сопровождается сахарным диабетом первого или второго типа.
- Хронические заболевания инфекционной природы, при которых наблюдается длительное персистирование инфекции в организме. Таковыми являются ВИЧ, туберкулез, СПИД, хронический хламидиоз и пр.
Перед проведением операции пациенту нужно пройти комплексную диагностику, чтобы врачи убедились, что у него отсутствуют какие-либо противопоказания к операции.
Виды трансплантации и подбор доноров
Пересаживать печень можно по-разному. Существует две основные техники – ортотопическая и гетеротопическая. В первом случае орган пересаживается в место, где он должен быть, то есть под диафрагму в область правого подреберья. Сначала удаляется больная печень и нижняя полая вена, и только потом на ее место устанавливается донорская железа.
Гетеротопическая техника предусматривает, что донорская печень пересаживается на место почки или селезенки. Данный тип оперативного вмешательства проводится гораздо реже. К тому же, гетеротопическая техника несколько хуже переносится пациентами.
При выборе донора врачи обращают внимание на несколько факторов. У пациента и донора должна совпадать группа крови и размер железы. Донорами могут быть:
- Труп со здоровой печенью. Как правило, выбираются люди, у которых зафиксирована смерть мозга.
- Родственник. Донором становится только кровный родственник, то есть мать, отец, дети, братья, сестры. Родственная трансплантация выбирается чаще. Для операции у донора не изымается орган целиком. Печень обладает способностью к регенерации, поэтому достаточно провести забор небольшого участка.
Осложнения трансплантации и прогноз
Самое опасное последствие оперативного вмешательства – это отторжение имплантата. Оно может произойти сразу, или же через определенное время (несколько суток или недель). Отторжение происходит примерно в 25-30% случаев.
Осложнение развивается из-за того, что иммунная система человека воспринимает имплантат как чужеродное тело, и вырабатывает к нему антитела. Если эту реакцию не подавить, то донорская печень попросту погибнет.
Помимо отторжения, операция может вызывать:
- Первичную недостаточность. Бывает, что пересаженная железа не справляется со своими функциями. Тогда у человека развивается общая интоксикация и некроз. Если не провести повторную трансплантацию, человек впадает в кому и умирает.
- Внутренние кровотечения.
- Аутоиммунный гепатит.
- Желчный перитонит.
- Тромбоз воротной вены. Также не исключена закупорка печеночной артерии.
- Инфекционные воспалительные процессы. После пересадки возможны перитонит, инфекционная пневмония, грибковые заболевания, туберкулез и даже вирусный гепатит. Чтобы предотвратить данные осложнения, после операции больному нужно пропить антибиотики и противовирусные ЛС.
- Острый холецистит.
Прогноз при трансплантации печени зависит от того, как человек перенес оперативное вмешательство, и развились ли у него вышеперечисленные осложнения. Если произошло отторжение имплантата, то наступает кома и смерть в 80-90% случаев.
В случае, когда операция прошла нормально и донорский орган полноценно выполняет все свои функции, пациент может проживать даже несколько десятков лет и при этом оставаться трудоспособным.
Автор статьи
Сазонов Григорий Андреевич
Источник