Поджелудочная железа хвостик у детей
Когда увеличена поджелудочная железа у ребенка, родители часто впадают в панику. Однако следует успокоиться и начать действовать. Ведь в детском организме так же, как и у взрослых могут происходить различные сбои в работе внутренних органов. Железа отвечает за нормальное переваривание попавшей в желудок пищи. Если орган стал больше обычного размера и при этом малыш жалуется на боль в этой области, то подобное состояние должно заставить родителей обратиться к врачу.
Этиология явления
Почему может увеличиться поджелудочная железа? Чтобы узнать причину увеличения данного органа, необходимо выяснить, из чего он состоит. Основу железы составляют головка и хвост. Увеличение поджелудочной железы у ребенка может быть полным или частичным, например, какие-то части железы: либо только головка, или только хвост. На то могут быть свои причины. Чаще всего подобное состояние вызывают такие обстоятельства:
- Системные аутоиммунные нарушения.
- Закрытая травма живота.
- Врожденные патологии, чаще всего это муковисцидоз, который характеризуется выделением густой секреции.
- Отравление медикаментами.
- Врожденные аномалии, например, строение железы может напоминать подкову.
- Язва двенадцатиперстной кишки.
- Наличие хронического или острого воспаления в органе.
Не всегда увеличению поджелудочной железы предшествуют болезни. Это может быть вполне нормальным явлением. Например, когда у ребенка наблюдается рост всех органов.
Стоит лишь немного подождать и все придет в норму.
Если говорить о причинах локального увеличения органа, т. е. когда увеличен хвост поджелудочной железы или только ее головка, то можно выделить следующие наиболее распространенные факторы:
- Киста — может быть ложной или истинной.
- Опухоль, которая может быть расположена на самой железе или в области двенадцатиперстной кишки.
- Хронический панкреатит, на фоне которого изменяются ткани органа.
- Абсцесс (нагноение).
- Наличие камней в поджелудочной железе.
Все эти причины выявляются с помощью диагностических мероприятий. Чаще всего в детском возрасте диагностируются врожденные патологии, такие как муковисцидоз. Лечение будет комплексным.
Признаки увеличения поджелудочной железы
У детей разных возрастов болезнь будет протекать по-разному, к тому же все будет зависеть от причины увеличения поджелудочной железы. У некоторых симптомы ярко выражены, у других заболевание протекает в скрытой форме. Нарастающая симптоматика характерна при наличии воспаления в органе.
Если имеет место опухоль или кистозное образование, то длительное время патология будет протекать скрыто.
Именно в этот период важно своевременно диагностировать болезнь, чтобы быстрее с ней справиться.
Позже могут возникнуть симптомы следующего плана:
- Боль. Она может быть ноющей или пекущей, возникающей в верхней части живота и отдающей в руку или спину.
- Появление рвоты и отрыжки, во рту появляется горечь, из-за постоянной тошноты пропадает аппетит.
- Диарея без дополнительных примесей в кале.
- Повышение температуры тела.
Родителям необходимо знать, что если у ребенка увеличена поджелудочная железа, это может указывать на очень серьезные причины. Увеличенные части поджелудочной железы могут давить на соседние органы. В частности, увеличенная головка может сдавливать 12-перстную кишку, что нередко приводит к кишечной непроходимости.
Диагностические мероприятия
Если имеются проблемы с поджелудочной железой, только в острый период могут появляться видимые симптомы, такие как:
- бледность кожных покровов;
- тошнота и рвота;
- боль под ребрами опоясывающего характера;
- напряжение в области передней брюшной стенки;
- воспаление может повысить температуру тела;
- сильное потоотделение, общая слабость.
Врач первоначально проводит визуальный осмотр ребенка и применяет метод пальпации. При необходимости дети с больным органом направляются на УЗИ.
У совсем маленьких детей есть периоды в жизни, когда риск роста поджелудочной железы увеличивается:
- в период введения прикорма;
- когда грудное вскармливание заменяется искусственным или смешанным;
- в момент прорезывания молочных зубов;
- если ребенок впервые идет в детский сад;
- поход в первый класс;
- в момент переходного периода у подростков.
Когда происходит острое воспаление поджелудочной железы, именуемое панкреатитом, специальная диагностика не требуется. Врач может определить болезнь по явным симптомам.
Как вернуть железе нормальные размеры
Чтобы разобраться в этом вопросе, понадобится помощь гастроэнтеролога. Если вы уверены, что у ребенка увеличена поджелудочная железа, то начинайте чаще поить кроху минеральной щелочной водой.
Если чувствуется боль, то на это место (как правило, оно находится чуть левее пупка) приложите холод. При сильной боли вызывайте скорую помощь. Тактику лечения будет выбирать врач, исходя из диагностических данных. Существует 2 вида терапии: консервативная и хирургическая.
Примерная схема лечебного процесса:
- Секреторная деятельность угнетается при помощи ингибиторов протонной помпы. Проводятся блокаторы гистаминовых рецепторов, назначаются гормоны.
- Чтобы снизить отечность, на больное место прикладывается холодная грелка.
- Чтобы скорректировать работу поджелудочной железы, назначаются ферментные препараты.
- Возможно парентеральное питание, т. е. делаются инъекции с витаминными компонентами.
- Операция по устранению очага воспаления или омертвевших тканей.
Так как поджелудочная железа нередко увеличена на фоне панкреатита, то в этом случае целесообразно, чтобы ребенок некоторое время поголодал. В это время в организм могут вводиться различные питательные растворы.
Если назначать диету, то она будет именоваться стол № 5, который предусматривает питание, направленное на восстановление работы поджелудочной железы. Такая диета предусматривает следующие правила приема пищи:
- Мясо нежирных сортов, оно должно быть либо отварным, либо приготовленным на пару.
- Молочная продукция не жирная.
- Каши, сваренные на воде, кроме пшенной. Со временем вода может быть постепенно заменена молоком.
- Овощи отварные или паровые.
- Если чай, то не крепкий, с малым количеством сахара. Рекомендуется также пить отвар шиповника.
- Фрукты, запеченные без добавления сахара и меда.
- Хлеб в виде сухарей или подсушенный в духовке.
- Галеты.
Специи и сахар должны присутствовать в минимальном количестве. Под запретом жирные, копченые, жареные и острые блюда. Нельзя есть пока кислые фрукты и ягоды, равно как и следующие овощи — чеснок, редька, редис, лук репчатый. Также исключаются сладости в виде конфет, шоколада, пирожного. Если даже немного поесть все эти запрещенные продукты, то поджелудочная железа увеличится вновь.
Немного о ферментах
Если у малышей или детей постарше присутствуют симптомы метеоризма, то нелишним будет прием ферментов. Они улучшают пищеварение и облегчают работу поджелудочной железы.
В настоящее время в аптеке широкий выбор этих препаратов. Но не стоит полагаться на советы подруг, лучше послушать врача и приобрести средство, которое он прописал. Чаще всего специалисты прописывают такие медикаменты:
- Креон;
- Фестал;
- Энзистал;
- Панкреатин форте;
- Панзинорм.
При каждом приеме пищи необходимо принимать фермент. Когда самочувствие ребенка станет лучше, то можно будет скорректировать проблемы с кишечником. В этом случае могут помочь кисломолочные продукты и специальные лекарственные средства с содержанием бифидобактерий такие, как Бифидумбактерин или Бифацил. Благодаря этим мероприятиям у ребенка не только нормализуется пищеварение, но и уменьшатся размеры поджелудочной железы.
Если ребенок здоров, то и развитие его как умственное, так и физическое не будет страдать. Многое зависит от питания малыша. Если в его рационе будут присутствовать полезные продукты, и родители будут контролировать режим питания своего чада, то проблемы с поджелудочной железой не возникнут. Если же орган уже увеличен по причине врожденных патологий, то лучше обратиться к специалисту, который поможет в решении данного вопроса.
Источник
Увеличенная поджелудочная железа у ребенка может свидетельствовать о наличии тяжелой патологии. Несмотря на это нередко она может никак себя не проявлять. Однако чем раньше проведена диагностика и начато лечение, тем выше вероятность полного выздоровления без перехода болезни в хроническую форму и развития осложнений.
Поджелудочная железа играет важную роль в процессе переваривания пищи. Благодаря ферментам, которые она вырабатывает, происходит расщепление полисахаридов до простых углеводов, которые легко могут всасываться в кишечнике. Кроме того, данный орган вырабатывает и другие ферменты, а также гормоны, регулирующие обмен углеводов.
Как и у взрослых, у пациентов младшего возраста нередко возникает нарушение функционирования этого органа. Довольно часто это состояние может сопровождаться увеличением его размеров. В данной статье рассмотрим основные причины, которые могут способствовать увеличению поджелудочной железы, а также методы диагностики и лечения нарушений работы этого органа.
Причины
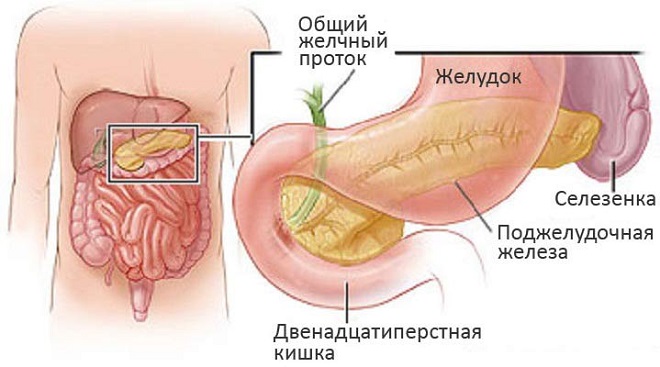
Поджелудочная железа подразделяется на тело, головку и хвост. В зависимости от того, какая часть вовлечена в патологический процесс, выделяют два вида увеличения органа. Тотальным (диффузным) называют равномерное расширение всех размеров железы. Если же поражена только одна или две части, то говорят о локальном увеличении.
Каждый вариант патологических явлений в поджелудочной железе имеет причины. Диффузное увеличение органа отмечается в следующих случаях:
- при наличии аутоиммунной патологии;
- после травмы брюшной полости;
- у пациентов с муковисцидозом – врожденной патологией, для которой характерно выделение слизистыми большого количества густого секрета;
- при передозировках лекарств или отравлениях химическими веществами;
- при аномалиях развития, когда железа имеет форму подковы;
- при наличии язвы двенадцатиперстной кишки;
- вследствие острого или хронического воспаления органа;
- при наличии заболеваний других частей пищеварительной системы, например, печени, может возникнуть реактивное увеличение поджелудочной.
Возможны также естественные причины увеличения поджелудочной железы у детей. В период, когда происходит интенсивный рост организма, возможно временное расширение границ органа. Обычно это состояние не проявляет себя никакими симптомами и не приводит к возникновению осложнений. Чтобы убедиться в том, что это явление не несет никакой опасности, проводят несколько ультразвуковых исследований, результаты которых сравнивают между собой.

Диагностика у малышей затруднена, так как невозможно точно определить жалобы
Рассмотрим, почему может возникать локальное увеличение хвоста или другой части органа. Такое неравномерное изменение размеров железы может быть связано со следующими причинами:
- возникновением кисты – истинной или псевдокисты;
- наличием опухоли железы или двенадцатиперстной кишки;
- хроническим панкреатитом, который приводит к изменению структуры паренхимы органа;
- образованием гнойников;
- наличием камней в протоках железы.
Стоит отметить, что даже в тех случаях, когда имеется развернутая клиническая картина, определить истинную причину беспокойства можно только после проведения полноценного обследования. Для малышей чаще характерно наличие врожденной патологии, например, муковисцидоза. Терапия этих патологий довольно сложна и требует использования препаратов различных фармакологических групп.
Признаки тяжелой патологии
Несмотря на многообразие клинических проявлений патологий, при которых может увеличиваться поджелудочная железа, некоторые симптомы могут говорить о наличии патологического процесса в органе. Особое внимание следует обратить на следующие явления:
- горький привкус во рту, отрыжка;
- снижение аппетита вплоть до полного его отсутствия, тошнота и рвота после еды;
- диарея или запоры;
- болезненные ощущения в верхней части живота или под ребрами. Нередко боль отдает в спину или левую руку, иногда она может быть жгучей.
Если перечисленные выше симптомы сопровождаются повышенной температурой тела, следует заподозрить воспаление железы – панкреатит. Обычно в таких случаях клиническая картина возникает быстро, постепенно усиливается. Нередко это сопровождается значительным ухудшением общего состояния.

Воспаление поджелудочной часто сопровождается повышением температуры
Если же у ребенка увеличен хвост поджелудочной железы, проявления болезни появятся не сразу. Возможно возникновение небольшого жжения в районе верхней части живота, снижения аппетита или тошноты. Если у малыша отмечается регулярное появление таких симптомов, стоит как можно раньше обратиться к врачу.
Своевременная диагностика очень важна для предотвращения осложнений болезни. Это связано с тем, что поджелудочная железа расположена близко к другим органам пищеварительной системы. Поэтому при увеличении головки может возникнуть кишечная непроходимость.
Периоды повышенного риска
Существует несколько периодов, когда у ребенка наиболее велика вероятность нарушения функции железы:
- при введении прикорма;
- смене грудного вскармливания на искусственное;
- в начале посещения детского сада;
- при переходе из детского сада в школу;
- в период полового созревания.
Как правило, в эти периоды изменяется обстановка, питание, эмоциональный фон ребенка. Все эти факторы могут повысить риск нарушения деятельности пищеварительной системы. Немаловажное влияние на здоровье оказывает и гормональный фон.
В такие периоды рекомендуется внимательно следить за состоянием ребенка. Если у него появляются какие-либо симптомы, связанные с повреждением поджелудочной, нужно обратиться к врачу и пройти обследование. Для определения характера и степени поражения органа следует выполнить УЗИ брюшной полости, а также применить лабораторные методы исследования.
Лечение заболеваний поджелудочной железы
Что делать, если у ребенка увеличена поджелудочная железа? Прежде всего не следует заниматься самолечением. Так как существует большое количество причин, из-за которых орган может увеличиться в размерах, решение о том, какое лечение требуется, должен принимать врач.

Пальпация поджелудочной железы у ребенка не всегда позволяет определить ее размеры
Если у малыша выявлен панкреатит, его следует госпитализировать и провести терапию консервативным способом. Она подразумевает специальную диету, которая исключает любые тяжелые блюда и продукты, а также использование лекарственных средств. Например, ребенку дают лекарства, которые снижают выработку ферментов поджелудочной. Это необходимо для того, чтобы снизить нагрузку на больной орган.
Для восполнения недостаточной способности переваривать пищу больному дают ферментные препараты. Они расщепляют вещества, которые входят в состав продуктов и тем самым помогают лучшему их всасыванию. В результате уменьшается выраженность таких симптомов, как диарея и метеоризм.
Если увеличение поджелудочной связано с наличием кисты или гнойника, лечение должен проводить хирург. В большинстве случаев приходится прибегать к операции, после которой пациент должен некоторое время придерживаться лечебной диеты. Таким образом удается восстановить функцию поврежденной железы.
В тех случаях, когда подозревается опухоль поджелудочной железы, необходима консультация онколога. Он назначает дополнительное обследование, которое поможет определить доброкачественность или злокачественность новообразования. Лечение в любом случае должно быть хирургическим.
Увеличение поджелудочной у детей встречается нечасто. Своевременно проведенная диагностика и определение причины болезни позволяет провести лечение еще на ранней стадии патологического процесса. В таких случаях вероятность развития осложнений минимальна.
Источник

Поджелудочная железа — важный орган, относящийся к пищеварительной и эндокринной системе. Любое изменение в ее структуре может привести к гормональным изменениям или расстройствам переваривания пищи. Условно железа разделяется на 3 части: головка, тело, хвост. Боль в хвосте локализуется в левой половине живота, иногда может проявляться в грудной клетке, области сердца и поэтому требует дифференциального подхода к диагностике. Если воспален хвост, могут нарушаться все функции ПЖ — и эндокринные, и пищеварительные. Это обусловлено строением тканей в этой области ПЖ.
Что такое хвост поджелудочной железы?
Хвост — это конечная, самая узкая часть ПЖ, она завершает орган. Как и вся железа, его паренхима имеет железистое строение, но есть некоторые особенности. Ткань представлена ацинусами и островками Лангерганса.
Ацинус (долька) — самая простая функциональная единица ПЖ, состоящая из нескольких видов различных клеток с ферментообразующей функцией. Каждая долька имеет свой первичный выводящий проток с сосудами, ее клетки производят несколько разновидностей ферментов, участвующих в расщеплении белков, жиров и углеводов. Группа ацинусов образует доли с более крупными протоками, впадающими в общий — вирсунгов. Эта структура обеспечивает экзокринную функцию.

За эндокринную деятельность отвечают островки Лангерганса. Они расположены между ацинусами и также состоят из разных видов клеток, которые синтезируют гормоны. В отличие от ферментов, гормонально активные вещества попадают сразу в кровь и начинают действовать. Наиболее значимый среди них вырабатывается бета-клетками. Это инсулин, отвечающий за углеводный обмен. При его недостатке развивается сахарный диабет — тяжелое заболевание, приводящее к жизнеопасным осложнениям с неблагоприятным прогнозом.
Соотношение внешнесекреторной и внутрисекреторной частей органа составляет 9:1. Особенность строения хвостовой части ПЖ состоит в преимущественном преобладании в паренхиме островков Лангерганса. Размер островков Лангерганса составляет 0,1-0,2 мм, общее их количество у человека в поджелудочной колеблется от 200 тыс. до 1,8 млн. Клетки этой структурной единицы вырабатывают гормоны, контролирующие основные процессы метаболизма в организме человека. Инсулин, глюкагон и амилин, влияющие на углеводный обмен, при любой этиологии поражения хвоста приводят к тяжелым нарушениям: развивается в первую очередь сахарный диабет, который требует пожизненного лечения и соблюдения специальной диеты.
Где находится хвост ПЖ?
Поджелудочная железа, в отличие от других органов пищеварительной системы, располагается забрюшинно. Это значит, что ее невозможно пропальпировать при объективном осмотре, и без специальных методов обследования определить превышение ее размеров и патологию сложно. В проекции на переднюю брюшную стенку она находится на 5-10 см выше пупка, головка визуализируется при проведении УЗИ в правом подреберье, а хвостовая часть граничит с селезенкой, левой почкой и надпочечником.
По направлению к селезенке хвост сужается. Он вытянут горизонтально, немного задран вверх. Находится в проекции левого подреберья, расположен глубоко, плотно закрыт другими органами – все это осложняет своевременную диагностику воспалительного процесса и выявление онкологии.
Нормальные размеры хвоста ПЖ по УЗИ у детей и взрослых
Размеры ПЖ — это один из объективных критериев ее здоровья. При патологии она может увеличиваться равномерно или только отдельными ее составляющими или, напротив, уменьшаться. Поскольку пальпаторно определить размеры и даже пропальпировать ПЖ невозможно, проводится ультразвуковое исследование, дающее точные показатели. В тех случаях, когда удалось прощупать железу при объективном осмотре, нужно думать о ее патологии — размеры ее в таком случае значительно увеличены.

При том что самые большие параметры — у головки ПЖ (35 мм), у тела поджелудочной они составляют 25 мм, установление при проведении УЗИ размера хвоста поджелудочной железы в норме составляет не более от 7 до 27 мм у взрослых. У детей размер поджелудочной железы и отдельных ее частей зависит от возраста и веса ребенка. При рождении длина всей ПЖ составляет 5 см, своих максимальных показателей она достигает к 18 годам, затем больше не растет. В возрасте от 1 месяца до 1 года размеры хвоста составляют 12-16 мм, от 1 года до 10 лет — 18-22 мм.
О чем говорит увеличение хвоста поджелудочной?
Из-за топографического расположения хвоста ПЖ обнаружить своевременно его поражение не всегда удается. Это связано еще и с клиническими проявлениями: никаких специфических субъективных признаков изменения в хвостовой части нет. У пациента возникают жалобы, присущие патологии любого органа системы пищеварения. Особенно если это касается воспалительного процесса. Согласно статистическим данным, всего в 1 случае из 4 при воспалении ПЖ очаг находится именно в хвосте.
Если при детальном обследовании выявляется увеличение только хвостовой части железы, необходимо проявить онкологическую настороженность: изменение размеров может свидетельствовать о наличии новообразования злокачественной природы. Рак хвоста нарушает работу всего органа и уже через несколько месяцев после начала заболевания может привести к смерти пациента. Но без специальных методов обследования заподозрить эту патологию на начальных стадиях сложно: в большинстве случаев его выявляют при достижении опухолью больших размеров. На сонографии он может значительно повысить эхогенность.
Если увеличение хвоста связано с опухолью, симптомы появляются медленно. Даже при значительном превышении всех размеров, кроме слабости, постоянного недомогания, нарушенного сна и сниженного аппетита, других жалоб может не быть.
Увеличение хвостовой части ПЖ наблюдается при развитии доброкачественных новообразований. Эти опухоли:
- несклонны к метастазированию;
- сохраняют дифференциацию ткани;
- растут только в пределах одного органа или его части.
Помимо этого, превышение нормальных размеров концевой части ПЖ может быть вызвано локальным воспалительным процессом, который в дальнейшем охватит все отделы органа, но на начальном этапе развивается отек и изменения в тканях хвоста.
При дисфункции в работе хвостовой части беспокоят:
- интенсивные боли в пояснице;
- сниженный аппетит;
- слабость.
Поражение хвоста ПЖ приводит к развитию сахарного диабета из-за резкого гормонального сбоя.

Эндокринные функции в ПЖ выполняют островки Лангерганса, локализующиеся в большом количестве в хвостовой части и продуцирующие гормоны. Из их клеток при определенных обстоятельствах образуются опухоли. Они разделяются:
- на доброкачественные аденомы;
- на злокачественные аденокарциномы.
Клинические проявления зависят:
- от клеток, из которых появилось новообразование;
- от гормона, синтезируемого ими;
- от величины опухоли.
Патологии, возникающие в хвосте железы
При всех известных заболеваниях ПЖ не всегда происходит ее равномерное увеличение.
С использованием функциональных методов исследования обнаруживается расширение (уплотнение) хвоста. Эти изменения в тканях приводят к нарушению проходимости селезеночной вены и развитию портальной подпочечной гипертензии.
Причиной такого расширения хвоста ПЖ может стать:
- конкремент, перекрывающий вирсунгов проток;
- доброкачественная кистозная аденома;
- абсцесс головки с распространением на ткани концевой части ПЖ;
- псевдокиста, осложнившая панкреонекроз;
- дуоденит;
- злокачественное новообразование.
Панкреатит также может начинаться с воспаления в хвосте ПЖ и привести в начальной стадии своего развития к превышению его нормальных размеров.
Причины локального увеличения хвоста ПЖ
Помимо вышеперечисленных, к причинам значительного увеличения размеров хвоста ПЖ относятся:
- киста (единичная или множественная);
- липома (локальное скопление или диффузная жировая ткань);
- гемангиома (образование из сосудов);
- фиброма (замещение соединительной тканью);
- инсуломы — опухоли из клеток островков Лангерганса.
Киста или псевдокиста часто протекает бессимптомно. У человека может ничего не болеть, никаких негативных ощущений он не испытывает. Часто образования выявляются как находка на сонографии при обращении по другому поводу.

Очаговые изменения проявляют себя при активном увеличении. Возникают:
- диспепсия;
- астенические проявления в виде резкой слабости, утомляемости, головной боли, недомогания.
Это происходит при достижении размеров псевдокисты более 5 см (описаны случаи, когда она достигала 40 см). Обычная киста и при таком размере не вызывает никакой клинической симптоматики. Лишь при поликистозе, когда кисты поражают не только хвост ПЖ, но и соседние органы (а это может быть врожденная патология), появляются жалобы.
Поскольку в хвосте располагается основная масса островков Лангерганса (они значительно превышают количество имеющихся там ацинусов, вырабатывающих панкреатический сок), то патология и, соответственно, увеличение ПЖ зависит от поражения именно этих структур. Развиваются инсуломы – опухоли из определенных видов клеток островков, локализующихся преимущественно в хвосте ПЖ:
- инсулинома;
- глюкагонома;
- гастринома;
- соматостатинома.
При инсулиномах в значительных количествах синтезируется инсулин — гормон, снижающий глюкозу в крови. При ее наличии обнаруживается не только локально увеличенный хвост, но и резко сниженная в крови глюкоза. Патология имеет клинические проявления, позволяющие ее заподозрить. Это признаки гипогликемии:
- слабость;
- гипергидроз;
- головокружение;
- раздражительность;
- учащенное сердцебиение;
- гипогликемическая кома при резком падении уровня глюкозы в крови.

Глюкагонома вызывает сахарный диабет, может озлокачествляться. Глюкагон расщепляет гликоген в мышцах и печени и вызывает повышение сахара.
Гастринома продуцирует гастрин. Это приводит к образованию язвенных дефектов в слизистой желудка и ДПК, устойчивых к терапии. Гастринома может вызвать синдром Золлингера-Эллисона, который проявляется множественными язвами и поносом. Является самой частой злокачественной (в 70%) эндокринной опухолью ПЖ.
Соматостатинома — встречается редко, быстро метастазирует с диффузным увеличением хвоста, а затем всей ПЖ и ближайших органов (в 74%). Это генетическая поломка. Специфических проявлений нет из-за распространенности метастазов: развивается желчнокаменная болезнь, сахарный диабет, понос с быстрой дегидратацией и падением веса, анемия.
Диагностика и лечение патологий
Диагностика начинается с подробного выяснения жалоб, анамнеза, объективного осмотра.
Клинические признаки поражения хвоста при всех патологиях имеют сходство с заболеваниями всей ПЖ. Симптоматика воспаления хвоста проявляется теми же признаками, что и панкреатит, поражающий полностью, всю железу:
- боль с локализацией в правом подреберье или в эпигастральной области, с иррадиацией в предсердечную область, поясницу;
- снижение аппетита;
- расстройства стула;
- повышение температуры.
Опухоли, кисты, липомы, фибромы, гемангиомы длительное время не проявляют себя клинически. Симптомы возникают, когда эти образования достигают громадных размеров.
Определить увеличение хвоста ПЖ при объективном осмотре невозможно: из-за забрюшинного расположения он не пальпируется. Поэтому при малейшем подозрении на изменения в хвостовой части необходимо обращаться к специалисту для назначения специальных лабораторных и функциональных методов обследования.
Лечение назначается в зависимости от выявленной патологии. При увеличении хвоста ПЖ проводится терапия основного заболевания. Методы также зависят от изменений: хирургическое лечение применяется при наличии новообразований, как злокачественных, так и доброкачественных. Иногда к оперативному лечению прибегают при абсцессах, огромных кистах, псевдокистах. При воспалительных поражениях проводится терапия панкреатита.
Методы диагностики
К скриннинговым методам относится ультразвуковое исследование (УЗИ), получившее положительный отзыв врачей разных специальностей. Сонография удобна тем, что не требует сложной подготовки, занимает мало времени, ее хорошо переносит и ребёнок, и человек пожилого возраста. С помощью этой методики определяются:
- размеры;
- наличие образований;
- четкость границ;
- эхогенность (плотность) тканей — повышенная или сниженная;
- состояние вирсунгова протока.

При проведении сонографии в некоторых случаях не лоцируется хвост измененной поджелудочной железы. Он может визуализироваться частично и непостоянно. По данным литературы, частота обнаружения хвоста ПЖ на эхографии составляет приблизительно 40-100%. Лучше удается лоцировать значительно увеличенную хвостовую часть органа, особенно при имеющихся в ней эхопозитивных образованиях больших размеров.
Поэтому дополнительно проводятся:
- МРТ;
- рентгенография;
- КТ с контрастным веществом;
- холангиопанкреатография (эндоскопическая и магнитно-резонансная);
- ЭФГДС (эзофагофиброгастродуоденоскопия).
Лабораторные методы исследования включают:
- общий анализ крови, позволяющий определить наличие воспаления (повышенная СОЭ, лейкоцитоз);
- сахар в крови и моче;
- при приступе инсулиномы – инсулин в крови;
- глюкагон;
- анализ крови на гастрин натощак.
Все исследования назначаются врачом, который анализирует, что могут означать их результаты, на их основании прописываются препараты для лечения выявленной патологии.
Первая помощь при выявлении признаков заболевания
Остро проявляться увеличение хвоста может при резко выраженном воспалительном процессе и развивающемся панкреонекрозе. Возникает интенсивная боль, может быть рвота, понос. Необходимо:
- немедленно вызывать бригаду скорой помощи;
- до ее приезда пациента уложить на бок с подогнутыми к животу коленями — это может уменьшить боль;
- создать полный покой, комфортные условия;
- на живот приложить грелку со льдом;
- соблюдать голод (можно только пить теплую минеральную щелочную воду без газа);
- дать таблетку спазмолитика, если нет выраженной рвоты (Но-Шпу, Дротаверин, Папаверин), обезболивающие препараты запрещены.

При гипер- или гипогликемической коме (при глюкагономе или инсулиноме) больной также нуждается в неотложной помощи.
Как лечить хвост поджелудочной железы?
Тактика лечения увеличенного хвоста ПЖ зависит от выявленной патологии. При панкреатите назначается курс медикаментозной терапии. Его цель — восстановить функции органа. При выраженной клинической картине – лечение стационарное с применением комплекса из нескольких лекарственных групп:
- спазмолититические, холинолитические препараты, анальгетики – обезболивают;
- ингибиторы протеаз – снижают активность агрессивных ферментов ПЖ;
- соматотропин (гормон роста, продуцируемый в гипофизе) – ограничивает зону некроза;
- препараты из группы ингибирторов протоновой помпы (ИПП) – снижают выработкусоляной кислоты, стимулирующей синтез энзимов ПЖ;
- антибиотик – для лечения или предупреждения инфекции;
- дезинтоксикационные растворы;
- детоксикация — обезвреживание токсинов, образующихся при распаде клеток.
При наличии образований в хвосте ПЖ в некоторых случаях показано хирургическое вмешательство. Разработанные в последние годы малоинвазивные медицинские технологии приводят к максимальному сохранению самого органа и его функций, уменьшению осложнений, снижению сроков реабилитации. Благодаря их применению улучшается прогноз и качество жизни. При опухолях часто по-прежнему используются лапаротомические и люмботомические (со вскрытием забрюшинного пространства) методики.
Осложнения после патологий хвоста ПЖ
Патология хвоста ПЖ опасна своими осложнениями, которые зависят от основного заболевания. Поражения ткани хвостовой части могут в перспективе приводить к развитию сахарного диабета, хронического панкреатита. При онкологических новообразованиях происходит быстрое метастазирование в соседние органы с неблагоприятным прогнозом. Возможно развитие:
- некроза тканей;
- кист и свищей;
- гнойного воспаления брюшины вследствие образовавшихся свищей;
- нарушения моторики желудка.

Диета и профилактика
ПЖ — нежный и чрезвычайно чувствительный к любым неблагоприятным воздействиям орган. И для лечения уже возникшей патологии, и для профилактики заболеваний или их осложнений необходимо придерживаться определенной диеты в рамках стола № 5 по Певзнеру. Ее назначает врач, конкретные ограничения в еде оговариваются с учетом тяжести выявленной патологии. Существует несколько вариантов диетического стола, но во всех случаях рекомендуется:
- снизить употребление жирной, жареной, острой, копченой пищи;
- категорически отказаться от алкоголя и курения;
- при составлении рациона пользоваться специальными таблицами с указанием разрешенных продуктов и их калоража.
При выявленном сахарном диабете пациент наблюдается у эндокринолога и строго соблюдает назначенную диету в виде стола № 9 по Певзнеру с искл?


