Узи хвост поджелудочной железы
УЗИ поджелудочной железы – это один из этапов эхографического исследования внутренних органов живота. Из-за глубокого расположения в брюшной полости поджелудочную железу при УЗ сканировании удается увидеть полностью не у всех больных. У тучных пациентов или страдающих метеоризмом, часто врач УЗД может рассмотреть железу фрагментарно (как правило, только ее головку и тело).
Показания
Показания к УЗИ поджелудочной железы (по латыни pancreas) следующие:
- острые или хронические боли в верхнем отделе живота;
- рвота по непонятным причинам;
- желтуха;
- опухоль верхнего отдела живота или внезапное увеличение объемов живота;
- повышение температуры тела;
- подозрение на злокачественную опухоль (рак);
- появление жидкости в животе;
- хронический рецидивирующий панкреатит;
- возможное развитие тяжелых последствий острого панкреатита (псевдакисты, гематомы, абсцесса);
- патология печени и желчного пузыря с возможным переходом заболевания на pancreas;
- травма живота.
Задачи исследования
Основные задачи, которые встают перед врачом при проведении эхографии поджелудочной железы:
- выявить местоположение,
- конфигурацию,
- размеры,
- отчетливость контуров,
- строение паренхимы,
- эхогенность (отражательную способность органа при УЗИ поджелудочной железы),
- диаметр главного панкреатического (Вирсунгова протока) и желчевыводящего протока, состояние окружающей клетчатки,
- состояние сосудов, расположенных рядом с органом.
По показаниям проводят более детальное изучение степени кровотока в сосудах внутри поджелудочной железы и кровоснабжающих ее.
Кроме того, если выявлены какие-то отклонения от нормы, врач должен провести различие между аномалиями строения органа, воспалением и опухолью, очаговыми формами жировой дистрофии, старческими изменениями и хроническим панкреатитом. При необходимости может быть выполнен забор крошечного участка ткани железы тонкой иглой под контролем ультразвука для последующего изучения в гистологической лаборатории и постановки точного диагноза.
Подготовка
Предварительная подготовка к УЗИ поджелудочной железы и печени не требуется, однако обследование облегчается, если пациент придёт натощак. Рекомендуется отказаться от еды в течение 9-12 часов до исследования.
Примерно в 30% случаев исследование бывает затруднено из-за метеоризма, поэтому рекомендуется держать свой рацион под контролем и исключить за пару дней до визита к врачу из своего рациона овощи, фрукты, черный хлеб, молочные продукты, бобы. Можно употреблять отвар семян укропа или мяты и препаратов, снижающих газообразование. Подготовиться и опорожнить кишечник желательно перед исследованием или за день до него, к применению клизм или слабительных перед УЗИ поджелудочной железы прибегать не следует.
Если пациент прицельно направлен на исследование Вирсунгова протока, то на него следует приходить после завтрака.
Как проводится
Перед УЗИ поджелудочной железы пациента просят освободить живот от одежды и лечь навзничь на кушетку. Врач наносит специальный гель на живот в район проекции поджелудочной железы и прикладывает датчик к этой области. Во время исследования пациента просит делать глубокий вдох и задержать ненамного дыхание или надуть живот вперед «барабанчиком» для того, чтобы сместить кишечник и лучше увидеть железу.
Для визуализации различных отделов органа врач делает качательные или вращательные движения датчика по животу в эпигастральной области, замеряет размеры органа, рассматривает его структуру и окружающие ткани. Исследование всего органа занимает не больше 5-8 минут и не доставляет пациенту боли или каких-либо других неприятных ощущений.
Нормальные показатели
В норме поджелудочная железа расположена в области эпигастрия и имеет следующие эхо признаки.
- По форме бывает «колбасовидная», «гантелевидная» или на подобии «головастика».
- Очертания должны быть ровные, четкие, с отграничением от окружающих тканей.
- Нормальные размеры железы у взрослых: головка – 18-28 мм, тело 8-18 мм, хвост 22-29 мм. У детей размеры зависят от их роста и колеблются в следующих пределах: головка – 10-21 мм, тело – 6-13 мм, хвост – 10-24 мм.
- Эхогенность, т.е. отражающая способность – средняя (сопоставима с эхогенностью неизмененной печени). С возрастом она становится повышенной.
- Эхо структура однородная (гомогенная, мелкозернистая или крупнозернистая).
- Сосудистый рисунок – без деформации.
- Вирсунгов проток – не расширен (диаметр его в норме 1,5-2,5 мм).

На данном изображении видна поджелудочная железа без патологий. Отмечается нормальная эхогенность и однородная структура.
Расшифровка
Какие ультразвуковые симптомы может выявить врач при исследовании поджелудочной железы? Расшифровка УЗИ поджелудочной железы требует понимания следующих терминов и симптомов.
Симптом «маленькой поджелудочной железы» – описывается при равномерном уменьшении размеров органа, но отсутствии клиники какой-либо патологии железы. Чаще всего характерен для пожилых пациентов при «старении» железы.
Симптом дольчатой поджелудочной железы – характерен для замещения нормальной ткани железы на жировую (липоматоз). Липоматоз на УЗИ характеризуется повышенной эхогенностью (в таком случае железа выглядит светлее на оборудовании)
Симптом диффузного увеличения поджелудочной железы – выявляется при воспалении pancreas. Характеризуется увеличением размеров и пестрой картиной за счет участков воспаления и уплотнения. Диффузное изменение поджелудочной железы повод срочно начать дальнейшие анализы и обследоования.
Большая опухоль головки железы с незначительным расширением Вирсунгова протока – выявляется при воспалении головки железы, при раке и псевдокистах.
Симптом «застежки» – описывается при неравномерном расширении главного панкреатического протока и уплотнении его стенок. Бывает при хроническом панкреатите или псевдокистах.
Симптом локального утолщения тела pancreas – характерен для начальных этапов развития опухолей в области головки железы.
Симптом неравномерного (фокального) увеличения поджелудочной железы – типичен для панкреатитов, объемных образований, иногда может возникать в норме при отсутствии какого-либо заболевания.
Симптом атрофии хвоста поджелудочной железы – выявляется при медленно развивающейся опухоли головки поджелудочной железы.
Признаки диффузных изменений
Если врач в заключении протокола исследования написал о наличии диффузных изменений поджелудочной железы, значит он выявил отклонения от нормы в ее размерах в большую или меньшую сторону и изменения структуры. Структура при этом становится как бы пятнистой, в ней чередуются темные и светлые участки. Эти изменения бывают при панкреатите (воспалении), липоматозе (т.е. замещении нормальной ткани жировой), эндокринных заболеваниях, патологии кровоснабжения в железе при атеросклерозе, после хирургических вмешательств, при постоянных стрессах.
Дальнейшая постановка диагноза должна проводиться под контролем опытного врача.
Выявляемые патологии
Обычно УЗИ поджелудочной железы выполняют одновременно с исследованием других органов ЖКТ. Поэтому это исследование показывает изменения не только поджелудочной, но и соседних органов. Что же касается конкретно поджелудочной железы, то врач может выявить эхо признаки, указывающие на:
- острый или хронический панкреатит;
- диффузные изменения паренхимы органа;
- кисты;
- опухоли и опухолевидные образования;
- аномалии строения;
- камни панкреатического или желчного протоков;
- абсцесс;
- некроз;
- изменения, характерные для «старения» органа;
- увеличение расположенных рядом лимфатических узлов;
- жидкость в животе.
Что говорит о липоматозе?
При липоматозе поджелудочная железа на экране УЗИ-сканера выглядит очень светлой на фоне расположенных вокруг нее тканей или даже становится совсем белого цвета. При липоматозе размеры, как правило, немного больше нормы. Это происходит за счет замещения ее нормальной ткани на жировую. Чаще всего белая поджелудочная железа отображается у людей, страдающих ожирением и сочетается с таким диагнозом как жировой гепатоз (аналог липоматоза – замещение нормальной ткани печени на жировую, размеры печени также увеличиваются).
Признаки панкреатита
Панкреатит – заболевание поджелудочной железы, проявляющееся ее воспаление, которое может быть вызвано очень большим количеством причин (злоупотребление алкоголя, желчнокаменная болезнь, аутоиммунные заболевания, повышение липидов в крови, вирусные инфекции, травмы, эндокринные заболевания, чрезмерное употребление некоторых лекарственных препаратов и другие). Диагноз острого панкреатита можно установить на основании клиники (боль в типичных местах) и отклонений в анализах крови, УЗИ при этом играет вспомогательную роль, помогает выявить развитие возможных осложнений.
При остром воспалении могут наблюдаться все или некоторые из нижеперечисленных УЗ-признаков:
- Железа может оставаться нормальной при легком течении или на начальной фазе;
- Увеличение размеров;
- Снижение эхогенности, т.е. затемнение;
- Неоднородность структуры;
- Расширение главного панкреатического протока;
- Отек или истончение окружающих тканей и органов;
- Накопление жидкости в структуре самой железы или спереди от нее, с формированием псевдокист.
Неоднократные повторения острого воспаления приводят к пожизненным трансформациям в железе и развитию хронического панкреатита. На начальных этапах железа увеличена, ее эхогенность снижена (темная), выявляется расширение выводного протока.
Со временем структура железы делается разнородной с более яркими участками, может увеличиваться в размерах. Могут появляться псевдокисты, кальцификаты или камни, дающие тень. Выводные протоки расширяются.
При запущенном течении болезни железа сморщивается, становится маленькой и пестрой.
Пройдите наш тест на признаки панкреатита и узнайте какова его вероятность в Вашем случае.
Эхопризнаки рака
Объемные изменения в поджелудочной железе могут быть любой характеристики – полностью черными, темными, слабо отличимыми от нормальной ткани, светлыми или разнородными, могут быть разных размеров – от нескольких мм до нескольких см, выбухая при этом через контур органа. К объемным образованиям относятся аденомы, гемангиомы, липомы, псевдокисты, лимфомы, гематомы, рак и другие.

На данном изображении визуализируется раковая опухоль поджелудочной железы (подписана как “tumour”) позади и в стороне от селезёнки (“spleen”) – ориентир
В течение последних десятков лет в нашей стране отмечено увеличение заболеваемости раком поджелудочной железы почти в четыре раза. Наиболее частыми симптомами рака являются пожелтение кожных покровов и слизистых, боли в верхнем отделе живота и беспричинное похудание. В 70 % случаев опухоль (рак) располагается в головке поджелудочной железы.
О раке поджелудочной железы могут говорить следующие эхо признаки:
- очаговое образование в одном из отделов железы, чаще гипоэхогенное или смешанной эхогенности, с темным ободком по периферии,
- образование обычно хорошо определяются, имеет четкий контур,
- деформируется внешний контур самой железы,
- расширение Вирсунгова протока и холедоха,
- увеличение расположенных рядом лимфоузлов,
- метастазы в печени обнаруживаются в 30% случаев.
Для чего нужна пункция и как она проводится
Для чего же нужна пункция поджелудочной железы? Если у пациента впервые обнаружено какое-либо неясное тканевое образование в железе, то для постановки точного диагноза необходимо выполнить его пункцию тонкой иглой под контролем ультразвука. Кроме того, пункцию могут проводить в лечебных целях для эвакуации псевдокист, абсцессов или жидкости вокруг железы.
Противопоказаниями к пункции являются некоторые заболевания крови, сопровождающиеся сниженными количеством тромбоцитов, замедлением времени свертывания крови. С осторожностью пункцию также делают больным в тяжелом состоянии.
Перед пункцией пациенту обрабатывают кожу спиртом и йодом в месте будущего прокола. Как правило, для пункции делают местную анестезию. Затем прокалывают кожу специальной проводниковой иглой, через которую потом вводят другую тонкую иглу, наблюдая за ее направлением с помощью УЗ-сканера. Когда кончик иглы достигнет очага поражения, с помощью шприца врач отсасывает небольшое количество ткани, вытаскивает иглу и наносит материал на специальное стекло или в пробирку. Подготовленные таким образом результаты пункции передаются в лабораторию для дальнейшего изучения.
Зачастую только пункции и анализа тканей можно говорить о точной постановке диагноза.

Пункция поджелудочной железы под контролем УЗИ
Эндоскопическое ультразвуковое исследование поджелудочной железы
При обычном ультразвуковом исследовании не всегда можно получить нужные результаты. Так как через переднюю брюшную стенку не всегда удается хорошо рассмотреть небольшие изменения в структуре поджелудочной железы из-за ее глубокого расположения. Новая современная методика эндоскопическое (или эндо) УЗИ помогает приблизиться к органу для более точного и достоверного исследования. Эндоскопическое (или эндо) УЗИ позволяет выявить объемные образования поджелудочной железы и ее протоков на ранних стадиях, а также выявить глубину их прорастания в окружающие органы, поражение сосудов, ближайших лимфоузлов.
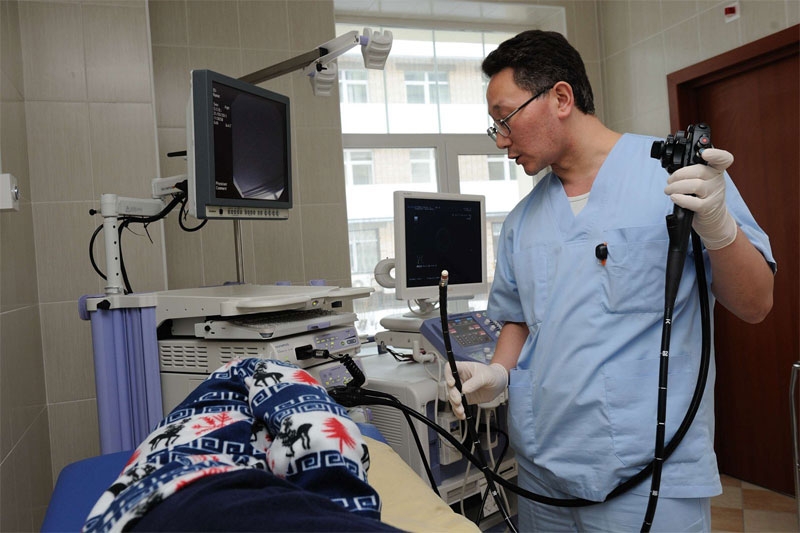
Врач готовится к проведению эгдосонографии поджелудочной железы
Эндоскопическое (эндо) УЗИ включает в себя введение специальной длинной трубки с видеокамерой и маленьким ультразвуковым датчиком на конце через нос или рот в желудок и двенадцатиперстную кишку. Эндоскопическое (эндо) УЗИ проводится под контролем опытного врача. Подготовиться к такому исследованию пациенту нужно также как к УЗИ через живот. Его выполняют строго натощак с предварительной медикаментозной подготовкой пациента для снижения его волнения перед процедурой.
Снимки (галерея с ультразвуковыми изображениями)
Источник
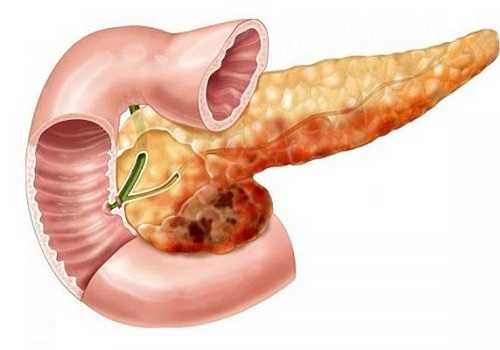
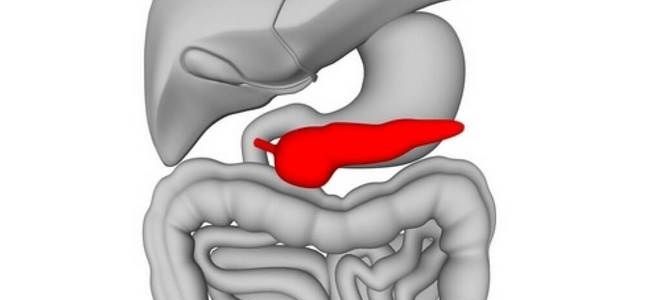 Поджелудочная железа — важный орган, относящийся к пищеварительной и эндокринной системе. Любое изменение в ее структуре может привести к гормональным изменениям или расстройствам переваривания пищи. Условно железа разделяется на 3 части: головка, тело, хвост. Боль в хвосте локализуется в левой половине живота, иногда может проявляться в грудной клетке, области сердца и поэтому требует дифференциального подхода к диагностике. Если воспален хвост, могут нарушаться все функции ПЖ — и эндокринные, и пищеварительные. Это обусловлено строением тканей в этой области ПЖ.
Поджелудочная железа — важный орган, относящийся к пищеварительной и эндокринной системе. Любое изменение в ее структуре может привести к гормональным изменениям или расстройствам переваривания пищи. Условно железа разделяется на 3 части: головка, тело, хвост. Боль в хвосте локализуется в левой половине живота, иногда может проявляться в грудной клетке, области сердца и поэтому требует дифференциального подхода к диагностике. Если воспален хвост, могут нарушаться все функции ПЖ — и эндокринные, и пищеварительные. Это обусловлено строением тканей в этой области ПЖ.
Что такое хвост поджелудочной железы?
Хвост — это конечная, самая узкая часть ПЖ, она завершает орган. Как и вся железа, его паренхима имеет железистое строение, но есть некоторые особенности. Ткань представлена ацинусами и островками Лангерганса.
Ацинус (долька) — самая простая функциональная единица ПЖ, состоящая из нескольких видов различных клеток с ферментообразующей функцией. Каждая долька имеет свой первичный выводящий проток с сосудами, ее клетки производят несколько разновидностей ферментов, участвующих в расщеплении белков, жиров и углеводов. Группа ацинусов образует доли с более крупными протоками, впадающими в общий — вирсунгов. Эта структура обеспечивает экзокринную функцию.
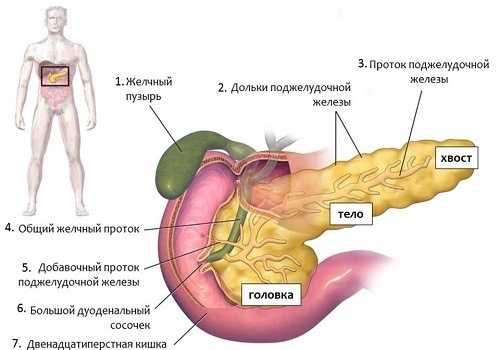
За эндокринную деятельность отвечают островки Лангерганса. Они расположены между ацинусами и также состоят из разных видов клеток, которые синтезируют гормоны. В отличие от ферментов, гормонально активные вещества попадают сразу в кровь и начинают действовать. Наиболее значимый среди них вырабатывается бета-клетками. Это инсулин, отвечающий за углеводный обмен. При его недостатке развивается сахарный диабет — тяжелое заболевание, приводящее к жизнеопасным осложнениям с неблагоприятным прогнозом.
Соотношение внешнесекреторной и внутрисекреторной частей органа составляет 9:1. Особенность строения хвостовой части ПЖ состоит в преимущественном преобладании в паренхиме островков Лангерганса. Размер островков Лангерганса составляет 0,1-0,2 мм, общее их количество у человека в поджелудочной колеблется от 200 тыс. до 1,8 млн. Клетки этой структурной единицы вырабатывают гормоны, контролирующие основные процессы метаболизма в организме человека. Инсулин, глюкагон и амилин, влияющие на углеводный обмен, при любой этиологии поражения хвоста приводят к тяжелым нарушениям: развивается в первую очередь сахарный диабет, который требует пожизненного лечения и соблюдения специальной диеты.
Где находится хвост ПЖ?
Поджелудочная железа, в отличие от других органов пищеварительной системы, располагается забрюшинно. Это значит, что ее невозможно пропальпировать при объективном осмотре, и без специальных методов обследования определить превышение ее размеров и патологию сложно. В проекции на переднюю брюшную стенку она находится на 5-10 см выше пупка, головка визуализируется при проведении УЗИ в правом подреберье, а хвостовая часть граничит с селезенкой, левой почкой и надпочечником.
По направлению к селезенке хвост сужается. Он вытянут горизонтально, немного задран вверх. Находится в проекции левого подреберья, расположен глубоко, плотно закрыт другими органами – все это осложняет своевременную диагностику воспалительного процесса и выявление онкологии.
Нормальные размеры хвоста ПЖ по УЗИ у детей и взрослых
Размеры ПЖ — это один из объективных критериев ее здоровья. При патологии она может увеличиваться равномерно или только отдельными ее составляющими или, напротив, уменьшаться. Поскольку пальпаторно определить размеры и даже пропальпировать ПЖ невозможно, проводится ультразвуковое исследование, дающее точные показатели. В тех случаях, когда удалось прощупать железу при объективном осмотре, нужно думать о ее патологии — размеры ее в таком случае значительно увеличены.
При том что самые большие параметры — у головки ПЖ (35 мм), у тела поджелудочной они составляют 25 мм, установление при проведении УЗИ размера хвоста поджелудочной железы в норме составляет не более от 7 до 27 мм у взрослых. У детей размер поджелудочной железы и отдельных ее частей зависит от возраста и веса ребенка. При рождении длина всей ПЖ составляет 5 см, своих максимальных показателей она достигает к 18 годам, затем больше не растет. В возрасте от 1 месяца до 1 года размеры хвоста составляют 12-16 мм, от 1 года до 10 лет — 18-22 мм.
О чем говорит увеличение хвоста поджелудочной?
Из-за топографического расположения хвоста ПЖ обнаружить своевременно его поражение не всегда удается. Это связано еще и с клиническими проявлениями: никаких специфических субъективных признаков изменения в хвостовой части нет. У пациента возникают жалобы, присущие патологии любого органа системы пищеварения. Особенно если это касается воспалительного процесса. Согласно статистическим данным, всего в 1 случае из 4 при воспалении ПЖ очаг находится именно в хвосте.
Если при детальном обследовании выявляется увеличение только хвостовой части железы, необходимо проявить онкологическую настороженность: изменение размеров может свидетельствовать о наличии новообразования злокачественной природы. Рак хвоста нарушает работу всего органа и уже через несколько месяцев после начала заболевания может привести к смерти пациента. Но без специальных методов обследования заподозрить эту патологию на начальных стадиях сложно: в большинстве случаев его выявляют при достижении опухолью больших размеров. На сонографии он может значительно повысить эхогенность.
Если увеличение хвоста связано с опухолью, симптомы появляются медленно. Даже при значительном превышении всех размеров, кроме слабости, постоянного недомогания, нарушенного сна и сниженного аппетита, других жалоб может не быть.
Увеличение хвостовой части ПЖ наблюдается при развитии доброкачественных новообразований. Эти опухоли:
- несклонны к метастазированию,
- сохраняют дифференциацию ткани,
- растут только в пределах одного органа или его части.
Помимо этого, превышение нормальных размеров концевой части ПЖ может быть вызвано локальным воспалительным процессом, который в дальнейшем охватит все отделы органа, но на начальном этапе развивается отек и изменения в тканях хвоста.
При дисфункции в работе хвостовой части беспокоят:
- интенсивные боли в пояснице,
- сниженный аппетит,
- слабость.
Поражение хвоста ПЖ приводит к развитию сахарного диабета из-за резкого гормонального сбоя.
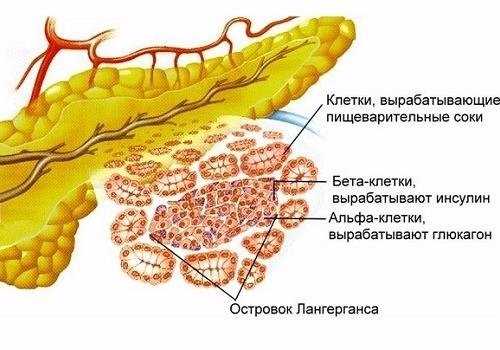
Эндокринные функции в ПЖ выполняют островки Лангерганса, локализующиеся в большом количестве в хвостовой части и продуцирующие гормоны. Из их клеток при определенных обстоятельствах образуются опухоли. Они разделяются:
- на доброкачественные аденомы,
- на злокачественные аденокарциномы.
Клинические проявления зависят:
- от клеток, из которых появилось новообразование,
- от гормона, синтезируемого ими,
- от величины опухоли.
Патологии, возникающие в хвосте железы
При всех известных заболеваниях ПЖ не всегда происходит ее равномерное увеличение.
С использованием функциональных методов исследования обнаруживается расширение (уплотнение) хвоста. Эти изменения в тканях приводят к нарушению проходимости селезеночной вены и развитию портальной подпочечной гипертензии.
Причиной такого расширения хвоста ПЖ может стать:
- конкремент, перекрывающий вирсунгов проток,
- доброкачественная кистозная аденома,
- абсцесс головки с распространением на ткани концевой части ПЖ,
- псевдокиста, осложнившая панкреонекроз,
- дуоденит,
- злокачественное новообразование.
Панкреатит также может начинаться с воспаления в хвосте ПЖ и привести в начальной стадии своего развития к превышению его нормальных размеров.
Причины локального увеличения хвоста ПЖ
Помимо вышеперечисленных, к причинам значительного увеличения размеров хвоста ПЖ относятся:
- киста (единичная или множественная),
- липома (локальное скопление или диффузная жировая ткань),
- гемангиома (образование из сосудов),
- фиброма (замещение соединительной тканью),
- инсуломы — опухоли из клеток островков Лангерганса.
Киста или псевдокиста часто протекает бессимптомно. У человека может ничего не болеть, никаких негативных ощущений он не испытывает. Часто образования выявляются как находка на сонографии при обращении по другому поводу.
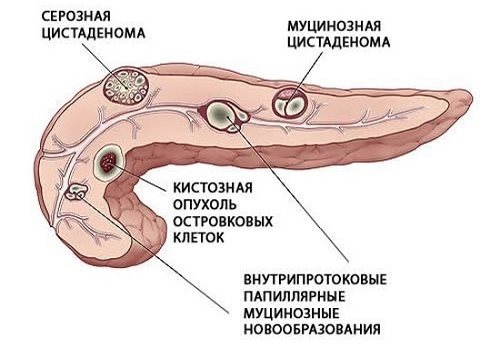
Очаговые изменения проявляют себя при активном увеличении. Возникают:
- диспепсия,
- астенические проявления в виде резкой слабости, утомляемости, головной боли, недомогания.
Это происходит при достижении размеров псевдокисты более 5 см (описаны случаи, когда она достигала 40 см). Обычная киста и при таком размере не вызывает никакой клинической симптоматики. Лишь при поликистозе, когда кисты поражают не только хвост ПЖ, но и соседние органы (а это может быть врожденная патология), появляются жалобы.
Поскольку в хвосте располагается основная масса островков Лангерганса (они значительно превышают количество имеющихся там ацинусов, вырабатывающих панкреатический сок), то патология и, соответственно, увеличение ПЖ зависит от поражения именно этих структур. Развиваются инсуломы – опухоли из определенных видов клеток островков, локализующихся преимущественно в хвосте ПЖ:
- инсулинома,
- глюкагонома,
- гастринома,
- соматостатинома.
При инсулиномах в значительных количествах синтезируется инсулин — гормон, снижающий глюкозу в крови. При ее наличии обнаруживается не только локально увеличенный хвост, но и резко сниженная в крови глюкоза. Патология имеет клинические проявления, позволяющие ее заподозрить. Это признаки гипогликемии:
- слабость,
- гипергидроз,
- головокружение,
- раздражительность,
- учащенное сердцебиение,
- гипогликемическая кома при резком падении уровня глюкозы в крови.

Глюкагонома вызывает сахарный диабет, может озлокачествляться. Глюкагон расщепляет гликоген в мышцах и печени и вызывает повышение сахара.
Гастринома продуцирует гастрин. Это приводит к образованию язвенных дефектов в слизистой желудка и ДПК, устойчивых к терапии. Гастринома может вызвать синдром Золлингера-Эллисона, который проявляется множественными язвами и поносом. Является самой частой злокачественной (в 70%) эндокринной опухолью ПЖ.
Соматостатинома — встречается редко, быстро метастазирует с диффузным увеличением хвоста, а затем всей ПЖ и ближайших органов (в 74%). Это генетическая поломка. Специфических проявлений нет из-за распространенности метастазов: развивается желчнокаменная болезнь, сахарный диабет, понос с быстрой дегидратацией и падением веса, анемия.
Диагностика и лечение патологий
Диагностика начинается с подробного выяснения жалоб, анамнеза, объективного осмотра.
Клинические признаки поражения хвоста при всех патологиях имеют сходство с заболеваниями всей ПЖ. Симптоматика воспаления хвоста проявляется теми же признаками, что и панкреатит, поражающий полностью, всю железу:
- боль с локализацией в правом подреберье или в эпигастральной области, с иррадиацией в предсердечную область, поясницу,
- снижение аппетита,
- расстройства стула,
- повышение температуры.
Опухоли, кисты, липомы, фибромы, гемангиомы длительное время не проявляют себя клинически. Симптомы возникают, когда эти образования достигают громадных размеров.
Определить увеличение хвоста ПЖ при объективном осмотре невозможно: из-за забрюшинного расположения он не пальпируется. Поэтому при малейшем подозрении на изменения в хвостовой части необходимо обращаться к специалисту для назначения специальных лабораторных и функциональных методов обследования.
Лечение назначается в зависимости от выявленной патологии. При увеличении хвоста ПЖ проводится терапия основного заболевания. Методы также зависят от изменений: хирургическое лечение применяется при наличии новообразований, как злокачественных, так и доброкачественных. Иногда к оперативному лечению прибегают при абсцессах, огромных кистах, псевдокистах. При воспалительных поражениях проводится терапия панкреатита.
Методы диагностики
К скриннинговым методам относится ультразвуковое исследование (УЗИ), получившее положительный отзыв врачей разных специальностей. Сонография удобна тем, что не требует сложной подготовки, занимает мало времени, ее хорошо переносит и ребёнок, и человек пожилого возраста. С помощью этой методики определяются:
- размеры,
- наличие образований,
- четкость границ,
- эхогенность (плотность) тканей — повышенная или сниженная,
- состояние вирсунгова протока.
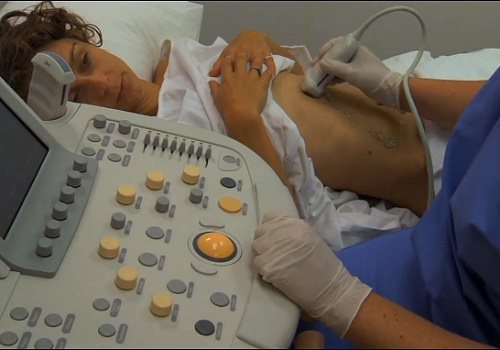
При проведении сонографии в некоторых случаях не лоцируется хвост измененной поджелудочной железы. Он может визуализироваться частично и непостоянно. По данным литературы, частота обнаружения хвоста ПЖ на эхографии составляет приблизительно 40-100%. Лучше удается лоцировать значительно увеличенную хвостовую часть органа, особенно при имеющихся в ней эхопозитивных образованиях больших размеров.
Поэтому дополнительно проводятся:
- МРТ,
- рентгенография,
- КТ с контрастным веществом,
- холангиопанкреатография (эндоскопическая и магнитно-резонансная),
- ЭФГДС (эзофагофиброгастродуоденоскопия).
Лабораторные методы исследования включают:
- общий анализ крови, позволяющий определить наличие воспаления (повышенная СОЭ, лейкоцитоз),
- сахар в крови и моче,
- при приступе инсулиномы – инсулин в крови,
- глюкагон,
- анализ крови на гастрин натощак.
Все исследования назначаются врачом, который анализирует, что могут означать их результаты, на их основании прописываются препараты для лечения выявленной патологии.
Первая помощь при выявлении признаков заболевания
Остро проявляться увеличение хвоста может при резко выраженном воспалительном процессе и развивающемся панкреонекрозе. Возникает интенсивная боль, может быть рвота, понос. Необходимо:
- немедленно вызывать бригаду скорой помощи,
- до ее приезда пациента уложить на бок с подогнутыми к животу коленями — это может уменьшить боль,
- создать полный покой, комфортные условия,
- на живот приложить грелку со льдом,
- соблюдать голод (можно только пить теплую минеральную щелочную воду без газа),
- дать таблетку спазмолитика, если нет выраженной рвоты (Но-Шпу, Дротаверин, Папаверин), обезболивающие препараты запрещены.
При гипер- или гипогликемической коме (при глюкагономе или инсулиноме) больной также нуждается в неотложной помощи.
Как лечить хвост поджелудочной железы?
Тактика лечения увеличенного хвоста ПЖ зависит от выявленной патологии. При панкреатите назначается курс медикаментозной терапии. Его цель — восстановить функции органа. При выраженной клинической картине – лечение стационарное с применением комплекса из нескольких лекарственных групп:
- спазмолититические, холинолитические препараты, анальгетики – обезболивают,
- ингибиторы протеаз – снижают активность агрессивных ферментов ПЖ,
- соматотропин (гормон роста, продуцируемый в гипофизе) – ограничивает зону некроза,
- препараты из группы ингибирторов протоновой помпы (ИПП) – снижают выработкусоляной кислоты, стимулирующей синтез энзимов ПЖ,
- антибиотик – для лечения или предупреждения инфекции,
- дезинтоксикационные растворы,
- детоксикация — обезвреживание токсинов, образующихся при распаде клеток.
При наличии образований в хвосте ПЖ в некоторых случаях показано хирургическое вмешательство. Разработанные в последние годы малоинвазивные медицинские технологии приводят к максимальному сохранению самого органа и его функций, уменьшению осложнений, снижению сроков реабилитации. Благодаря их применению улучшается прогноз и качество жизни. При опухолях часто по-прежнему используются лапаротомические и люмботомические (со вскрытием забрюшинного пространства) методики.
Осложнения после патологий хвоста ПЖ
Патология хвоста ПЖ опасна своими осложнениями, которые зависят от основного заболевания. Поражения ткани хвостовой части могут в перспективе приводить к развитию сахарного диабета, хронического панкреатита. При онкологических новообразованиях происходит быстрое метастазирование в соседние органы с неблагоприятным прогнозом. Возможно развитие:
- некроза тканей,
- кист и свищей,
- гнойного воспаления брюшины вследствие образовавшихся свищей,
- нарушения моторики желудка.
Диета и профилактика
ПЖ — нежный и чрезвычайно чувствительный к любым неблагоприятным воздействиям орган. И для лечения уже возникшей патологии, и для профилактики заболеваний или их осложнений необходимо придерживаться определенной диеты в рамках стола № 5 по Певзнеру. Ее назначает врач, конкретные ограничения в еде оговариваются с учетом тяжести выявленной патологии. Существует несколько вариантов диетического стола, но во всех случаях рекомендуется:
- снизить употребление жирной, жареной, острой, копченой пищи,
- категорически отказаться от алкоголя и курения,
- при составлении рациона пользоваться специальными таблицами с указанием разрешенных продуктов и их калоража.
При выявленном сахарном диабете пациент наблюдается у эндокринолога и строго соблюдает назначенную диету в виде стола № 9 по Певзнеру с исключением (или резким ограничением) углеводов. Также необходим отказ от вредных привычек, использование таблиц со списком разрешенных и запрещенных полностью или частично продуктов.
При первых признаках ухудшения состояния, появлении жалоб необходимо обращаться к врачу. Это поможет своевременно выявить и предотвратить развитие заболеваний и избежать тяжелых осложнений, а также улучшить прогноз.
Тест: на определение риска сахарного диабета 2 типа

Источник

